Содержание
Гломерулонефрит
Определение 1
Ггломерулонефрит – иммуннокомплексное заболевание почек с преимущественным поражением клубочкового аппарата.
В настоящее время принято выделение первичного гломерулонефрита, развивающегося в результате воздействия на почечную ткань различных инфекционных, аллергических и других факторов, и вторичного, возникающего при системных заболеваниях (системная красная волчанка, ревматоидный артрит, геморрагический васкулит и др.)
Также гломерулонефрит подразделяют на острый и хронический.
Течение гломерулонефрита:
- Острое (до 6 месяцев)
- Затяжное (6 месяцев – 1 год)
- Хроническое (более 1 года).
Этиология и эпидемиология острого гломерулонефрита
Доказана этиологическая роль «нефритогенных» штаммов β-гемолитического стрептококка группы А.
ОРВИ или переохлаждение могут привести к активизации стрептококка из очагов хронической инфекции.Заболеваемость 4 – 12 на 10 000 детей, мальчики болеют в 2 раза чаще девочек. Чаще болеют дети 4-7 лет
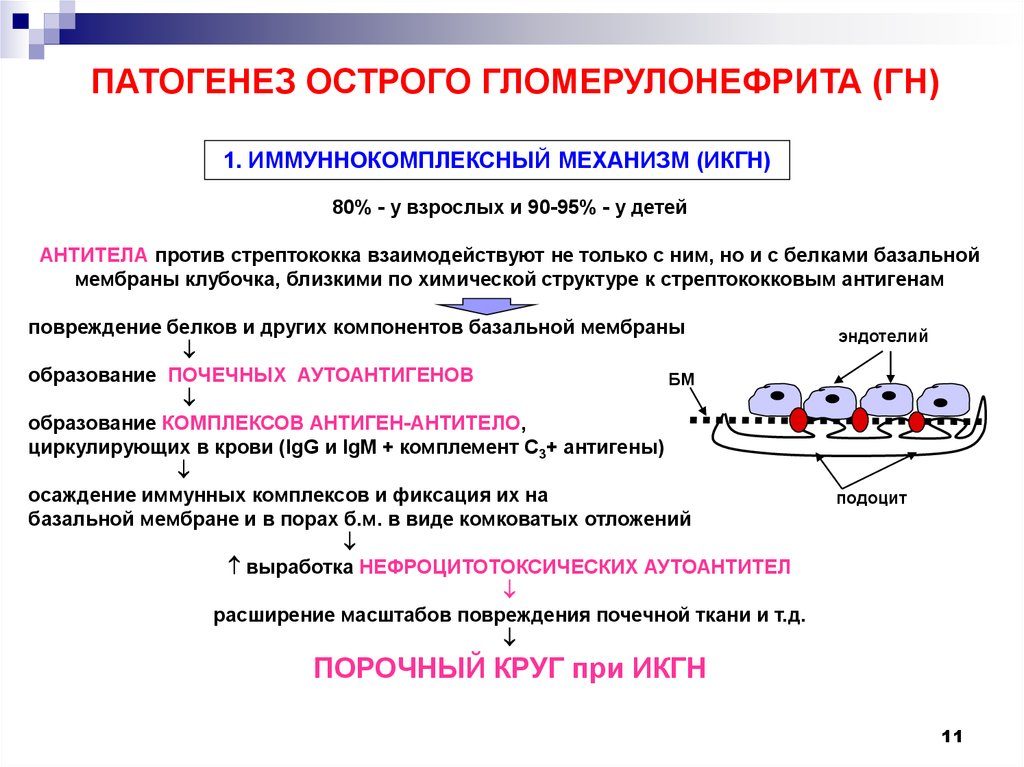
Патогенез острого гломерулонефрита
Началу болезни предшествует от одной до трех недель острой стрептококковой инфекции.
Ничего непонятно?
Попробуй обратиться за помощью к преподавателям
Основной механизм патогенеза – образование иммунных комплексов, направленных против антигенов стрептококка, но повреждающих мембрану клубочков почек.
Повреждение мембраны и снижение количества функционирующих клубочков проявляется типичной клинической картиной.
Клинические синдромы при гломерулонефрите
- Мочевой синдром
- Отечный синдром
- Гипертензионный синдром
- Синдром интоксикации
Мочевой синдром:
- Олигурия (снижение диуреза)
- Протеинурия (белок ≥ 1 г/л)
- Гематурия (микрогематурия – эритроциты в осадке мочи при микроскопии; макрогематурия – моча цвета)
- Высокий удельный вес мочи (1030-1040)
- Цилиндрурия
Отечный синдром:
- Отеки разной степени выраженности (от скрытых до генерализованных отеков)
- Локализация отеков: лицо, конечности, туловище, у грудных детей – область крестца, поясница, половые органы
- Больше выражены по утрам
Гипертензионный синдром:
- Повышение АД
- Головная боль
- Тошнота, рвота
- Брадикардия, систолический шум в области сердца
Клинические варианты острого гломерулонефрита
- Нефритический вариант (снижение диуреза, гематурия, протеинурия до 1г/л, не резко выражены отеки и гипертензия)
- Нефротический вариант (выраженные отеки, протеинурия более 1-3 г/л, гипопротеинемия)
- Изолированный мочевой синдром (только изменения в анализе мочи, часто выявляется случайно)
- Нефротический вариант с гематурией и гипертензией (самый тяжелый вариант: выраженные отеки, гипертензия, выраженная гематурия и протеинурия).
Осложнения острого гломерулонефрита
- Острая почечная недостаточность (олиго-, анурия)
- Эклампсия (повышение АД, мучительная головная боль, судороги, потеря сознания)
Диагностика гломерулонефрита
- ОАК, ОАМ
- Анализ мочи по Нечипоренко или Аддису-Каковскому
- Биохимический анализ крови
- УЗИ почек
- Биопсия почек и др.
Биопсия почек – диагностическая процедура прижизненного получения ткани почек.
Биопсия почек используется для:
- постановки морфологического диагноза на основании оценки морфологических изменений почечной паренхимы;
- уточнения прогноза болезни;
- оптимизации терапии, контроль эффективности
Лечение острого гломерулонефрита
- Этапное лечение (стационар – санаторий – поликлиника).
- Диета: ограничение соли, жидкости, экстрактивных веществ, при нарушении азотовыделительной функции почек – ограничение белка.
- Режим постельный, тепло ног, поясницы (улучшение почечного кровотока – улучшение диуреза).
-
Медикаментозное лечение:
- Антибактериальная терапия: полусинтетические пенициллины 50 – 100мг\кг
- Диуретики (гипотиазид, верошпирон)
- Гипотензивные (каптоприл)
- Дезагреганты (курантил, трентал)
Профилактика острого гломерулонефрита
Первичная профилактика:
- укрепление здоровья
- адекватное лечение стрептококковых инфекций
- лабораторный контроль ОАК и ОАМ после перенесенной стрептококковой инфекции
Вторичная профилактика:
- диета
- курсы фитотерапии
- антибактериальная терапия острых заболеваний
Диспансеризация и наблюдение не менее 5 лет:
- Осмотр каждые 10-14 дней первые 3 месяца, затем 1 раз в месяц до года, затем раз в квартал в течение 2 лет
- Контроль ОАМ при любых острых заболеваниях
- Санация очагов хронической инфекции.
- Медотвод от прививок на 1 год.
Хронический гломерулонефрит
Определение 2
Хронический гломерулонефрит – это группа заболеваний различной этиологии, протекающих с прогрессирующим поражением клубочкового аппарата почек. Является наиболее частой причиной ХПН, при которой ребенок нуждается в диализе и трансплантации почки.
Этиология хронического гломерулонефрита
- Хронические вирусные и бактериальные инфекции
- Нерациональное применение медикаментов
- Вакцинация, другие аллергены
- Наследственные факторы
Клинические формы хронического гломерулонефрита
- Гематурическая (гематурия, протеинурия до 1 г/л, отеков нет, АД в норме)
- Нефротическая (протеинурия более 1-3 г/л, массивные отеки)
- Смешанная (протеинурия более 1-3 г/л, массивные отеки, гипертензия, гематурия)
Лечение хронического гломерулонефрита
Лечение хронического гломерулонефрита определяется морфологическим вариантом гломерулонефрита (по результатам биопсии):
- Базисная терапия: режим, диета
- Различные схемы включают глюкокортикоиды (преднизолон), цитостатики (циклофосфан), антикоагулянты (гепарин, фраксипарин), антиагреганты (курантил, трентал), НПВС (индометацин, диклофенак)
- Симптоматическая терапия (гипотензивные, диуретики и др)
- При ХПН – консервативная терапия, диализ, трансплантация почки.
Диспансеризация ХГН пожизненно:
- осмотр 1 раз в месяц (контроль ОАМ, АД),
- анализ мочи по Зимницкому 1 раз в 2-3 месяца,
- ЭКГ 2 раза в год,
- осмотр стоматолога, лор-врача
- медотвод от прививок.
Источник: https://spravochnick.ru/medicina/glomerulonefrit/
Патогенез гломерулонефрита
Распространённое неприятное заболевание гламированный нефрит. Для хорошего самочувствия и здоровья человека, весь организм должен качественно выполнять свои функции.
Возьмём, например, мочевыделительную систему, которая очищает, выводя переработанные вещества, регулирует солевой и водный баланс кровяной системы.
Главный орган — почки, через которые за сутки протекает до 200 литров воды, очищая от токсинов, бактерий и других вредных химических соединений. И это самый незащищённый и ранимый орган в нашей системе.
Острый гломерулонефрит
Сам нефрон является структурно-функциональной единицей почечной ткани. Он содержит почечное тельце со сложно построенным сосудистым клубочком (гломерулой), с системой извитых и прямых канальцев, кровеносных и лимфатических сосудов, нейрогуморальных элементов.
Нефронов и почечных клубочков около 2 млн.
Острый гломерулонефрит (ГНО) содержит специфический набор заболеваний почек, у которых иммунологический механизм вызывает воспаление и пролиферацию клубочковой ткани, что приводит к повреждению базальной мембраны и межуточной ткани.
Это заболевание является наиболее серьезной и потенциально разрушительной формой различных почечных синдромов.
Острый гломерулонефрит в медицине определяется, как тяжёлое нарушение работы почек и часто болезнь переходит в хроническую форму.
Многими исследованиями было доказано, что первичный гломерулонефрит появляется после инфекционной болезни, чаще всего после ангины, хронического тонзиллита, пиодермии, импетиго. Реже из-за не бактериального поражения.
Причины
На заболевание почек влияет нарушение работы целого иммунного комплекса, бактерии, инфекции и вирусные заболевания.
Условия, приводящие к воспалению клубочков в почечной системе:
- Инфекция постстрептококкового гломерулонефрта, развитие происходит через две недели после выздоровления. Для того чтобы бороться с инфекцией, организм вырабатывает дополнительные антитела, которые в итоге оседают в клубочках, вызывая воспаление;
- бактериальный эндокардит — микробы распространяются через кровь, остаются в вашем сердце, вызывая инфекцию сердечных клапанов. Подвергнуты большому риску этого заболевания, у кого есть порок сердца;
- высокое артериальное давление, может повредить почки и нарушить их функционирование обрабатывать натрий;
- болезнь волчанка, которая вызывает обширные нарушения органов организма;
- синдром Гудпасчера — иммунологическая болезнь легких, вызывающая кровотечения в легких, а также гломерулонефрит;
- сахарный диабет, рекомендуют контролировать уровень сахара, чтобы не допустить разрушения почек.
Дети более склонны к развитию после стрептококкового заболевания в формах острого гломерулонефрита, чем взрослые, но зато восстанавливаются намного быстрее. Острый гломерулонефрит повреждает почки, что они теряют способность фильтрации. В результате опасные уровни жидкости, электролитов и отходов накапливаются в теле.
Эпидемиология
Эта болезнь, чаще возникает у детей 3–7 лет. У взрослого человека в 20–40 лет. Женщины болеют реже, чем мужчин. Заболевание развивается на 100 тыс. населения 3,5—8,8 случается хронического гн. Острый гн меньше в 2 раза, по статистике 1% или 2% всех больных.
Патогенез
Острая форма заболевание проявляется, развитием симптомов гематурии, протеинурии и эритроцитов в моче. Острый гн в основном возникает с первичным заболеванием от инфекций или переохлаждения организма.
Представление механизмов, участвующих в развитие острого гломерулонефрита, следующих клеток мезангиальных, эндотелиальных, полиморфноядерных, Т-лимфоциты, клубочковая базальная мембрана, макрофаг. Перечисленные элементы повреждаются мемраноаткующими клетками, приводящими к болезни.
Острый гломерулонефрит появляется после неправильного лечения горла, вызванные стрептококками. Выделяющимися из кожи или горла больного, представляющие предположительно несекретные nephritogenic штаммов. Общий риск развития острого гломерулонефрита постстрептококкового после заражения этих nephritogenic штаммов составляет около 15%.
Риск развития инфекции, если он присутствует в горле, нефритового синдрома составляет 5%. Этот риск возрастает до 25%, если кожное заражение. Форма острого гломерулонефрита — это иммуновоспалительное заболевание.Ограниченное количество белков — серотипов, то вызывается раздражение кожи или инфекции горла, но есть определенные типы, связаны с инфекциями кожи. Гломерулярный переплет стрептококковых антител служит в качестве основных антигенов, образуя иммунные комплексы и вызывает развитие воспалительных медиаторов и клеток.
Иммунный комплекс, содержит стрептококковый антиген, который осаждается в пораженных клубочках. Нарушение механизма иммунного комплекса, приводит к развитию острого гломерулонефрита. Заболеть может каждый, но подвергаются в основном мужчины до 40 лет и дети. Заболевание может привести к почечной недостаточности и даже к инвалидности.
Патоморфология характеристика изменений
Учитывая разное множество нозологических форм гломерулонефрит во многих странах ориентируются на морфологический диагноз заболевания. Исследуя биоптат почки выявляют морфологический диагноз и определяют процесс патологического изменения и прогноз, что позволяет создать тактику лечения. Диагностика ГН ищет и оценивает гломерулярные изменения.
Характеристика состояния гломерулона:
- диффузные или очаговые, меняется 80% клубочков;
- генерализованный, в отдельном клубочке, происходят изменения на все его дольки;
- очаговые или фокальные, поражается меньше клубочков изменения, чем в диффузном;
- сегментарный — изменения, захватывают некоторые капиллярные петли.
В основном диагностируют болезнь по этим характеристикам, но всё-таки большая часть больных попадает в стационар общего профиля, где не всегда могут оценить нефробипсию и грамотно поставить оценку.
Специалисты проверяют на почечную отечность, концентрацию белка в моче, содержание протеина в крови, артериальное давление, сильные отеки. Ориентируются на характеристиках клинического обследования.
Клиническая картина заболевания
В России на практике большинства стационаров используется классификация, которая характеризует клиническую картину ГН. Первичный ГН является идиопатическое заболевание, возникшее из-за воздействия на ткань почки атакующих факторов.
Вторичный ГН проявляется в форме систематичного заболевания. Острый ГН – протекает в острой форме, циклично, развивается после инфекции и заканчивается в большинстве своём выздоровлением.
Последующие изменения вторичного осмотра ведут к хроническому заболеванию и злокачественным преобразованиям.
Хронический ГН объединяет морфологические и иммунные комплексы заболевания, проходит волнообразно и прогрессируют с разрушением гломерул.
Быстропрогрессирующий ГН – заболевание, с тяжелым периодом прогредиентного течения, где быстро развивается ХПН с неблагоприятным исходом. Определить болезнь на начальных этапах невозможно, так как никаких симптомов не выдаёт.
Эта клиническая картина часто сопровождается артериальной гипертензией, отеком, азотемии, то есть снижение скорости клубочковой фильтрации, удерживается почечная соль и вода.
Острый гломерулонефрит характеризуется внезапным появлением гематурии, протеинурии, крови в моче, отеки, и гипертензии с или без олигурии.
В тканях почки образуется периодическое кислотно-Шифф пятно с внутрикапиллярными и мезангиальными нейтрофилами.Патоморфология показывает изменения органа после болезни, влияния внешней среды и уровня обслуживания медицинского персонала. Болезнь проходит обычно около 10-12 месяцев.
За это время уменьшается почечная масса за счёт гломеруло-тубулостромальных изменений приводит к структурной и функциональной гипертрофии оставшихся нефронов. Ультраструктурные изменения сопровождаемые микротромбозом, включают набухание эндотелиальных клеток, отделение клеток от подлежащей базальной мембраны.
Почки увеличиваются в размерах за счёт отёка и полнокровия, становятся дряблыми, приобретает пестроту с тёмно-красными или серовато-коричневыми цветами, с мелкими красными крапинками. Данные изменения характеристик для острого гломерулонефрита, довольно часто обратимы.
Но и могут сохраняться, прогрессировать и привести к злокачественным изменениям.
Острый гломерулонефрит — диагностика болезни
Заболевание проявляется в течение 2-3 недель. Больной ощущает вялое состояние и недомогание, появляется головная боль и в области поясницы, отекает лицо и голени, уменьшается объём и цвет мочи.
Недомогание возникает резко, бледнеет и отекает лица, проявляется гипертензионный синдром — относится к экстраренальным симптомам. Ренальные симптомы – олигурия, азотемия, выделяется красная моча, болит поясница.
Не всегда пациент имеет перечисленные симптомы бывает так, что моча меняется позже, а отёки и артериальное давление раньше. Проявляются осложнения острая сердечная недостаточность, эклампсия, ОПН. Чаще всего первый признак острого гломерулонефрита, у 70-90% больных.
Появляются на лице в виде отёка, проявляется по утрам, спадают днём и переходит в лодыжки и голень. А бывает так, что отеки не видно, но тело пациента может ежедневно увеличиваться, так как вода задерживается в тканях организма.
Длительное артериальное давление может развивать отёк лёгких и головного мозга, вызвать сердечную астму. Болезнь сообщает о себе в виде постоянной тошноты, головных болях, ухудшение зрения, потери сознания, рвоты. Диагностируют заболевание в больничных учреждениях по взятой ткани почек, просматривают сделанное УЗИ, а также берут анализ мочи, биохимию крови.
Лечение в стационаре острого ГН
Нефрологи постоянно разрабатывают новые методы лечения ГН, чтобы привести к полному излечению пациента. Терапию острого гломерулонефрита специалисты нефрологи распределяют поэтапно.
Действуют следующим образом:
- проверяют активность нефрита, прогресс болезни почек;
- применяют различные терапевтические воздействия на формы острого гломерулонефрита;
- ведут к полному выздоровлению или уменьшают дальнейшее развитие болезни.
Пациент с любым подозрением на болезнь обязательно обследуется в нефрологическом стационаре, при любом состояние даже если нет выраженных симптомов.
Лечебный процесс строится по введённой структуре ВОЗ. Назначают строгий постельный режим, если есть выраженные отеки на лице, в голени и гипертензия. Когда симптомы проходят, больного переводят на полупостельный и палатный режим. В стационаре больным назначают диету, без соли, умеренное количество воды.
Когда проходят отеки и артериальное давление нормализуется. Начинают переводить на приемлемое питание с солью, начиная с малой порции.
На время лечения назначают медикаментозную терапию, для острого гломерулонефрита, ставят пеницилин, эритромицин, бицилин-5 и другие разработанные медикаменты, улучшающие состояние больного.Чтобы исключить какого-либо развития болезни, в целях профилактики исключают все острые воспаления в носоглотке, ухе, горле. Вылечивают до полного выздоровления, повышают иммунитет и не допускают переохлаждения, длительного нахождения во влажной среде. Обязательно обращайтесь своевременно за помощью, тогда выздоровления наступает через два – три месяца терапии.
Источник: https://pochkam.ru/bolezni-pochek/glomerulonefrit-patogenez.html
Гломерулонефрит: Мочевой синдром, Уровень креатинина, Изменения в моче
Инфекционно-аллергическое, или аутоиммунное, заболевание почек называется гломерулонефрит. Данная патология часто появляется после недавно перенесённой (2-3 недели назад) простудной инфекции, назофарингита, повторной ангины.
Переохлаждение в сочетании с хроническими очагами инфекции, такими как: хронический тонзиллит, кариес, гайморит, в значительной мере (на 60%), повышают риск возникновения острого гломерулонефрита.
При гломерулонефрите наблюдается обширное воспаление почек с поражением главного фильтрационного устройства – гломерул, почечных клубочков.
Именно благодаря клубочковому аппарату осуществляется очистка крови, с последующим выделением в мочу «шлаков», то есть не нужных организму веществ.
При гломерулонефрите гломерулы страдают сильнее всего, что сразу сказывается на характеристиках и показателях анализа мочи.
Мочевой синдром
Для клинической картины заболеваний характерно наличие совокупности симптомов, то есть синдром.
Мочевой синдром — это признак нарастающей воспалительной реакции гломерул (почечных клубочков), то есть признак нарушения работы почечных клубочков и функций почек соответственно. Для синдрома характерно наличие основной триады симптомов:
- Снижение количества выделяемой мочи (олигоурия). При развитии острого гломерулонефрита, в первые 3 суток, отмечается резкое снижение количества суточного диуреза (до 500 мл/сут). То есть, пациент реже посещает туалет, а во время опорожнения мочевого пузыря, выделяется, относительно, небольшое количество мочи. При проведении исследования мочи (общий анализ), в период олигоурии, отмечается увеличение удельного веса (свыше 1,040). По истечении 3 суток появляется обратный симптом, то есть полиурия (увеличение объёма сточного диуреза). При этом, плотность мочи снижается (ниже 1,010). Длительный период олигоурии, который продолжается более 3-4 суток, является опасным симптомом, говорящим о высокой вероятности развития острой почечной недостаточности (ОПН).
- Появление белка в моче (протеинурия). Подобный симптом говорит о нарушении работы почечных клубочков и канальцев. Спутником протеинурии является появление в анализе мочи гиалиновых цилиндров. При гломерулонефрите, чаще наблюдается незначительное (до 1 г/л) или умеренное (до 3 г/л) количество белка в моче. Однако при тяжёлой, нефротической форме заболевание, может развиться протеинурия массивного типа (свыше 3-4 г/л). Пик повышения белка в урине приходится на первые 2 недели, с момента развития гломерулонефрита. При правильном лечении. наблюдается постепенное снижение уровня протеинурии, а последние следы белка исчезают к 6-8 неделе, с момента заболевания.
- Кровь в моче (гематурия). Эритроциты в моче при гломерулонефрите, присутствуют в единичном, от 5 до 99 в поле зрения, количестве. При этом, видимых изменений цвета урины не происходит. Однако существует вероятность развития макрогематурии, то есть появления большого количества кровяных телец в моче. При этом, урина приобретает характерный цвет «мясных помоев», мутно-красный оттенок — достаточно классический признак острого гломерулонефрита. Появление крови в урине связано с повышением проницаемости и увеличением диаметра пор базальных мембран, гломерул (перегородок и сосудов почечных клубочков). Уровень эритроцитов в моче при гломерулонефрите достигает пика в первые дни заболевания, постепенно снижаясь и полностью исчезая к 2-6 неделе.
Следует отметить, что уровень лейкоцитов в моче при гломерулонефрите, повышается незначительно, достигая 12-25 единиц в поле зрения. Лейкоцитурия является типичным симптомом пиелонефрита, в то время как гематурия – гломерулонефрита.
Мочевой синдром, при типичном протекании патологии, сопровождается отёками и повышением артериального давления (гипертензия). Развитие подобной симптоматики находится в прямой зависимости с собственно мочевым синдромом.
- Отёки, раньше всего, появляются на веках, а кожа приобретает выраженную бледность (типичное лицо «нефротика»). Постепенно, отёки могут захватить всю область лица, перейти на конечности. При тяжёлых формах патологии возможно скопление жидкости в естественных полостях организма (брюшной, плевральной и т.д.).
- Артериальное давление повышается умеренно, реже очень сильно. При своевременном обращении и лечении, отмечается нормализация АД к 10 дню, от начала развития заболевания. Кроме того, возможно кратковременное, одно-, двухдневное или же однократное, повышение артериального давления.
В некоторых случаях, возможно развитие изолированного мочевого синдрома, то есть присутствуют изменения со стороны мочи, которые не сопровождаются появлением отёков и повышением показателей артериального давления.
Уровень креатинина
Креатинин — это продукт, появляющийся вследствие энергетического обмена тканей организма, в том числе мышечной. Норма его содержания в организме зависит от пола, возраста, мышечной массы пациента, физической нагрузки и типа питания. Соответственно, у мужчины, который занимается спортом или работает на производстве, уровень креатинина будет выше, нежели у женщины или ребёнка.
Выводится креатинин почками, то есть, с мочой.
Рис. — Медицинские нормы креатинина в крови
Рис. — Нормы креатинина в суточной моче
Анализ крови или мочи, нередко, назначают для проведения оценки работы почек, в целом и клубочковой фильтрации, в частности. Такого рода исследования позволяют обнаружить даже латентно протекающие патологии почек (хронические процессы и пр.), заболевания мышечной системы.
Определение уровня креатинина имеет важное значение при наличии хронического гломерулонефрита, позволяет выявить развитие ХПН (хронической почечной недостаточности) на ранних сроках.
Для исследования подходит как кровь (биохимический анализ, проба Реберга), так и моча (проба Реберга). Проба Реберга, или клиренс креатинина, необходима для более точного определения уровня креатинина в биологических жидкостях человека.
Креатинин не перерабатывается в организме, а выводится из него с мочой! Поэтому малейшие нарушения в работе фильтрационных систем (почки, печень) приводят к накоплению креатинина, который, по мере концентрирования, усугубляет протекание основного заболевания.
Увеличение уровня креатинина в крови, наблюдается при хроническом протекании гломерулонефрита. Подобная симптоматика может свидетельствовать о развитии ХПН. Очень высокий уровень креатинина (более 180 ммоль/л) говорит о необходимости принудительной очистки организма – процедуре гемодиализа.
Погрешностями, приводящими к недостоверному результату исследования, могут стать:
- Большое количество белка в рационе.
- Возраст.
- Физические нагрузки (в течение суток и/или, непосредственно, в день сдачи анализа).
- Недостаточное употребление жидкости и другое.
В связи с тем, что на достоверность исследования оказывают влияние различные факторы, разрабатываются более совершенные методы обследования. Одним из наиболее точных считается исследование белка Цистатина С (цистатин 3).
По уровню данного белка в исследуемом биоматериале, можно с точностью определить нарушения в работе клубочковой фильтрации.
На уровень Цистатина С не влияет пол, возраст, объём мышечной массы, наличие воспалительных реакций, тип питания или физической нагрузки, что является значительным преимуществом. Из минусов исследования – достаточно высокая цена.
Изменения в моче
При гломерулонефрите присутствуют видимые невооружённым глазом изменения со стороны урины.
Изменения в лабораторных исследованиях:
- Эритроциты: от 5 до 100 и более единиц, в поле зрения.
- Лейкоциты: от 12-до 25 единиц, в поле зрения (лейкоцитов всегда меньше, чем эритроцитов).
- Белок: от 0, 033 до 3 г/л (в тяжёлых случаях: более 3 г/л).
- Удельный вес: в начале заболевания отмечается увеличение (свыше 1,040), затем — снижение показателей (менее 1,010).
- Цилиндры: гиалиновые, эритроцитарные (острый гломерулонефрит). При хроническом процессе чаще появляются зернистые, восковидные цилиндрические клетки. В норме, содержание цилиндрических клеток единичное, при развитии острого или хронического гломерулонефрита, показатели превышают 20 единиц, в поле зрения.
Результаты исследований зависят от формы гломерулонефрита (острый, хронический), типа клинического синдрома (нефритический, нефротический, смешанный, гематурический), тяжести протекания патологии.
Заключение
Изменения в моче при гломерулонефритах могут быть видны невооружённым взглядом. Однако, более точные данные можно получить только при исследовании биоматериала человека (кровь, моча).
Автор
Мустафаева Надежда Леонидовна
Источник: https://uran.help/diseases/glomerulonephritis/mochevoj-sindrom-uroven-kreatinina-izmeneniya-v-moche.html
Нефритический синдром: острый и хронический гломерулонефрит
Нефритический синдром развивается при диффузных воспалительных изменениях в клубочках, характерных для первичного и вторичного гломерулонефрита, при остром неинфекционном тубулоинтерстициальном нефрите. Данный синдром может протекать в острой или хронической форме.
Острый нефритический синдром (острый гломерулонефрит)
Острый нефритический синдром, называемый также острым гломерулонефритом – это проявление острого воспаления клубочков, которое развивается быстро (в течение нескольких суток). Заболеваемость взрослых – 1–2 случая на 1000 случаев хронического гломерулонефрита. Чаще острый гломерулонефрит развивается у детей 3–7 лет и у взрослых 20–40 лет.
Этиология и патогенез
Основным этиологическим фактором заболевания является нарушение гуморального иммунитета после перенесенной стрептококковой инфекции (ангина, скарлатина, пневмония), вакцинации, введения лекарственных средств; при системной красной волчанке, инфекционном эндокардите, геморрагическом васкулите.
В крови появляются нефритогенные аутоантитела, причиной образования которых могут быть, во-первых, попадающие в организм антигены, похожие на собственные антигены почек, во-вторых, появление аутоантигенов на поверхности мезангиальных клеток при экспрессии молекул НLA класса II поступающими антигенами и, в-третьих, поликлональная активация антигенами В-лимфоцитов, вырабатывающих нефритогенные аутоантитела.
Острый гломерулонефрит начинается с:
- отложения иммунных комплексов в клубочке, механизм этого процесса может быть обусловлен соединением циркулирующих аутоантител с нормальными антигенами клубочков;
- осаждения циркулирующих антигенов в клубочке, где с ними связываются циркулирующие антитела (местное образование иммунных комплексов);
- осаждения в клубочке циркулирующих иммунных комплексов.
В результате развивается иммунное воспаление клубочков, которое характеризуется поступлением лейкоцитов и тромбоцитов в клубочек. Возможно отложение иммунных комплексов и развитие воспаления на внутренней стороне базальной мембраны (субэндотелиально) и в мезангии, но и на ее наружной стороне или внутри ее.
Одновременно активируется комплемент и образуются мощные факторы хемотаксиса лейкоцитов, сопровождающиеся выбросом медиаторов воспаления.
При аутоиммунном воспалении невозможен фагоцитоз, и высокотоксические вещества (свободные радикалы, протеолитические и другие ферменты) лейкоцитов поступают непосредственно в ткани, разрушая клетки и межклеточное вещество.
Для острого гломерулонефрита характерно увеличение глии в клубочке. Вначале выявляют лейкоциты воспалительного инфильтрата, позже размножаются собственные клетки клубочка – мезангиальные и эндотелиальные.Пролиферация клеток при остром гломерулонефрите прекращается через несколько недель или месяцев.
Длительно существующие отложения иммунных комплексов в мезангии приводят к накоплению мезангиального матрикса, проникающего внутрь базальной мембраны, развитию склероза и хронической почечной недостаточности.
Чаще всего острый нефритический синдром развивается после стрептококковой инфекции (ангины, скарлатины, пневмонии, дерматита, воспаления среднего уха).
Но в культурах мочи и почечной ткани стрептококк не обнаруживается.
Иммунологическое повреждение клубочков может быть при инфекционном эндокардите, висцеральных абсцессах, ветряной оспе, инфекционном гепатите (НВ S Аg – положительный) и других заболеваниях.
| Болезни, приводящие к развитию острого нефритического синдрома (Брэйди Х., Омира И., Бреннер Б., 2002) | |
| Иммунокомплексные поражения | Идиопатический Пролиферативный гломерулонефрит Экстракапиллярный гломерулонефрит Мезангиопролиферативный гломерулонефрит |
| Постинфекционный гломерулонефрит, включая инфекционный эндокардит и инфицированные шунты | Волчаночный эндокардит Криоглобулинемия IgA-нефропатия Геморрагичексий васкулит Фибриллярный гломерулонефрит Абсцессы внутренних органов |
| Антительный гломерулонефрит | Синдром Гудпасчера |
| Иммунонегативный гломерулонефрит | Гранулематоз Вегенера Идиопатический экстракапиллярный гломерулонефрит Микроангиит |
| Прочие | Злокачественная гипертония Гемолитико-уремический синдром Тромботическая тромбоцитарная пурпура Интерстициальный нефрит Почечный склеродермический криз Преэклампсия Атероэмболия |
Симптомы
Клиническая картина характеризуется бурным началом, появляются отеки, олигурия, макрогематурия (моча в виде “мясных помоев”).
При значительной задержке жидкости увеличивается масса тела, развивается гиперволемия и артериальная гипертензия, сопровождающаяся головной болью и расстройством зрения.
Гиперволемия и артериальная гипертензия могут привести к левожелудочковой недостаточности с одышкой, переходящей в сердечную астму и отек легких. Но почти у половины больных субъективных симптомов нет.
Почечный кровоток и СКФ снижаются, усиливается канальцевая реабсорбция натрия и воды. В мочевом осадке содержатся измененные эритроциты, эритроцитарные цилиндры и лейкоциты. Протеинурия имеет различную степень выраженности.У некоторых больных развивается острая почечная недостаточность с анурией, азотемией, гиперкалиемией, преходящей слепотой. Иногда течение заболевания осложняется гипертензивной энцефалопатией с тяжелым судорожным синдромом.
В крови нарастает титр антител к стрептококковым антигенам – антистрептолизина-О, антистрептокиназы, антигиалуронидазы и антидезоксирибонуклеазы В. Уровни комплемента в сыворотке (С3, С4, СН50) снижаются, иммунные комплексы выявляются только в течение первых двух-трех недель. Криоглобулинемия стойко удерживается в течение нескольких месяцев.
Лечение
Специфического лечения нет. Кортикостероиды и иммунодепрессанты неэффективны. При наличии очага инфекции назначают антимикробную терапию. Но при длительной значительной протеинурии более 1 месяца назначают преднизолон в дозе 1 мг/кг/сут, при развитии нефротического синдрома преднизолон применяют в сочетании с гепарином.
При гломерулонефритах, опосредованных иммунными комплексами и антителами против гломерулярной базальной мембраны (антиГБМ), назначают внутривенно больным до 200 мг преднизолона или проводят плазмаферез с одновременным назначением поддерживающих доз преднизолона и циклофосфамида по 1 мг/кг/сут или хлорамбуцила по 6–8 мг/кг/сут.
При сердечной недостаточности, отеках или тяжелой гипертензии ограничивают потребление натрия и назначают тиазидовые петлевые диуретики.
При стойкой артериальной гипертензии проводят лечение нитропруссидом натрия, лабетололом, диазоксидом, гидралазином и триметафеном. При азотемии и метаболическом ацидозе ограничивают белок в пищевом рационе.
При развитии тяжелой почечной недостаточности необходимо проведение диализа.
Прогноз
Острый нефритический синдром у большинства больных имеет хороший прогноз. Пролиферация почечных клеток исчезает в течение нескольких недель, однако воспалительная реакция варьирует и сравнительно часто развивается остаточный склероз. Протеинурия и гематурия могут сохраняться годами.
Хронический нефритический синдром (хронический гломерулонефрит)
Хронический нефритический синдром, называемый также хроническим гломерулонефритом – медленнопрогрессирующий синдром, развивающийся при различных почечных заболеваниях, приводящих к диффузному склерозу клубочков и утрате функции почек.
У 80–90% больных данный синдром имеет бессимптомное начало и выявляется обычно случайно при анализе мочи. Частота синдрома составляет 0,5–1,0%. В анамнезе острый нефритический синдром бывает у 10–15%. Заболевают чаще мужчины в возрасте 35–40 лет.
Диагностика
В моче постоянно обнаруживаются протеинурия, гематурия и эритроцитарные цилиндры. В мочевом осадке содержатся в небольших количествах мелко- и крупнозернистые и гиалиновые цилиндры. Восковидные цилиндры появляются только при сморщивании почек и атрофии канальцев.
При прогрессировании синдрома в крови повышается уровень азота мочевины и в сыворотке – уровень креатинина, выявляются метаболический ацидоз, анемия и другие биохимические показатели хронической почечной недостаточности. Клинические и лабораторные проявления почечных заболеваний, приведших к развитию хронического нефритического синдрома, бывают идентичными.
Достоверным методом дифференциального диагноза на ранних стадиях является только биопсия почки. При выраженной хронической почечной недостаточности, обусловленной сморщиванием почки, биопсия не показана, так как гистологическое исследование не дает информации о начале заболевания.
Изменения в моче при гломерулонефрите – показатели общего и дополнительных анализов
Гломерулонефрит представляет собой двухстороннее иммунно-воспалительное заболевание почек с преимущественным поражением почечных клубочков. Практически на встречается у маленьких детей и лиц пожилого возраста.
Основной этиологический фактор болезни – бета-гемолитический стрептококк группы А, который вызывает образование иммунного комплекса «антиген-антитело» и как следствие – воспалительный процесс.
Выделяют острое и хроническое течение гломерулонефрита. Классический вариант заболевания протекает в виде отечного, гипертонического и мочевого синдромов. Почечные проявления болезни относятся к последнему. Гломерулонефрит может протекать самостоятельно или быть проявлением других заболеваний (системная красная волчанка, эндокардит инфекционной природы и т. д.).
Диагностика заболевания не вызывает сложностей и основывается на комплексе клинических проявлений и показателях анализов мочи при гломерулонефрите.
Моча при гломерулонефрите
Заболевание развивается остро и проявляется нефротическим синдромом, который включает:
- олигурию – уменьшение количества урины;
- гематурию – кровь в урине;
- протеинурию – белок;
- цилиндрурию.
В норме белка и цилиндров в урине быть не должно, эритроциты (обуславливают наличие крови в моче) составляют 0-1 в поле зрения.
Гематурия является одним из главных клинических проявлений и наблюдается у всех больных. В 50% случаев отмечается макрогематурия (более 100 эритроцитов в поле зрения). В этом случае урина становится цвета «мясных помоев»).
Протеинурия часто имеет субнефротический характер и может быть очень выраженной. У трети пациентов развивается мочевой синдром:
- белок свыше 3,5 г/сутки;
- гипоальбуминемия;
- повышение белка в крови.
Через некоторое время появляются признаки фильтрационной дисфункции почек вплоть до острой почечной недостаточности: количество выделяемой урины снижается, развивается анурия (отсутствие мочеотделения), в крови – азотемия.
При гломерулонефрите цвет мочи имеет темный оттенок из-за разрушения эритроцитов, удельный вес урины превышает 1020 (гиперстенурия), водородный показатель сдвигается в кислую сторону (ацидоз).
Микроскопия осадка показывает свежие эритроциты, далее – выщелоченные. В большинстве случаев в урине присутствуют клеточные или гиалиновые цилиндры.
Белок в урине может снизиться в первые два-три месяца и периодически повышается в последующие один-два года.Микрогематурия (менее 100 эритроцитов в поле зрения) проходит через шесть месяцев. Изредка это состояние сохраняется на протяжении одного-трех лет.
На хронизацию процесса указывают гематурия и протеинурия, которые держатся больше года.
В общем анализе мочи при гломерулонефрите наблюдаются белок (а быть его вообще не должно), цилиндры в различном количестве (в норме нет), эритроциты (кровь в урине). Плотность биологической жидкости обычно остается неизменной.
В начале патологического процесса может отмечаться асептическая лейкоцитурия (признаки воспаления, но неинфекционного).
Для точной диагностики проводится суточная протеинурия. С помощью этой методики можно точно оценить динамику белка в урине, в том числе – на фоне медикаментозной терапии.
Проба Реберга
Функциональная проба Реберга позволяет оценить клубочковую фильтрацию (в норме – 80-120 мл/минуту) и канальцевую реабсорбцию (норма – 97-99%).
При гломерулонефрите в пробе отмечается снижение скорости клубочковой фильтрации. В начале заболевания может увеличиться канальцевая реабсорбция, которая нормализуется при выздоровлении.
Проба Зимницкого
При проведении пробы Зимницкого в каждой из восьми собранных порций биологической жидкости исследуется удельный вес и количество мочи. По объему мочи оценивают водовыводящую функцию почек.
По колебанию удельного веса оценивают концентрационную функцию. Для этого из наибольшего удельного веса вычитают наименьший и полученный результат сравнивают с цифрой 8.
Если разница составляет 8 и более, концентрация не нарушена, если менее – концентрация снижена.
При гломерулонефрите относительная плотность биожидкости сначала остается в норме. На стадии реконвалесценции при полиурии (увеличении количества мочи) плотность временно снижается.Соотношение ночного и дневного диуреза сохраняется в норме.
Методика Нечипоренко
Если в общем анализе мочи присутствуют лейкоциты, эритроциты, цилиндры, назначают накопительную пробу по Нечипоренко. Этот анализ позволяет установить степень выраженности лейкоцитурии, гематурии и цилиндрурии.
Для проведения анализа собирается средняя порция биожидкости, форменные элементы исследуются в 1 мл выделений. В норме в 1 мл нет цилиндров эритроцитов до 1000 тысяч, лейкоцитов – до 2-4 тысяч.
При гломерулонефрите в накопительной пробе отмечается микро- или макрогематурия, лейкоцитурия, эритроцитарные цилиндры. В мочевом осадке эритроциты преобладают над лейкоцитами.
Показатели анализа мочи при остром гломерулонефрите
При остром течении заболевания у всех больных в биожидкости выявляют белок (1-10 г/литр, иногда до 20 г/литр), эритроциты, немного реже (у 92% пациентов) – лейкоцитурию и цилиндры (зернистые, гиалиновые), эпителий. Повышение белка наблюдается в первые семь-десять дней, поэтому при позднем обращении к врачу белок часто не превышает 1 г/литр.
Наибольшее значение для постановки диагноза имеет гематурия, выраженность которой варьируется. В большинстве случаев выявляют микрогематурию (у трети пациентов – до 10 эритроцитов в п/з), макрогематурия встречается в последние годы лишь в 7% случаев.
В одной порции биожидкости не всегда обнаруживаются эритроциты, поэтому при подозрении на острый гломерулонефрит проводят накопительную пробу по Нечипоренко.
Плотность мочи при остром течении болезни не изменяется, однако по мере нарастания отечности она может увеличиваться.
Мочевой синдром сопровождается лихорадкой, двухсторонней болью в пояснице, снижением количества отделяемой биожидкости. Выделения имеют красноватый оттенок или цвет «мясных помоев». Дополнительно проверяют кровь (увеличена СОЭ, лейкоцитоз).
Изменения при подострой стадии
Подострой стадии гломерулонефрита как таковой нет. Выделяют острое и хроническое течение. Подострым иногда называют быстропрогрессирующий гломерулонефрит, для которого характерны чрезвычайно быстрое развитие патологического процесса, тяжелое течение, нарастающая почечная недостаточность.
Такая форма заболевания проявляется стремительным нарастанием отечности, макрогематурией, снижением количества мочи, повышением артериального давления. В мочевом осадке обнаруживаются лейкоциты, цилиндры.
Со второй недели в крови наблюдаются гиперазотемия, повышение содержания креатинина и мочевины, снижение белка, анемия.Выделяют также латентную (стертую) форму болезни, которая проявляется в виде мочевого синдрома (незначительное повышение эритроцитов в моче, белок до 1 г/сутки, цилиндры). Может быть нестойкое повышение давления. У трети больных ни гипертензии, ни существенного снижения функции почек нет. Нефротический синдром при этом отсутствует. Плотность мочи остается в норме.
Состав мочи при хроническом течении заболевания
Болезнь принимает затяжное течение, когда клинические проявления (гипертензия, нарушение функции почек, изменения в моче) держатся на протяжении полугода. Сохранение симптомов в течение года указывает на хронизацию патологического процесса (у 10% больных).
В урине присутствуют измененные эритроциты, эритроцитарные и альбуминовые слепки, удельный вес низкий. Белок свыше 1 г/сутки является предвестником быстрого развития почечной недостаточности. Лейкоцитурия при заболевании в основном имеет характер лимфоцитурии (до 1/5 лейкоцитов в мочевом осадке – лимфоциты).
При гематурической форме протеинурия не выражена, присутствуют эритроциты. Внепочечные проявления (гипертензия, отечность) отсутствуют.
Гипертоническая форма болезни сопровождается повышением артериального давления. Нефротический синдром маловыраженный: немного белка, в некоторых случаях в моче выявляют цилиндры и микрогематурию. Эти изменения, в отличие от гипертонической болезни, присутствуют в моче с самого начала патологического процесса.
При нефротической форме белок составляет свыше 3,5 г/сутки, наблюдаются отеки, в дальнейшем развивается липидурия (жир в выделениях). Основное клиническое проявление – массивная протеинурия, обусловленная повреждением фильтрующего механизма почек.
С мочой также выводится трансферрин, из-за чего развивается гипохромная анемия. Помимо белка в моче выявляют небольшое повышение эритроцитов, лейкоцитов и цилиндров.
У некоторых пациентов выявляют смешанную форму, которая сопровождается мочевым синдромом и гипертензией. Чаще такое течение отмечается при вторичном хроническом гломерулонефрите.
Таким образом, диагностика хронического гломерулонефрита не представляет сложности и основывается на выявлении приоритетного синдрома: нефротического, остро-нефротического, мочевого или артериальной гипертензии. Дополнительно на заболевание указывают признаки почечной недостаточности.Нефротический синдром чаще всего бывает при минимальных изменениях в почках. Остро-нефротический синдром представляет собой комбинацию белка, крови в моче и артериальной гипертензии. Обычно имеет место при стремительном прогрессировании заболевания. Мочевой синдром сочетает признаки гематурии, цилиндрурии, повышение лейкоцитов и белка в урине.
Рекомендуем другие статьи по теме
Источник: https://UroHelp.guru/diagnostika/analizy/mocha-pri-glomerulonefrite.html