Цвет мочи при воспалении почек
Содержание
Причины и симптомы воспаления почек у женщин и мужчин, лечение, народные средства
Воспаление почек (синоним: нефрит) – наиболее распространенный фактор возникновения почечной недостаточности. Первичные причины болезни включают иммунологические расстройства. Также нефрит может быть следствием другого основного заболевания.
У пациентов с гепатитом В и С, ВИЧ, сифилисом или карциномой легких часто развивается данная патология. Методы лечения зависят от состояния здоровья пациента и сопутствующих осложнений. В статье ниже разберем, как лечить воспаление почек.
В международной классификации болезней 10-го пересмотра (МКБ-10) этот диагноз обозначается кодом N28.9.
Воспалительный процесс в почках
У пациентов возникает воспаление либо почечных клубочков (гломерулонефрит), либо мочевыводящих каналов и окружающего пространства (тубулоинтерстициальный нефрит).
При данном заболевании воспаляются сосудистые пучки, в которых образуется так называемая первичная моча.
После диабетической нефропатии и артериальной гипертонии гломерулонефриты являются третьей ведущей причиной хронической почечной недостаточности.
Гломерулы образуют первичную мочу: неконцентрированную жидкость, которая на своем пути сквозь почечные канальцы изменяется и в конечном итоге выводится через мочевой пузырь.Из клубочков вода, некоторые белки, соли и другие вещества, такие как красные кровяные клетки, выходят из сосудов и попадают в основную мочу.
Если гломерулы воспаляются и повреждаются, фильтрующая почечная функция нарушается.
Почечное воспаление с неизвестной этиологией называется первичным. Если нефрит является результатом другого заболевания за пределами почек, это вторичная форма. Также различают острый или хронический тип патологии.
Патологические признаки
Симптомы воспаления почек зависят от типа заболевания, его причин и курса развития. В некоторых случаях у больных долгое время не проявляется никаких признаков. Часто бессимптомная фаза связана с тем, что у многих пациентов оставшаяся здоровая ткань почек может компенсировать нарушения несколько лет.
У пациентов обнаруживаются кровь и белки в моче (гематурия, протеинурия). Оба они происходят из поврежденных тел почек. Очень высоко белковая моча часто бывает беловатой и пенистой. Кровавая моча имеет красноватый или коричневатый цвет (макрогематурия). Иногда, однако, количество крови в моче настолько низкое, что оно не видно невооруженным глазом (микрогематурия).
Воспаление почки у мужчин и женщин может вызвать такие симптомы, как удержание воды в ткани (отеки), особенно на лице и веках. Высокое кровяное давление (гипертония) является одним из возможных признаков. Почечное воспаление и изменение АД часто связаны с несколькими механизмами, поскольку почка также может регулировать кровяное давление с помощью гормонов.
Воспаление почек у мужчин и женщин может привести к ухудшению функционала органа (острой недостаточности), которое сопровождается дополнительными симптомами: гипертоническим кризом или выраженными отеками. У некоторых больных, с другой стороны, почка теряет свою функцию медленно и в течение нескольких лет, что приводит к хронической почечной недостаточности, требующей диализа.
Провоцирующие факторы и причины
Наиболее распространенной формой первичного гломерулонефрита является IgA-нефропатия, вызванная иммунологическими процессами. При этом комплексы антител, образующиеся организмом, но слегка модифицированные, депонируются в почках. В результате возникают воспалительные изменения, которые могут повредить ткань и ухудшить ее функцию.
Кроме того, воспаление почек может произойти после или во время бактериальной инфекции. Триггерами могут быть, например, стрептококки, которые включают патогены тонзиллита или среднего отита.
При определенных заболеваниях могут образовываться антитела против структур в почках, которые затем привлекают воспалительные клетки. Однако у внушительной части пациентов с первичным гломерулонефритом причина воспаления почек неизвестна.
Вторичный гломерулонефрит возникает в результате других основных патологий, например,системной красной волчанки (СКВ).
Кроме того, различные инфекционные заболевания (сифилис, гепатит B и C, ВИЧ), а также злокачественные новообразования способны привести к нефриту.Аналогичным образом, некоторые лекарства, содержащие пеницилламин, золото или ртуть, могут вызвать эту болезнь. Другой причиной патологического состояния является употребление героина.
Принципы классификации и патогенез
По локализации выделяют воспаление клубочков (гломерулонефрит) и почечной лоханки (пиелонефрит). Почечные клубочки (тела Мальпиги) состоят из капсулы и шаровидного сосуда, так называемого «клубочка», из чего и следует название этой формы нефрита.
Работа клубочков заключается в фильтрации отходов из крови. При гломерулонефрите, который обычно поражает обе почки, эта функция фильтра нарушена.
Гломерулонефрит нередко вызван иммунологическими процессами. Часто антитела, образовавшиеся в ходе инфекции или комплексы антиген-антитело, депонируются на почечных телах. Это вызывает воспалительную реакцию. Редко иммунная система продуцирует специфические антитела против структур почек (аутоантитела).
В зависимости от причины,врачи различают две формы гломерулонефрита: первичный и вторичный. Первичный возникает, если воспаление происходит не из-за существующего основного заболевания. Примером этого является так называемый нефрит IgA, также именуемой болезнью Бергера.
Если клубочки воспаляются из-за болезни за пределами почки, говорят о вторичном типе. Основные причины развития:
- некоторые заболевания соединительной ткани (аутоиммунные) – системная красная волчанка (СКВ);
- ВИЧ;
- воспаление подкладки сердца, вызванное некоторыми бактериями (стрептококками);
- гепатит;
- наркотики, действующие на опиоидные рецепторы головного мозга;
- генетические дефекты.
При интерстициальном нефрите воспаляется«промежуточная ткань» (особенно соединительная и поддерживающая), которая охватывает почечные тельца и связанную систему тончайших мочевых канальцев. Если они дополнительно поражены, то возникает тубулоинтерстициальный нефрит.
Острый интерстициальный нефрит обычно возникает вследствие аллергии на таблетки. Иногда болезнь вызывается отравлением химическими веществами. В обоих случаях говорят оба бактериальном интерстициальном нефрите.
В зависимости от причины, тубулоинтерстициальный нефрит можно разделить на первичную и вторичную форму. Первичная возникает как прямой результат инфекции или реакций на лекарства. Вторичный появляется вследствие других заболеваний, которые распространяются на интерстициальную ткань почки.
Потенциальные осложнения
Инфекция почечной лоханки (пиелонефрит), которая является совсем другим состоянием, чем нефрит, вызывает серьезные боли в боку. Они усиливаются во время занятий спортом или при ходьбе.
Чаще всего боль или жжение появляются при мочеиспускании. Нередко наблюдаются дорсалгии или абдоминалгии. Нефрит также часто сопровождается неясными симптомами – усталостью, тошнотой или головной болью.
Лихорадка тоже является признаком почечного воспаления.
Повреждение почек пациентами замечается не всегда. Предшественник патологии – бессимптомная протеинурия или гематурия, при которой моча содержит больше белка и эритроцитов. Одним из признаков является беловатое, красноватое или коричневатое обесцвечивание мочи.
Острый гломерулонефрит (распространенная форма воспаления почки) становится заметным только через несколько недель. Пациенты чувствуют себя несчастными, жалуются на головные боли, дискомфорт в пояснице и вокруг поясничных позвонков.Подозрение на дисфункцию почек подтверждается, если следующие симптомы возникают одновременно:
- уменьшенное выделение мочи (например, только половина литра вместо одного или двух в день);
- отек (накопление воды) на веках или на ногах;
- красный цвет мочи;
- потливость ночью;
- высокое кровяное давление.
Первичный острый гломерулонефрит часто возникает после инфекционной патологии. Примером этого является гнойный тонзиллит, вызванный стрептококками. Если через некоторое время после такого заболевания развиваются определенные симптомы, рекомендуется пройти обследование.
Обследование при подозрении на воспаление почек
Хотя часто бывает трудно идентифицировать и классифицировать симптомы воспаления почек, врач может использовать некоторые обследования. Вначале доктор собирает анамнез: он расспрашивает о возможных предыдущих или основных болезнях пациента. Эта информация помогает врачу сузить круг вероятных причин и оценить ход заболевания.
Затем следует тщательное физическое обследование. Врач пальпирует и оценивает болезненность, а также жесткость почки. Кожа тоже исследуется, поскольку почечная инфекция часто сопровождается сыпью. Кроме того, врач измеряет артериальное давление и смотрит, есть ли у пациента скопления жидкости в ткани (отеки).
Важные анализы
Для дальнейшей диагностики нефрита важны анализы крови и мочи. В лабораторных исследованиях кровеносного русла особенно важен уровень креатинина: если он увеличивается, это указывает на ограниченную функцию почек. Моча в основном анализируется на белок и – при гломерулонефрите – на кровь (протеинурия, гематурия). В норме вышеперечисленные вещества отсутствуют в моче.
Инструментальная диагностика
Методы визуализации, такие как ультразвук (УЗИ), могут использоваться в урологии для выяснения причины и патофизиологии нефритовых расстройств. Они помогают оценить состояние почек. Иногда врач также берет образец ткани (биопсию), чтобы выяснить причину заболевания.
Направления лечебного процесса
Лечение воспаления почек зависит от причины и тяжести заболевания, а также от его формы и типа развития (острый или хронический).Эффективная терапия включает в себя устранение симптомов или этиологии нефрита.
Если иммунная система участвует в образовании патологии, может быть полезно назначить иммунодепрессантные препараты. Такими лекарственными средствами являются, например, глюкокортикоиды (кортизон).
Пациентам со стрептококковым гломерулонефритом назначают антибиотики.
Медикаментозное
Высокую температуру тела можно снимать противовоспалительными и жаропонижающими средствами. Уколы ставить без назначения врача нельзя, поскольку могут возникнуть непредвиденные последствия. Антибиотики помогают убирать микробы.
Врачи рекомендуют лечить воспаление почек общими терапевтическими мерами. К ним относятся уменьшение физической нагрузки и диета с пониженным содержанием белка.
Если вода накапливается в ткани (появляются отеки), помогает низкосолевой рацион питания и, возможно, мочегонные препараты.
Почечное воспаление может повышать кровяное давление, поэтому пациент должен принимать антигипертензивные средства.
Если гломерулонефрит не вызывает дискомфорта, а почечная функция и артериальное давление являются нормальными, обычно для пациента достаточно регулярно обследоваться врачом (включая систематический анализ крови и мочи).В случае сильного воспаления почек может возникнуть терминальная почечная недостаточность. В этой ситуации проводится промывка крови (диализ) или – как последний вариант –пересадка почки.
Хирургическое
Хирургия назначается при терминальной стадии почечной недостаточности или мочекаменной болезни. При некрозе почек проводится односторонняя или двусторонняя нефрэктомия. При уролитиазе назначают открытые операционные вмешательства или лапароскопию для устранения конкремента. Экстракорпоральная ударно-волновая литотрипсия (ЭУВТ) – эффективный метод фрагментации маленьких камней в почке.
Диета и народные средства
Ежедневно следует принимать не менее 2 литров жидкости и ограничить ежесуточное потребление белков. Дальнейшие рекомендации зависят от причинного заболевания и состояния здоровья пациента.
Внимание! Шиповник, массажи другие непроверенные средства («Канефрон») не рекомендуется использовать при остром почечном воспалении. Согласно научным данным, локальная гипертермия может способствовать распространению инфекционного заболевания, поэтому греть почку запрещено.
Меры предупреждения воспаления почек
Цистит – это фактор риска образования камней в почках как в мужском, так и женском организме. Пациентам необходимо много пить воды и хорошо питаться. Главное – употреблять не меньше 2 литров воды. Для предотвращения солитарной кисты с левой или правой стороны рекомендуется больше двигаться.
Некоторые инфекции бывают заразными, поэтому рекомендовано держаться подальше от больных людей. Для девушек важно использовать барьерную контрацепцию при сексуальных контактах. При желчных камнях нужно обратиться к лечащему врачу, особенно если начинает болеть бок.
Прогноз после проведения лечения
Прогноз выздоровления при нефрите варьируется в зависимости от типа, тяжести и типа основного заболевания. Беременность, грудное вскармливание ребенка или молодой возраст (подростки) – группы риска, у которых чаще всего развиваются опасные для жизни последствия.
Острый нефрит во многих случаях удается вылечить при своевременно начатой терапии.
Однако, при отсутствии медицинского вмешательства, патология способна привести к полной почечной недостаточности в осложненных ситуациях.
Особое значение имеет ранняя диагностика и лечение при быстро прогрессирующем пиелонефрите. Болезнь может иметь тяжелый курс и довольно скоротечно привести к серьезным проблемам с почками.
Правильное лечение важно и при инфекциях мочеполовой системы: оно часто предотвращает дальнейшее ухудшение функции почек или, по крайней мере, замедляет его. Это может задержать время, необходимое больному для трансплантации крови или почки.
Многие пациенты быстро восстанавливаются после нефрита справа или слева, однако некоторым требуется намного больше времени. Для выявления скрытой гематурии и предотвращения рецидива нужно проходить постоянные профилактические обследования.Совет! Взрослому или пожилому пациенту не рекомендуется лечиться в домашних условиях различными видами народных средств (травами, настоями, отварами). Медикаменты следует принимать строго по назначению врача.
Источник: https://UroMir.ru/nefrologija/vospalenie-pochek/nefrit.html
Воспаление почек анализ мочи

На фоне попадания в организм патогенных микробов и вирусов может развиться нефрит. Это инфекционное заболевание представляет собой воспаление почек у женщин и мужчин с такими симптомами, как высокая температура и болезненные ощущения. Данное нарушение является опасным и может перерасти в почечную недостаточность, требующую серьезного лечения или даже пересадки органа.
Что такое воспаление почек
Данное заболевание называется нефрит и бывает нескольких видов, в зависимости от того, какой отдел органа поражен. Развитие воспалительного процесса в клубочках, сосудах, чашечно-лоханочном аппарате или канальцах почек начинается по разным причинам.
Часто нефриты появляются на фоне переохлаждения организма или, как осложнение заболеваний мочеполовой системы. Возникает воспалительный процесс в почках из-за патогенных микробов и вирусов.
Частые возбудители бактериальных инфекций – стафилококки, кишечные палочки, энтерококки.
Протекают воспалительные заболевания почек в острой или скрытой форме. Конкретные признаки зависят от формы и вида нефрита. Лечение стоит начинать сразу, не допуская перехода недуга в хроническую стадию. Острый пиелонефрит характеризуется повышенной температурой тела до 40 градусов. Дополнительные симптомы воспаления почек: лихорадка, головная боль, озноб.
При хроническом пиелонефрите отмечаются периоды обострения и ремиссии. В первом случае признаки болезни такие же, как при острой форме. Если заболевание часто дает о себе знать, у пациента могут погибнуть почечные клубочки. Кроме того, на фоне частых обострений возможно развитие хронической почечной недостаточности. В связи с этим не стоит затягивать с комплексным лечением.
Основные признаки бактериальных инфекций в почках представлены ниже:
- избыточное потоотделение;
- жажда;
- высокая температура тела;
- никтурия;
- слабость;
- частое и болезненное мочеиспускание;
- отеки лица, конечностей;
- плохой аппетит;
- сухость во рту;
- боль в суставах и мышцах;
- тошнота;
- рвота;
- шелушение кожи;
- обезвоживание;
- высокое артериальное давления;
- высокий тонус мышц живота;
- боль в пояснице, правом или левом боку;
- мутная моча с хлопьями.
Организм мужчин и женщин отличается анатомическим строением. В связи с этим симптомы почечного воспаления у представительниц слабого пола должны проявляться более ярко. Уретра у женщин короче мужской, поэтому возбудителям инфекции проще попасть в мочевой пузырь и вызвать воспалительный процесс. После этого появляются отеки конечностей и лица и другие признаки первичного нефрита.
При остром почечном воспалении у женщин наблюдаются следующие симптомы:
- озноб;
- потливость;
- острая боль в пояснице;
- интоксикация;
- тянущие боли в животе;
- высокая температура тела, до 40 °C;
- головокружение;
- болезненное мочеиспускание при распространении на мочеточник;
- пиелонефрит и гломерулонефрит (выявляют при анализе мочи).
Представители сильного пола могут наблюдать все стандартные симптомы нефрита. Однако у мужчин отмечаются дополнительные признаки:
- Значительное изменение цвета и запаха мочи.
- Появление в моче кровяных прожилок.
- Болевой синдром в отделе поясницы.
- Длительная задержка мочеиспускания.
- Нестабильные позывы к опорожнению мочевого пузыря.
Мамам стоит внимательно следить за состоянием детей, чтобы не пропустить начало развития заболевания. Признаки того, что у ребенка воспалились почки, выявить нетрудно. Обращаться к врачу нужно незамедлительно при обнаружении следующих симптомов:
- повышение температуры тела;
- жалобы на болезненность или плачь при мочеиспускании;
- жалобы на боль живота, поясницы;
- недержание мочи или, наоборот, длительная задержка;
- изменение цвета мочи (становится темнее с заметными хлопьями);
- тошнота, рвота (вторичные признаки).
Нефрит – это неприятное заболевание, вызванное инфекцией. Для этой патологии характерны поражения почечных лоханок, канальцев, сосудов или клубочков. Развивается нефрит, как самостоятельное заболевание или осложнение мочекаменной болезни, почечных колик, гинекологических нарушений, воспалений мужской половой системы. Прежде чем начать курс терапии, стоит выяснить причины появления недуга.
Спровоцировать развитие почечного воспаления могут следующие факторы:
- постоянные длительные переохлаждения;
- слабая иммунная система;
- вредные привычки;
- гиподинамия, застой крови;
- излишне активные занятия спортом;
- неправильное питание;
- несвоевременное опорожнение мочевого пузыря;
- сахарный диабет;
- длительное лечение антибиотиками в большом количестве;
- несоблюдение правил гигиены.
Классификация
Почечные воспаления – это целая группа патологий, при которых поражаются разные отделы органа. Каждое заболевание имеет свои характерные признаки и требует особого лечения. Ниже представлена информация с классификацией нефритов:
- Пиелонефрит развивается на фоне инфекционного поражения чашечно-лоханочной системы, паренхимы почек. Возбудитель попадает в орган с кровью или лимфой. Выявляется патология после исследования мочи (анализ показывает повышенное содержание лейкоцитов).
- Острый гломерулонефрит относится к аутоиммунным заболеваниям. Развивается из-за воспаления почечных клубочков (гломерул), нарушения процессов выведения мочи, очистки крови. Если заболевание прогрессирует, клубочки почек заменяются соединительной тканью. Отсутствие лечения приводит к серьезным осложнениям, вплоть до хронической почечной недостаточности.
- Интерстициальный нефрит представляет собой поражение ткани органа, отек почечных канальцев.
- Шунтовый нефрит. При таком виде воспаления вокруг почечных клубочков откладывается целый комплекс антител.
Осложнения
Важно своевременно определить и начать лечить почечное воспаление. В противном случае могут развиться следующие осложнения:
- бактериотоксический шок;
- распространение инфекции по крови (уросепсис);
- цистит (воспаление мочевого пузыря);
- распространение инфекции на окружающую почку клетчатку (паранефрит);
- образование в почке гнойного очага;
- почечная недостаточность.
Воспаление почек и вынашивание ребенка
Очень высокий риск развития нефрита отмечается у женщин во время беременности. Это связано с ослаблением защитных функций организма, повышенными нагрузками на почки.
Кроме того, при беременности обостряются все заболевания, в том числе хронические патологии мочеполовой системы. Лечить нефрит у женщин во время вынашивания малыша нужно с особой осторожностью. Прием антибиотиков может негативно повлиять на плод.
Для восстановления нормальной функции почек пациентке назначают медикаментозные препараты на травах, диету, пастельный режим.
Диагностика
Для выявления нефрита урологи применяют различные виды исследований. Самые популярные виды диагностики представлены ниже:
- ОАК (общий анализ крови);
- УЗИ почек;
- ОАМ (общий анализ мочи);
- нефросцинтиграфия;
- биохимический анализ крови;
- функциональные пробы мочи;
- магнитно-резонансная томография.
При воспалении общий анализ крови показывает высокое содержание лейкоцитов, повышение СОЭ (скорость оседания эритроцитов). Биохимическое исследование помогает обнаружить увеличение концентрации продуктов обмена белков, которой сопровождаются воспалительные процессы. ОАМ показывает присутствие белка, клеток эпителиальной ткани, эритроцитов, бактерий в моче.
Лечение воспаления почек
После установления причин заболевания и вида нефрита врач назначает комплексное лечение. Препараты при заболевании используются для купирования боли, борьбы с инфекцией, активации процесса выведения мочи.
В связи с этим врач назначает лекарства разных фармакологических групп в таблетках и уколах. Острое воспаление лечат в условиях стационара под наблюдением врачей. Пациенту необходим постельный режим, снижение нагрузки на почки, диета.
Дополнительно могут использоваться народные средства.
Курс терапии, препараты и дозировку пациенту с почечным воспалением назначает врач, строго после проведения лабораторных исследований. Группы используемых при нефрите лекарств, представлены ниже:
- Противовоспалительные препараты: Дексаметазон, Гидрокортизон.
- Антигистаминные средства: Супрастин, Кларитин.
- Мочегонные препараты (диуретики): Диакарб, Фуросемид.
- Цитостатики (при подозрении на онкологию): Азатиоприн, Циклофосфан, Доксорубицин.
- Бета-адреноблокаторы: Атенолол.
Препарат Гидрокортизон выпускается в форме мази, растворов для инъекций, таблеток. При нефрите назначается, как противовоспалительное средство с быстрым действием. Дополнительно Гидрокортизон обладает противоотечным эффектом. Однако применять препарат можно только по назначению врача в рекомендуемых дозах. Средство тормозит реакции иммунной системы.
Диакарб может назначаться, как диуретик при воспалительных заболеваниях почек. Дает сравнительно с другими мочегонными средствами слабый, но ощутимый эффект.
На фоне лечения Диакарбом стоит принимать препараты калия (Аспаркам или Панангин) из-за сильного выведения этого элемента из организма вместе с мочой.
Принимают таблетки не дольше 3 дней, после чего делают перерыв, чтобы лекарство не теряло мочегонные свойства.
Антибиотики
В связи с тем, что нефрит вызывают вирусы и бактерии, врачи назначают антибиотики для лечения этого заболевания. Ниже представлены популярные уросептики:
- Нитрофурантоин – синтетический препарат для лечения инфекций мочевыводящих путей. Средство обеспечивает бактерицидный и бактериостатический эффект относительно грамположительных, грамотрицательных бактерий (шигеллы, стафилококки, стрептококки).
- Фуразидин (Фурагин) – местное антибактериальное средство из группы нитрофуранов. Назначается при инфекционных заболеваниях мочеполовой системы. Препарат активно уничтожает стрептококки, стафилококки и других возбудителей почечных воспалений. Системное воздействие на организм не оказывает.
- Пимидель – еще один антибиотик, который часто назначают пациентам с воспалительными заболеваниями мочеполовой системы. Препарат относится к группе хинолонов, обеспечивает бактерицидное действие. В составе присутствует пипемидовая кислота, которая связывается с ДНК-гиразой, подавляет развитие патогенных бактерий.
Если у пациента нет отеков, но высокое артериальное давление, ему рекомендуется много пить. Из напитков допустимыми являются компоты, морсы, минеральная вода, натуральные соки.
Диета при почечных воспалениях должна быть направлена на снижение нагрузки на почки. Рацион должен включать овощи, злаки, фрукты. Мясо и другие богатые белком продукты, соль, сахар ограничивают. Готовить лучше на пару.
Не рекомендуется употреблять жареное, острое, копченое, консервы.
Полезно при почечных воспалениях употреблять следующие продукты, способствующие выздоровлению:
Народные средства
Не стоит забывать про народные методы лечения нефрита. Ниже представлены популярные рецепты домашних лекарств:
- Отвар из листьев брусники. Берут 2 ложки заготовленного сырья, заливают кипятком – 200 мл. Закрывают емкость крышкой, ставят на водяную баню. Нагревают 30 мин. Пьют снадобье остывшим по 1/3 или 1/2 части стакана каждый день по 2-3 раза. Средство помогает снять воспаление, обеспечивает мочегонный эффект. Курс лечения 10-14 дней.
- Настой из цветков синего василька. Заваривают стаканом кипятка 1 ст. л. сырья. Оставляют на 30-40 мин. Применяется настой за 30 минут до еды (делят на 3 приема). Средство хорошо снимает отечность. Применяют настой 2-4 недели.
- Чай из шиповника. На 500 мл воды берут 15 г ягод, добавляют немного меда. Пьют 2-3 раза в день вместо обычного чая или кофе. Курс лечения – до 30 дней.
Как правило, острый нефрит лечится около 30-60 дней. Если у пациента стабильно отмечается повышенное давление с отеками (дольше 3 месяцев), то воспаление переходит в хроническую форму. По статистике это более 10% случаев острого нефрита.
После выписки из стационара пациент может приступить к работе, если условия труда надлежащие. Не допускается постоянная занятость на улице с частыми переохлаждениями, промоканием, плохим питанием, длительной тряской.
После лечения пациент должен периодически сдавать анализы и посещать уролога.
Профилактика
Чтобы не пришлось долго лечить воспаления в мочевом пузыре, почках и других мочевыводящих органах, стоит внимательнее относиться к собственному здоровью. Прежде всего корректировать нужно питание. Ниже представлены рекомендации для профилактики развития нефритов:
- Не употребляйте алкоголь. Чтобы вывести его из организма, собирается вся имеющаяся жидкость. В результате может возникнуть обезвоживание.
- Ограничьте сахар и соль. Эти продукты нарушают водно-солевой баланс, что провоцирует развитие почечных патологий.
- Не злоупотребляйте животными белками (мясо, рыба, яйца). Чрезмерное их количество увеличивает нагрузку на мочеполовую систему.
- Питайтесь правильно и сбалансировано. Недоедание и низкокалорийные диеты также вредят почкам.
- Соблюдайте правила гигиены (особенно это важно запомнить женщинам из-за анатомического строения тела).
- Не допускайте переохлаждения, одевайтесь по погоде.
Кроме того, важно не допускать запоров и контролировать мочеиспускания. Ежедневно у взрослого человека мочевой пузырь должен опорожняться до 6 раз при употреблении 2 рекомендуемых литров воды.
В противном случае она будет частично возвращаться в почки, что является провоцирующим фактором для развития заболеваний мочеполовой системы.
Запоры препятствуют выведению токсинов и шлаков, которые впоследствии поступают в почки и отравляют организм.
Источник: https://successmed.ru/raznoe/vospalenie-pochek-analiz-mochi.html
Воспаление почек: симптомы, лечение, возможные последствия

Воспаление почек – это группа заболеваний с воспалительным процессом в чашечно-лоханочной системе и самой паренхиме органа. Воспаления (нефриты) вызываются разными факторами.
Для подтверждения диагноза сдают анализ крови и мочи, проходят УЗИ. Нефриты чаще всего развиваются на фоне других заболеваний, поэтому тактика их лечения зависит от первопричины.
Воспаление почечной ткани может привести к тяжелым последствиям, вплоть до потери функций почки.
Разновидности и причины нефритов
Нефриты – это большая группа болезней, которые имеют разную этиологию (происхождение) и характер течения. Заболевания почек и мочевыводящих путей могут быть инфекционными или аутоиммунными.
Инфекционный процесс обычно односторонний: воспаление локализуется только в правой или левой почке.
Воспаление лоханки называется пиелонефрит. Аутоиммунные заболевания поражают сразу две почки. Например, люпус-нефрит при системной красной волчанке или гломерулонефрит.
Пиелонефрит
При пиелонефрите воспаляются почечные лоханки (миски). Название происходит от латинского слова «пиелос» – почечная лоханка. Обычно он вызывается бактериями, чаще всего кишечной палочкой (E. coli). Воспаление может быть острым или хроническим.
Пиелонефрит – одно из наиболее частых урологических заболеваний. В основном болеют им женщины.
Факторы, которые повышают риск заболеть пиелонефритом:
- детский возраст;
- женский пол;
- активная половая жизнь;
- беременность и роды;
- гиперплазия простаты у мужчин;
- мочекаменная болезнь;
- новообразования, препятствующие оттоку мочи;
- сахарный диабет;
- пониженный иммунитет;
- аномалия развития мочевыделительной системы.
Часто воспаление лоханки появляется после переохлаждения организма. Еще одна причина – цистит. Если лечить его неправильно, бактерии могут «подняться» в лоханки и вызвать в них воспаление.
Гломерулонефрит
При гломерулонефрите поражаются почечные клубочки (гломерулы). Гломерула является функциональной, рабочей единицей почки. Ее повреждение ведет к недостаточности органа.
Воспалительный процесс в почках при гломерулонефрите имеет аутоиммунную природу. Это означает, что организм разрушает сам себя. Основной причиной клубочкового нефрита является бета-гемолитический стрептококк группы А.
Эта бактерия стимулирует организм вырабатывать аутоантитела, которые разрушают собственные почечные клубочки. Поэтому аутоиммунному воспалению обычно предшествует бактериальная инфекция совершенно другой локализации.
От чего бывает гломерулонефрит:
- воспаление легких;
- тонзиллит;
- рожистое воспаление кожи;
- скарлатина.
Также гломерулонефритом можно заболевать после ОРВИ, ветрянки, кори.
Общее переохлаждение не вызывает эту болезнь, но повышает риск заболеть.
Аутоиммунное воспаление может быть острым или хроническим. Также оно может протекать в типичной (бурной) форме или стерто.
Интерстициальный нефрит
Тубулоинтерстициальный нефрит (ТИН) – это воспаление почечных канальцев, не связанное с инфекцией. Болезнь также имеет иммунологическую природу. Характеризуется злокачественным течением, то есть приводит к тяжелым последствиям (почечная недостаточность).
При тубулоинтерстициальном нефрите страдают соединительная ткань почек и почечные сосуды.
Причины ТИН:
- Употребление нефротоксичных веществ и лекарств. Больше половины всех случаев ТИН связано с приемом антибактериальных препаратов и обезболивающих средств (НПВП). Кроме того, к тубулоинтерстициальному нефриту ведет прием тиазидных мочегонных (гидрохлоритиазид), производных барбитуровой кислоты (Корвалол, Барбовал), а также иммуннодепрессантов.
- Системные заболевания. ТИН может быть частью системного воспаления соединительной ткани при саркоидозе, системной красной волчанке, синдроме Шегрена и т.д. Иногда интерстициальный нефрит осложняет течение лимфомы.
- Инфекционные болезни. Тубулоинтерстициальный нефрит вызывают возбудители бруцеллеза, чумы, мононуклеоза, сыпного тифа и других опасных инфекций.
- Неизвестные причины. Иногда установить происхождение ТИН невозможно.
Интерстициальное воспаление быстро прогрессирует, поэтому часто ведет к серьезной почечной недостаточности.
Классификация воспалительных заболеваний почек по протеканию
Нефриты могут протекать в острой либо хронической форме. От формы почечного воспаления зависит не только лечение, но и прогноз заболевания. Хроническое поражение вылечить невозможно, а вот острое воспаление почек поддается терапии. Исключение – тяжелые и злокачественные формы острых нефритов.
Например, острый гломерулонефрит вообще не требует лечения. Он может пройти сам по себе. В то же время хронический гломерулонефрит постоянно прогрессирует и приводит к полному отказу почек.
Симптомы при воспалении почек
Признаки воспаления почек отличаются разнообразием. Одно и то же заболевание может протекать по-разному. Иногда нефритами болеют в бессимптомной форме. Клиническая картина зависит и от характера течения воспаления.
Типичные почечные синдромы:
- Мочевой. Для этого симптомокомплекса характерно уменьшение количества мочи, гематурия (кровь в моче), лейкоцитурия (лейкоциты в моче) и другие лабораторные изменения. При этом нет системных признаков воспаления и других симптомов.
- Нефротический синдром включает протеинурию (потеря больше 3,5 г белка в сутки с мочой), гипопротеинемию (пониженное содержание общего белка в крови), дислипидемию (повышение холестерина в крови) и отеки.
- Нефритический синдром также отличается протеинурией (потеря меньше 3,5 г в сутки) и гематурией. Дополнительно повышается кровяное давление.
Все эти синдромы характерны для разных нефритов.
Также воспалениям свойственны следующие симптомы:
- лихорадка;
- озноб;
- бледность кожных покровов;
- моча цвета мясных помоев или другого неестественного оттенка;
- учащение походов в туалет, боль и рези при мочеиспускании;
- сыпь по всему телу;
- болезненность в поясничной области.
У детей более выражена лихорадка, у взрослых – болевой синдром.
Как лечить воспаление почек препаратами
Лечение нефритов зависит от их типов и формы. Самое главное – своевременно начать качественную терапию. От этого фактора зависит дальнейший прогноз выздоровления и даже жизни.
Антибактериальные средства назначаются при инфекционном воспалении в почках. Это основные препараты в терапии пиелонефрита.
Чем лечить воспаление почек, вызванное бактериями:
- Цефалоспорины: Цефтриаксон (аналоги – Эмсеф, Ротацеф, Медаксон), Цефподоксим (Фоксеро, Цефма, Цефодокс), Цефтибутен (Цедекс).
- Фторхинолоны: Ципрофлоксацин (Флапрокс, Ципринол, Ципролет), Левофлоксацин (Левоксимед, Тайгерон, Леваксела).
- Защищенные пенициллины: амоксициллин с клавулановой кислотой (Аугментин).
- Аминогликозиды: Гентамицин (Гентамицин-Сандоз, Хитозан-Гента).
Курс антибиотикотерапии подбирает врач. Обычно длительность составляет 5-10 дней при неосложненном пиелонефрите, несколько недель – при осложненном.
Уроантисептики
Чтобы лучше очистить лоханки от бактерий, в комплексе с антибиотиками назначают уроантисептики.
Уросептики для очищения почек от патогенных микроорганизмов:
- хинолоновый ряд: Палин, Уросепт;
- нитрофураны: Фурамаг, Урофурагин, Фурадонин.
Также хорошо помогает ряд растительных уроантисептиков: Канефрон Н, Тринефрон, Уролесан.
Спазмолитики и обезболивающие
Инфекционное воспаление в почках обычно сопровождается сильными болями.
Поскольку анальгетики противопоказаны из-за их высокой нефротоксичности, назначают спазмолитики.
Хорошо помогают Платифиллин, Папаверин, а также Дротаверин (Но-Шпа). Они снимают спазм гладкомышечной мускулатуры, убирают боль и улучшают отток мочи.
Препараты для растворения камней
Не все конкременты можно растворить с помощью лекарственных средств. Поэтому необходимость их назначения определяет уролог/нефролог.
Лекарства для растворения камней в почках:
- Аллопуринол;
- цитрат калия;
- Блемарен;
- Ксидифон;
- Пролит;
- Холестирамин;
- Тиопронин;
- Уралит-У.
Чтобы вылечить мочекаменную болезнь лекарствами, нужно определиться с типом конкрементов. Лучше всего поддаются консервативной терапии оксалаты и ураты.
Другие лекарства
При гломерулонефрите назначают глюкокортикостероиды (Преднизолон). Эти лекарства снимают аутоиммунное воспаление в почечных клубочках. Также используют цитостатики (Циклофосфамид).
Если интоксикация сильная, проводят инфузионную терапию (капельницы с глюкозой, раствором Рингера). При высоком почечном давлении назначают ингибиторы АПФ (Лизиноприл, Периндоприл, Эналаприл).
Хирургическое лечение при воспалении почек
Операции на почках делают при нефролитиазе и новообразованиях. К основным показаниям относится затруднение оттока мочи и риск метастазов при злокачественных опухолях. Всегда удаляют коралловидные камни.
Трансплантация почки также является хирургическим методом лечения. Она нужна при отсутствии почечной фильтрации на терминальной стадии недостаточности.
Диета и питьевой режим
При неосложненных заболеваниях почек назначают обильное щелочное питье. Нужно пить при воспалении отвар из сухофруктов, зеленый чай, минеральные воды (Ессентуки, Боржоми, Поляна Квасова). При нарушении почечной фильтрации обязательно контролируют объем выпитой и выделенной жидкости, чтобы избежать отеков.
Диета – важная составляющая лечения почек. Поэтому она назначается одновременно с основным лекарственным курсом.
Что можно есть при воспалении почек:
- овощи;
- фрукты;
- крупы;
- ягоды;
- хлеб;
- растительные масла;
- молочные продукты.
Запрещено употреблять поваренную соль, животный белок (мясо, яйца), жирные продукты, консервы.
Как снять воспаление почек в домашних условиях
Народные методы лечения должны применяться в комплексе с основной терапией и только при согласовании с лечащим врачом. Фитотерапия показала хорошую эффективность в лечении урологических болезней.
Как снять воспаление в почках быстро и эффективно с помощью народных средств:
- Настой березовых почек. Горсть березовых почек залить стаканом кипятка. Наставить 1 час. Процедить и остудить. Пить по трети стакана 3 раза в день за 20 минут до еды. Курс лечения – 10 дней.
- Настойка ягод можжевельника. 100 г свежих или сушеных ягод можжевельника залить 0,5 л водки. Настаивать 7 дней в темном прохладном месте. Принимать по 1 ч.л. настойки, предварительно разведенной в стакане теплой минеральной воды. Курс лечения – 10-14 дней.
- Липовый чай. Лучше всего готовить чай в термосе на весь день. На две горсти липы добавить 1 л кипятка. Настаивать полчаса. После чего процедить и перелить в термос. Пить в горячем виде по 1 стакану 3 раза в день вместо чая.
- Настой пол-палы. 1 ст.л. травы на 1 стакан кипятка. Настаивать 15-20 минут. Процедить и остудить. Пить по трети стакана 3 раза в день за 1 час до еды через соломинку.
Фитонциды трав хорошо снимают воспаление, а также убивают патогенные микроорганизмы в почках.
Опасные последствия нефритов
Прогноз и осложнения ренального воспаления зависят от множества факторов: начиная типом болезни и заканчивая своевременностью оказания медицинский помощи.
Пиелонефрит может осложниться сепсисом, острой задержкой мочи, а также гнойным расплавлением почки. Иногда после перенесенного лоханочного воспаления формируются абсцессы в паренхиме органа.
Опасность воспаления почек у человека при гломерулонефрите и ТИН заключается в высоком риске прогрессирования. При этих болезнях стоит опасаться почечной недостаточности, инсультов и отслоения сетчатки.
Терминальная стадия почечной недостаточности является показаниям к гемодиализу и пересадке почек.Патологии почек очень опасны. Поэтому обращайте внимание на любые отклонения в анализе мочи, крови и в общем самочувствии.
Источник: https://simptom.info/nefrologiya/vospalenie-pochek
Изменение показателей анализа мочи при пиелонефрите
При подозрении развития заболевания почек или мочевыводящих путей пациентам назначаются определенные анализы. При пиелонефрите больному необходимо сдать урину для исследований. В случае необходимости врач дополнительно назначает тесты по Нечипоренко и Зимницкому.
Особенности и определение пиелонефрита
Заболевание представляет собой воспаление инфекционного характера. Возбудителями патологических процессов являются патогенные микроорганизмы. Они нарушают отток урины, способствуют развитию инфекции в мочевыделительной системе.
Патология сопровождается характерными признаками:
- высокая температура тела;
- озноб и лихорадочное состояние;
- боль в спине на уровне почек;
- нарушение процесса мочеиспускания;
- повышение артериального давления.
Точный диагноз врачи устанавливают на основании исследования урины. Для тестов потребуется утренняя урина. На стадии обострения пациентам с тяжелым протеканием заболевания устанавливают катетер для забора мочи. Больным необходимо также сдать кровь на анализ.
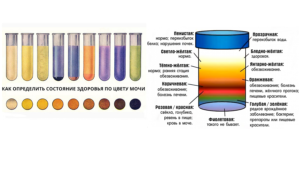
При пиелонефрите функционирование почек нарушается. Воспалительные процессы влияют на характеристику мочи. Меняется ее плотность, цвет, прозрачность и запах. То же самое касается микробиологических свойств. Во время исследований медики обращают внимание на количество выделяемой жидкости. Показатель, по которому легко определить нарушенную работу почек.
Отклонения при воспалении почек
У здорового человека нормальная концентрация лейкоцитов в урине составляет до 2000/мг. Уровень эритроцитов не должен превышать 1000 единиц. Определить развитие патологических процессов и подтвердить предварительный диагноз врача позволяют лабораторные исследования.
Изменения в острой форме
Патологические процессы появляются по причине инфицирования мочевыводящих путей. Почки при острой форме пиелонефрита могут быть совершенно здоровые. Но уровень бактерий и лейкоцитов покажет развитие патологических процессов. Существуют определенные показатели, которые определяют плотность урины, также уровень белка.
Воспалительный процесс поражает одну или сразу две почки. Существуют многочисленные причины его развития и степени прогрессирования. Учитывая особенности возникновения и протекания острого пиелонефрита сложно сказать четко, какие бывают отклонения. Медики обращают внимание на общие результаты исследования мочи, которые далеки от нормы.
Лабораторные исследования дают возможность специалистам изучить многие факторы:
На стадии обострения пиелонефрита все параметры отклоняются от нормы. Моча приобретает светлый оттенок. У некоторых пациентов она бесцветная. Концентрация урины становится меньше. Бактерии рН повышают кислотность мочи. По внешним признакам урина при пиелонефрите содержит кровяные примеси. Если в почках присутствует гной, выделения будут мутные.
Острая форма пиелонефрита характеризуется высокой концентрацией СРБ. Речь идет о белке, который образуется в печени и относится к группе острой фазы. По мере развития и прогрессирования воспалительного процесса концентрация СРБ повышается.
При появлении бактериальной инфекции в мочевыделительной системе уровень белка больше, чем 30 мг/л. Для вирусного заболевания указанные параметры колеблются в пределах от 6 до 30 мг/л.
Врачи также исследуют мочевой осадок при остром пиелонефрите. Уровень лейкоцитов высокий. Медики отмечают интересный факт, что при поражении патологическими процессами одной почки этот показатель маленький. Когда воспалительный процесс уменьшается, результаты показывают присутствие гноя в урине.
При развитии острого пиелонефрита у пациента анализ мочи показывает присутствие почечного и переходного эпителия. Максимальная концентрация наблюдается во время активного развития заболевания. На фоне заполнения чашечно-лоханочного органа гноем количество эпителия уменьшается. Также медики диагностируют в моче соль и цилиндры.
Колебания показателей в хронической форме
Патологические процессы распространяются на лоханки, чашечки и почечную ткань. Необходимо своевременно сдавать анализы и уточнять диагноз, чтобы предупредить осложнения. Речь идет о сепсисе, когда инфекция поражает весь организм человека. Также проявляется почечная недостаточность, когда орган полностью перестает производить мочу. Без лечения есть риск атрофии почки.
Анализ мочи при хронической форме пиелонефрита не всегда показывает изменения, присутствующие в органе. Показатели ухудшаются на фоне серьезного поражения паренхимы, клубочков, канальцев.
Характерные отклонения:
- почкой выделяется повышенное количество жидкости, которая имеет низкий удельный вес;
- повышается уровень кислотности;
- моча обладает специфическим запахом;
- высокая прозрачность;
- в мочевом осадке присутствуют лейкоциты, эритроциты, эпителий, бактерии.
В общих чертах анализы хронической и острой формы пиелонефрита похожи. В период выздоровления пациента отклонения незначительные, но для врача они имеют огромное значение.
Бывает, что анализ мочи не показывает существенные изменения в работе почек. А признаки развития заболевания присутствуют.
Пациенты жалуются на высокую температуру тела, неприятный запах мочи и болезненные ощущения в области поясницы.
В некоторых ситуациях исследования проводятся по методу Грисса. Результаты показывают присутствие в урине патогенных микроорганизмов и их количество. Положительный анализ указывает на более 100 тыс. вредоносных бактерий в моче.
По внешним признакам урина приобретает бледный оттенок, уровень белка повышенный. Моча мутная, собирается большое количество осадка. Показатель рН уменьшается. При хронической форме пиелонефрита результаты мочи показывают повышенное содержание эритроцитов, микроорганизмов, эпителия и лейкоцитов.
Материал для лабораторных исследований должен быть обязательно утренний. Пациентам рекомендуется перед забором анализов голодать 10 ч. Чтобы установить точный диагноз медики исследуют мочу, используя различные направления. Во многих ситуациях полученные данные могут быть косвенные и проявляться на фоне других патологических изменений в организме пациента.Больным могут быть назначены дополнительные исследования, только для подтверждения предыдущего диагноза. Так врач сможет подобрать максимально эффективное лечение, чтобы предупредить серьезные осложнения и последствия патологии.
Необходимые анализы для диагностики
При появлении первых признаков заболевания врач проводит медицинский осмотр. Устанавливает предварительный диагноз и назначает дополнительные тесты.
Методы диагностики:
Указанные тесты позволяют медикам получить много полезной информации. Речь идет о распространении патогенной микрофлоры и возбудителе заболевания.
Подготовка к исследованию
Установить точный диагноз врач сможет, если полученный материал будет правильно собран. Исключить ложные результаты можно, важно правильно подготовиться к тестам. Необходимо придерживаться простых рекомендаций специалистов:
- Перед забором мочи следует отказаться от продуктов, влияющих на цвет урины. Речь идет о морковке, свекле, соках. Пациентам следует воздержаться от употребления углеводов.
- Сдавать мочу следует утром.
- Перед сбором урины нужно тщательно выполнить гигиенические процедуры.
- Девушкам и женщинам рекомендуется отказаться от сдачи анализов в период менструации.
- Накануне тестирования нельзя употреблять мочегонные средства.
- Собирают мочу в чистую, сухую и кипяченную стеклянную емкость.
При заборе материала на протяжении всего дня, первые порции необходимо хранить в холодном месте.
Пиелонефрит представляет собой распространенное заболевание, которое сложно определить. Патология не имеет явных признаков, изредка у пациентов поднимается температура тела. Самостоятельно больные не способны определить у себя развитие болезни, потребуется квалифицированная помощь. Неправильное лечение влечет за собой серьезные осложнения и последствия.
Рекомендуем другие статьи по теме
Источник: https://UroHelp.guru/diagnostika/analizy/mochi-pri-pielonefrite.html