Чашечки почек норма у детей
Содержание
Расшифровка узи почек: [норма и результаты] 3 раздела – Диагностика
» УЗИ » Что может показать УЗИ почек и как расшифровать результат ультразвукового обследования?
Грамотная расшифровка УЗИ почек поможет обнаружить структурные и анатомические изменения в мочеобразующих органах, характерные для определённого заболевания. Стандарты показателей, которые исследуют при проведении процедуры отличаются по нормам для взрослых и детей.
УЗИ почек поможет врачу увидеть такой стандартный набор показателей и параметров как:
- количество органов;
- расположение почек;
- размеры;
- форма и контуры;
- структуру почечной паренхимы;
- состояние кровотока.
Количество
В норме у человека должно быть две почки, но встречаются и аномалии, которые могут быть связаны с
- врождённым отсутствием;
- удвоенностью одного из органов;
- удалением почки вследствие оперативного вмешательства.
Расположение
Почки располагаются достаточно высоко, на уровне первого-второго поясничного позвонка. В норме правая почка располагается чуть выше левой — это обусловлено тем, что её теснит вверх печень. Отклонением от нормы считается слишком сильно опущенная почка.
Расположение почек (вид со спины)
Размеры
Для взрослых размерами почек в норме считается:
- длина – 100-120 мм;
- ширина – 50-60 мм;
- толщина – 40-50 мм.
У детей при:
- росте до 80 см — определяется только длина и ширина;
- росте выше 100 см — измеряются все показатели.
Такие воспалительные процессы как пиелонефрит или гломерулонефрит могут увеличивать размеры почек и повышать риск потери парности органа.
Форма и контуры
Форма нормальной почки бобовидна и имеет чёткие ровные контуры. В некоторых случаях нормой может быть и «горбатая» или «дольчатая» почка. Чаще всего это врожденные аномалии, связанные с отклонениями в строении органа, которые не требуют лечения, при условии отсутствия у пациента связанных с этим недомоганий.
Также возможно выявление таких особенностей органа:
- неровные контуры;
- изменение форм, лоханок и чашечек;
- перегиб мочеточника.
Анатомически вид почек напоминает бобы с немного округленными полюсами, верхним и нижним
Структура почечной паренхимы
В норме структура должна быть однородно-пористой. Если почки поражены заболеванием, то этот параметр в расшифровке УЗИ может быть описан, как «повышенная эхогенность» или «пониженная эхогенность».
В паренхиме могут встречаться кисты – пузырьки с жидкостью. Их не лечат, если они небольшие и не меняются в размерах со временем. Если же они вызывают симптомы или внешне необычные, возможно наличие опухоли.
Состояние кровотока
Подробную диагностику кровеносных сосудов проще всего получать с применением доплера.
Метод доплерного УЗИ позволяет определить:
- состояние стенок сосудов;
- наличие стенозов и внутрисосудистых обструкций;
- скорость кровотока (в норме от 50 до 150 см/сек).
Визуализация кровотока почек. Тёмные тона считаются нормальными, яркие цвета — это повышение скорости кровотока. Это говорит о наличии стеноза, при котором скорость кровотока может достигать 200 см/сек.
Показатели УЗИ и их нормы описаны в видео. Предоставлено каналом «Клиника Эстетической Гинекологии».
Что показывает и для чего делают УЗИ?
УЗИ даёт возможность определять такие патологии, как:
- образования на почках (опухоли доброкачественные и злокачественные);
- диффузное изменение или поражение паренхимы почек;
- мочекаменная болезнь (камнеобразования в почках);
- нефроптоз (опущение органа);
- воспалительные заболевания острые и хронические (пиелонефрит, а также изменения при гломерулонефрите);
- гидронефроз;
- МКД (мочекаменный диатез) почек;
- закупорка мочеточников и расширение объёма почечной лоханки;
- врождённые аномалии строения почки и системы кровоснабжения недоразвитого органа;
- кисты различной этиологии и локализации;
- пиелоэктазия в детском возрасте;
- абсцессы почки;
- туберкулёз почек.
Диагностировать и распознавать изменения почек можно и при помощи лабораторных анализов, но проведение ультразвукового исследования позволяет поставить точный диагноз. С его помощью можно наблюдать изменения состояния органов в динамике, а полученные результаты использовать во время до- и послеоперационого периода.
Показатели нормы
Для взрослых и для детей диапазоны показателей нормы состояния почек разные. Отличий между показаниями нормы у мужчин и женщин не выявлено. Исходя из особого состояния, у беременных женщин нормы отличаются от обычных.
У взрослых
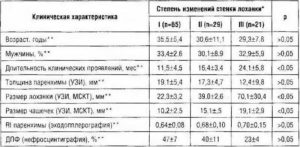
Показатели нормы в строении почек у взрослых людей приведены в таблице:
| Рост, см | Длина, мм | Длина, мм | Ширина, мм | Ширина, мм | Толщина паренхимы, мм | Толщина паренхимы, мм |
| Левая | Правая | Левая | Правая | Левая | Правая | |
| 150 | 85 | 82 | 33 | 29 | 13 | 13 |
| 160 | 92 | 90 | 35 | 33 | 14 | 13 |
| 180 | 105 | 100 | 38 | 37 | 17 | 15 |
| 200 | 110 | 105 | 43 | 41 | 18 | 17 |
У детей
Нормы для детей приведены в таблице:
| Возраст | Правая | Правая | Правая | Левая | Левая | Левая |
| Толщина, мм | Длина, мм | Ширина, мм | Толщина, мм | Длина, мм | Ширина, мм | |
| 1-2 месяца | 18,0-29,5 | 39,0 — 68,9 | 15,9-31,5 | 13,6-30,2 | 40,0-71,0 | 15,9-31,0 |
| 3-6 месяцев | 19,1-30,3 | 45,6-70,0 | 18,2-31,8 | 19,0-30,6 | 47,0-72,0 | 17,2-31,0 |
| 1-3 года | 20,4—31,6 | 54,7—82,3 | 20,9—35,3 | 21,2—34,0 | 55,6—84,8 | 19,2—36,4 |
| до 7-ми лет | 23,7—38,5 | 66,3—95,5 | 26,2—41,0 | 21,4—42,6 | 67,0—99,4 | 23,5—40,7 |
Допустимые нормы для беременных
Если результаты УЗИ беременных показывают, что орган удлинён до 2-х см или присутствует небольшое расширение (с лоханками и мочеточечниками), это норма.
Какие заболевания определяет УЗИ
Проведение и расшифровка УЗИ почек поможет выявить такие заболевания:
- воспаление мочевого пузыря (цистит);
- воспаление почки (нефрит);
- воспаление почечной лоханки (пиелонефрит);
- кисту почки;
- соли, камни, песок в почках и мочевом пузыре;
- опухоли;
- сосудистые нарушения в почках.
Травматические повреждения
Повреждение почек подразумевает под собой нарушение целостности органа вследствие физического воздействия. Отличается по степени тяжести: от лёгких повреждений, до несущих угрозу для жизни человека.
В медицине различают два вида повреждений — закрытые и открытые травмы почек.
Закрытые повреждения
К ним относят:
- ушиб (в паренхиме может быть кровоизлияния, но разрыва гематомы нет);
- контузия;
- субкапсульный разрыв, при этом присутствует гематома;
- размозжение;
- отрыв мочеточника, полное либо частичное повреждение сосудистой ножки (разрыв ткани и фиброзной капсулы почки).
Открытые повреждения
Причинами открытых повреждений могут быть:
- огнестрельные ранения;
- ножевые ранения;
- возможные повреждения брюшной полости с последующим развитием перитонита.
Фотогалерея
Ушиб (гематома) почки Размозжение почки Травма почки
Расшифровка результатов УЗИ почек
Для расшифровки показателей УЗИ почек лучше обратиться к специалисту, который примет во внимание также и анамнез болезней пациента в целом.
Специальные термины в заключении
В заключении УЗИ присутствуют специальные термины, непонятные большинству пациентов:
- Выраженный пневматоз петель кишечника. Это означает, что проведение исследования было затруднено из-за большого количества газов в кишечнике.
- Почечная лоханка. Это небольшая полость в середине почки, где собирается моча. Моча из почечной лоханки поступает в мочеточник, а оттуда уже полностью выводится из организма.
- Фиброзная капсула — оболочка, которая покрывает почку снаружи. В норме она должна быть ровной и чётко определяться.
- Эхотеноз, гиерэхогенное включение, эхогенное образование говорит о наличии камней или песка.
- Микрокалькулез почек означает, что в почках были обнаружены мелкие камни до 5 мм или песок.
Признаки здоровых почек
Признаки здоровых органов брюшной полости:
- форма почек бобовидная, очертания органа чёткие, отсутствуют признаки изменения в мочеоттоке;
- диаметр аорты нормальный, нет аневризмы;
- органы брюшной полости в норме, разрастание ткани и жидкости отсутствует;
- толщина жёлчного пузыря в норме, протоки не расширены, нет камней;
- печень в норме, структура не изменена.
Изменения, говорящие о патологиях
Обследование может показать отклонение показателей от норм, поэтому в заключении УЗИ почек указывается такое описание аномалий:
- размеры органа увеличены, нарушен мочеотток, расширены мочеточники, присутствуют камни в почках;
- аорта расширена, есть симптомы аневризмы;
- присутствуют признаки воспаления, инфекции, заболеваний;
- органы смещены, разрастаются ткани или присутствует жидкость в брюшной полости;
- стенки жёлчного пузыря уплотнены, протоки расширены, присутствуют камни;
- имеются признаки геатомегалии, изменена структура органа.
Что обозначают цвета на УЗИ почек?
Помимо кровотока, структура тканей почек также может позволять визуализировать её в цвете — эта способность носит название эхогенности.
Эхогенность тканей и патологических образований на УЗИ:
| Цветовая характеристика | Цвет | Образования, соответствующие цветовым характеристикам |
| Анэхогенность | Чёрный | Почечные лоханки, полости заполненные жидкостью |
| Гипоэхогенность | Темносерый | Ткани, содержащие много жидкости, мозговое вещество |
| Эхопозитивность (нормоэхогенность) | Серый | Большинство мягких тканей брюшной полости, паренхима почки (корковое вещество) |
| Повышенная эхогенность | Светло-серый | Ткани с низким содержанием воды, капсула почки |
| Гиперэхогенность | Ярко-белый | Почечные камни (в здоровой почке образования такой плотности не встречаются) |
Характеристика патологии
Описание того, как УЗИ покажет патологию в заключении:
- Если почка слишком подвижна или её положение смещено — ставится диагноз нефроптоз.
- Сморщенная почка говорит о нефросклерозе.
- Гиперэхогенные включения на УЗИ (затемнения, потемнения) выглядят как новообразования в виде песка или камней. При этом диагностируется микрокалькулез.
- Новообразования в виде кист или абсцессов — ставится диагноз низкой эхогенности.
- Уплотнения, новообразования в виде опухолей может говорить об онкологии или гемангиоме почек. Эта патология обычно диагностируется даже когда опухоль находится в ложе органа. Рак почек может более точно определяется при помощи дополнительных онкологических анализов.
- Структурные изменения, неровные контуры, увеличение почек или маленькая подвижность — у пациента имеется пиелонефрит.
- Неровные контуры, повышенная эхогенность, сниженный кровоток — диагностируется почечная недостаточность.
- Толщина паренхимы уменьшается, отсутствует визуализация гидронефротического мешка — характерно для гидронефроза.
- Если видно уменьшение размеров почек, ставится диагноз гломерулонефрит или же почка врождённо гипоплазированная.
- Увеличение размеров говорит о гидронефрозе, опухолевых процессах, застое крови.
- Увеличение ширины почечной лоханки — воспаление или признаки заболеваний мочевыделительной системы.
- Губчатая почка говорит о деформации почечных каналов — мальпигиевых пирамидок, которые поражены множеством кист.
- Подковообразная почка говорит о врождённой аномалии сращивания двух полюсов почки между собой. При этом ставится диагноз пиелонефрит, нефлолитиах, гидронефрез или же артериальная гипертензия.
Источник: https://zdoroviecrimea.ru/mrt/rasshifrovka-uzi-pochek-norma-i-rezultaty-3-razdela.html
Толщина паренхимы почки у детей в норме – Мишутка
Параметры органов мочевыделительной системы ребенка имеют значительные возрастные особенности. Это необходимо учитывать при интерпретации результатов диагностики. В статье описан размер почек у детей норма — таблица.
Анатомические и функциональные особенности почек у детей
Месторасположение – поясничная область, по обе стороны позвоночного столба. Функциональной единицей органа, обеспечивающей его работу, является нефрон. Почки – главные органы мочевыделительной системы. Их основные функции:
- выведение воды и водорастворимых продуктов азотистого обмена (мочевина);
- поддержание постоянства внутренней среды организма – кислотно-щелочного равновесия, содержания ионов калия и натрия;
- регуляция артериального давления с помощью ренин-ангиотензиновой системы;
- участие в процессах метаболизма глюкозы и аминокислот;
- стимуляция образования эритроцитов в красном костном мозге.
Отличия в строении органов мочевыделительной системы у детей
У новорожденных вес почки составляет примерно 10% от массы взрослого человека – 10–12 г. За время грудничкового периода (до 12 месяцев) их масса достигает 37 г, а размеры увеличиваются в 1,5–2 раза.
Главное отличие в строении органов у новорожденных и детей не старше 1 года – незрелость коркового слоя, в котором расположена фильтрующая часть нефрона – боуменова капсула, а также восходящие и нисходящие петли. Толщина коркового вещества не превышает 2 мм, тогда как мозговой слой составляет 8 мм. По мере взросления и роста происходит увеличение коркового слоя примерно в 4–5 раз.
Внешне почки грудных детей имеют резко выраженное дольчатое строение, характерное для животных. По мере взросления бугристость и дольки исчезает и у подростков органы имеют гладкую наружную поверхность, как и у взрослых. Почечные лоханки у новорожденного широкие, ампуловидные.
Рост массы и размеров происходит в основном в первые 12 месяцев после рождения. С 6 до 9 лет, а затем в период 16–17 лет максимально развивается и формируется корковый слой, тогда как мозговой слой перестает расти к 13 годам.
Особенности расположения почек у детей
Органы мочевыделительной системы локализованы у детей значительно ниже чем у взрослых:
- Левая почка: верхний край – 12 грудной позвонок, нижний край – 4 поясничный позвонок.
- Правая почка: верхний край – 1 поясничный позвонок, нижний край – 5 поясничный позвонок.
Особенности функционирования
Недоразвитость коркового слоя – это маленькая площадь для первичной фильтрации крови в клубочках нефронов. Действительно почечная фильтрация у детей значительно ниже чем у взрослых. Норм, характерных для взрослого человека она достигает только к 16–17 годам. Поэтому для выведения токсинов и конечных продуктов обмена детям требуется гораздо больше воды, чем взрослым.
Незрелость петель нефрона, в которых происходит всасывание воды обратно в кровяное русло (реабсорбция), ионов и минеральных солей приводит к тому, что моча детей низко концентрирована. При недостаточном поступлении жидкости в организм или ее избыточной потере обезвоживание наступает очень быстро, особенно у младенцев в возрасте до 12 месяцев.
Несмотря на незрелость выделительной системы, новорожденные и дети грудного возраста сохраняют постоянство внутренней среды и состава крови за счет грудного молока, состав которого минимально нагружает органы выделения. Раннее введение неподходящего по возрасту прикорма создает избыточную нагрузку на мочевыделительную систему.
Ультразвуковое обследование почек у детей
В норме УЗИ почек у детей проводят при профилактических осмотрах в возрасте 3 месяцев, при выполнении комплексного ультразвукового исследования органов брюшной полости, а также при прохождении школьной комиссии в 6–7 лет. Внеплановое УЗИ назначают при наличии следующих жалоб:
- длительное повышение температуры тела до 37,3–37,5 0С без видимой причины;
- боли в поясничной области;
- фебрильная лихорадка 38–39 0С, не связанная с ОРВИ или заболеваниями органов дыхания;
- отечность лица, возникающая преимущественно по утрам;
- болезненность при мочеиспускании;
- повышенное артериальное давление;
- отклонениях в анализах мочи (выявление белка, эритроцитов, лейкоцитов, бактерий, минеральных солей).
УЗИ почек норма и патология у детей
Ультразвуковое обследование мочевыделительной системы полностью безболезненно, не требует специальной подготовки и легко переносится ребенком. При этом метод обладает высокой информативностью при заболеваниях почек и мочевыводящих путей.
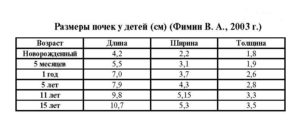
Таблица. Размеры почек у детей в норме по УЗИ
| Возраст ребенка | Длина, см | Ширина, см | Толщина, см |
| 1 месяц | 4,2 | 2,2 | 1,8 |
| 6 месяцев | 5,5 | 3,1 | 1,9 |
| 12 месяцев | 7,0 | 3,7 | 2,6 |
| 6 лет | 7,9 | 4,3 | 2,8 |
| 10 лет | 9,8 | 5,15 | 3,3 |
| 15 лет | 10,7 | 5,3 | 3,5 |
Что делать при выявлении заболеваний почек у детей можно узнать из этого видео.
Диагностическая ценность УЗИ при заболеваниях почек
При патологических состояниях размеры почек у детей, указанные в таблице, могут меняться как в сторону увеличения, так и уменьшения. Рассмотрим это подробнее.
Воспалительные процессы
При воспалении почечной паренхимы развивается пиелонефрит. Причиной его может быть, как восходящая инфекция от мочевых путей, так и эндогенная (например, при хронических тонзиллитах, частых простудных заболеваниях). На начальной стадии заболевания размеры органов увеличиваются за счет отека тканей.
По мере прогрессирования болезни происходят дистрофические изменения в нефронах. Это приводит к формированию так называемой сморщенной почки и развитию почечной недостаточности. На этом этапе болезни почки имеют размер ниже нормы.
При аутоиммунном поражении почечной ткани развивается гломерулонефрит. При этом воспаление затрагивает клубочки – главный фильтрующий аппарат органа. Хроническая форма заболевания приводит к быстрому развитию почечной недостаточности и уменьшению размеров почек.
Аномалии развития
Врожденные пороки развития почек – одни из самых часто встречаемых аномалий развития. При ультразвуковом исследовании можно выявить уменьшение размеров органов – недоразвитие или гипоплазию почек.
Гидронефроз
При нарушении оттока мочи, вызванной сужением мочеточника, камнями в почечной лоханке, опухолями происходит развитие гидронефроза, когда паренхима органа постепенно истончается под давлением воды. На УЗИ при этом будет наблюдаться увеличение размеров почки.
Нефроптоз
С помощью ультразвука легко определяется опущение почек – достаточно частая патология у детей из-за эластичности фиксирующего органы связочного аппарата.
Источник:
Паренхима почки — что это такое и какие болезни ее поражают?
Почки представляют собой парный орган, входящий в систему мочевыделения. Они регулируют процесс гемостаза, благодаря функции мочеобразования.
Поверхность почек покрыта паренхимой.
Паренхима почек выполняет важнейшие функции в организме: контроль уровня электролитов, очищение крови. Таким образом, почки являются паренхиматозными органами.
Что это такое и каким заболеваниям она подвержена, узнаем далее.
Что это такое?
Паренхима почек — это ткань, из которой состоят почки. Она состоит из двух слоев: мозгового и коркового.
Под микроскопом корковый слой виден как множество мелких шариков, оплетенных сосудами. В них образуется мочевая жидкость. В мозговом слое содержится миллионы путей, по которым мочевая жидкость поступает в почечную лоханку.
Нормальные размеры почки взрослого:
- длина — до 120 мм;
- ширина — до 60 мм.
Толщина паренхимы изменяется в течение жизни. Показатели в норме следующие:
- Дети до 16 лет — 13-16 мм.
- Взрослые 17-60 лет — 16-21 мм.
- После 60 лет — 11 мм.
Корковый слой паренхимы имеет толщину от 8 до 10 мм. Структура паренхимы не является однородной, отличается индивидуальными особенностями.
Иногда встречается такое строение органа, как частичное удвоение почки. При этом на УЗИ визуализируется паренхиматозная перетяжка (перемычка), которая делит орган на две части.
Это является вариантом нормы и не доставляет беспокойства человеку.
Какой размер ЧЛС почек в норме должен быть у взрослых и детей читайте в нашей статье.
Функции паренхимы
Паренхима очень уязвима, она первой реагирует на любые патологические процессы в организме. В результате паренхима уменьшается или увеличивается.
Если изменения не связаны с возрастом, следует провести полное обследование, чтобы выявить первопричину.
Основной функцией паренхимы является экскреция урины, которая проходит в два этапа:
- формирование первичной мочи;
- формирование вторичной мочи.
Клубочковая система почек вбирает жидкость, поступившую в организм. Таким образом образуется первичная урина. Затем начинается процесс обратного всасывания, во время которого в организм возвращаются питательные вещества и часть воды.
Паренхима обеспечивает выведение шлаков и токсинов, поддерживает нормальный объем жидкости в организме.
Чем грозит изменение паренхимы?
По толщине паренхимы врач может судить о состоянии почек. Изменения паренхимы свидетельствуют о воспалительном процессе в почках, развившемся вследствие несвоевременного лечения почечной болезни.
Истончение
Об истончении паренхимы можно говорить, если ее толщина менее 1 см.
Это свидетельствует о серьезных почечных патологиях, имеющих длительное хроническое течение.
Если болезнь протекает медленно, то паренхима истончается постепенно. Во время обострения истончение происходит стремительно и орган может потерять свои функции, что представляет прямую угрозу жизни.
Основные причины истончения:
- инфекции почек;
- вирусные заболевания (грипп);
- воспаления почек;
- некорректная терапия почечных болезней.
Утолщение
Увеличение размеров паренхимы также является симптомом серьезных поражений почек. Среди таких заболеваний:
При любом патологическом изменении паренхимы нарушается основная функция почек. Они больше не в состоянии выводить из организма вредные вещества. У больного появляются признаки интоксикации:
- повышение температуры;
- боли при мочеиспускании;
- отечность ног и рук;
- помутнение мочи, изменение ее цвета.
Если поражена одна почка, то вторая компенсирует нарушения, принимая на себя все функции. Наибольшую опасность представляет поражение обеих почек. Если болезнь запустить, то почки не смогут никогда нормально работать. Единственным шансом продлить жизнь станет регулярные гемодиализ или пересадка почки.
Опухоли
Утолщение паренхимы опасно тем, что повышается риск образование наростов в почках. По статистике, большинство наростов имеют злокачественную природу. Основными симптомами рака почек являются:
- резкая потеря веса;
- варикозное расширение вен;
- повышение АД;
- резкие скачки температуры.
При выявлении рака на ранней стадии проводят операцию по удалению опухоли или всей почки. Таким образом повышается вероятность выживания пациента.
Еще одна частая причина утолщения паренхимы — кистозные наросты. Они образуются из-за задержки жидкости в нефронах. Обычно такие кисты имеют размер до 10 см. После удаления кисты паренхима почек приобретает нормальную толщину.
Эхогенность
Также тревожным симптомом является повышение эхогенности почки. Такое состояние определяется с помощь УЗИ. Повышение эхогенности свидетельствует о таких заболеваниях, как:
Диффузные изменения органов
Диффузные изменения почек — это не самостоятельное заболевание, а совокупность признаков, свидетельствующих о патологических процессах.
На УЗИ врач выявляет диффузные поражения (см. фото ниже), которые могут быть слабыми или выраженными. В заключительном документе изменения паренхимы описываются следующим образом:
- Эхотень, калькулез. Это означает присутствие песка или камней в почках.
- Образования объемного характера — это кисты, опухоли, воспаления.
- Эхо-положительные образования неоднородной текстуры — раковая опухоль.
- Эхо-отрицательные очаги — некротическое поражение.
- Анэхогенное образование — киста.
- Гиперэхогенная зона — липома, аденома.
- Неровность контура почек, асимметрия размеров — пиелонефрит в запущенной стадии.
Источник: https://mishutka86.ru/drugoe/tolshhina-parenhimy-pochki-u-detej-v-norme.html
Чашечки почек норма у детей – Все про почки
Многие годы пытаетесь вылечить ПОЧКИ?
Глава Института нефрологии: «Вы будете поражены, насколько просто можно вылечить почки просто принимая каждый день…
Читать далее »
Диастаза — это ферментное вещество, вырабатываемое поджелудочной железой, принимающее участие в пищеварительном процессе, влияющее на распад крахмалов и полисахаридов в легко усваиваемые формы сахарозы.
Диагностика биологической жидкости на диастазу способствует воспроизведению клинической картины работы поджелудочной железы.
Это дает возможность врачам своевременно принять необходимые терапевтические меры для предотвращения опасных последствий при возникновении патологических изменений в органе.
Диастаза — что это такое?
Поджелудочная железа продуцирует специальный фермент альфа-амилаза (диастаза крови), который активно участвует в функциональной деятельности пищеварительной системы и проявляет активность в синтезе пищевых продуктов, поступающих во внутренние органы.
Амилаза является одной из составляющих пищеварительного сока. Основной процесс расщепления углеводных компонентов происходит в начальном отделе тонкой кишки. В соответствии с нормальными составляющими диастаза — естественный фермент, который необходим организму здорового человека.
Проблема работы внутренних органов появляется при его увеличении по каким-либо причинам.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения почек наши читатели успешно используют Ренон Дуо. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
В отсутствие патологических изменений в эндокринной системе человека концентрированный продукт пребывает на стабильном уровне. Если же он повышается, это свидетельствует о сбое в работе эндокринной системы и ЖКТ.
Функции поджелудочной железы
Крупнейший орган пищеварительной системы находится в верхней области брюшины за желудком и кишечной областью, с которыми соединяется каналом (двенадцатиперстной кишкой) и с желудком с левой стороны вправо (к печени). Сквозь слепую кишку проходят выделяемые железой ферменты.
Орган пищеварительной системы выполняет определенные функции:
- Вырабатывает энзимы, способствующие перевариванию пищи, снижению содержания белковых, жировых компонентов и углеводов для более быстрого проникновения в кровь. Эта функция определяет скорость усвоения организмом поступающих в него веществ.
- Синтезирует гормоны, влияющие на активность обменных процессов в организме (нормализует обмен веществ). Двигаясь по кровеносной системе, они передают импульсные сигналы контролируемым органам и регулируют их работу.
Ацинарные клетки принимают участие в выработке пищеварительных ферментов, а также в синтезе желудочного сока, создающего условия для функциональности энзимов. В свою очередь, синтез энзимов проходит контроль нервной и эндокринной системами.
При попадании продуктов питания в желудок через нервные клетки происходит посыл импульсов в головной орган, благодаря чему стимулируется работа акцинарных клеток.
Результатом становится большой выброс поджелудочной железой ферментов, попадающих в поджелудочный сок, которые впоследствии выводятся из организма.
Подготовка и сдача анализов
Сдача анализа на диастазу подразумевает необходимость забора мочи пациента. Для адекватных показателей необходимо соблюсти некоторые правила:
- Забор мочи на диастазу должен проводиться натощак, поэтому пациенту нельзя завтракать перед процедурой.
- За неделю до сдачи мочи запрещается употребление в пищу жирных, острых, копченых и кислых продуктов питания. Маринованные, приправленные специями изделия и сладости также противопоказаны.
- За 5-7 дней отменяется прием медикаментозных препаратов (в случае необходимости приема жизненно важных лекарств следует об этом сообщить лечащему врачу).
- За двое суток до проведения диагностики запрещается принимать алкоголь и следует отказаться от курения.
Факторы превышения нормы
Иногда показатель диастазы выходит за пределы нормы, что свидетельствует о развитии патологии:
- Панкреатит. В результате нарушения секреторной функции поджелудочной железы дестабилизируется количественный и качественный состав желудочного сока, из-за этого наблюдается переизбыток фермента в кровяных тельцах.
- Злокачественное образование в органе, провоцирующее повышенное содержание фермента.
- Продвижение камней по желчным протокам из-за желчнокаменной болезни.
- Нарушение нормальной функциональности почечных структур (в норме диастаза выводится через почки, при патологии наблюдается накопление фермента в крови).
- Воспалительный процесс в области брюшины в значительной степени влияет на количество амилазы, которая накапливается в поджелудочной железе в большом количестве.
- Распад углеводов при сахарном диабете.
- Околоушная слюнная железа при воспалении вызывает повышение уровня диастазы.
Результаты диагностики мочи на диастазу могут показать серьезную патологию поджелудочной железы.
Своевременное ее выявление поможет принять меры по восстановлению нормальной работы органа и предотвратить неприятные последствия возникшей проблемы.
Обращение за квалифицированной помощью позволит пациенту вести нормальный образ жизни, периодически проходя необходимые диагностические обследования.
Пиелоэктазия у плода и ребенка — как вылечить?
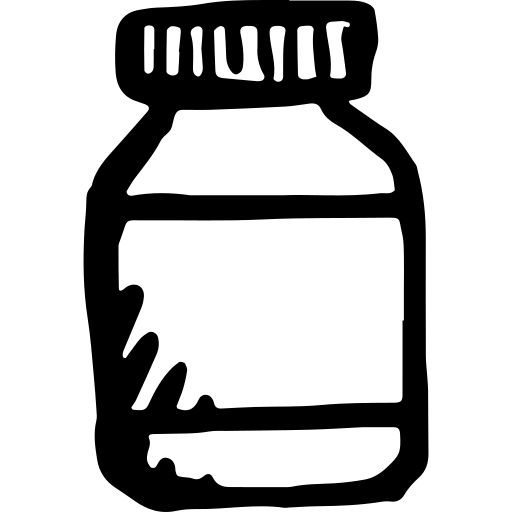
При патологическом расширении лоханок почки у ребенка говорят о пиелоэктазии почек у детей.
В большинстве случаев оно является врожденной формой и выявляется еще на стадии внутриутробного развития во время проведения ультразвукового исследования.
Приобретенные формы подобного патологического процесса в почках наблюдаются крайне редко, так как в данном случае он возникает на фоне опухолей, каменной болезни и травм мочеполовой системы. А они у детей наблюдаются в исключительных случаях.
Пиелоэктазия почек у плода
Пиелоэктазия почек у плода возникает вследствие аномалии развития почек или генетической расположенности данной патологии.
Анатомическое увеличение лоханки почки у ребенка в период внутриутробного развития происходит по причине затрудненного оттока мочи, которая начинает забрасываться снова в почки.
Из-за избытка ее мочи в фильтрующих органах образуется высокое давление. Оно и становится причиной расширения лоханок.
Основные причины почечной пиелоэктазии у плода:
- Слишком узкие мочевыводящие пути;
- Закупорка мочеточника;
- Врожденные анатомические аномалии;
- Присутствие уретрального клапана, который может быть только у мальчиков.
Обычно пиелоэктазия почек у детей диагностируется в период с 17 по 22 неделю беременности еще на стадии внутриутробного развития. Это время, когда проводится второй обязательный скрининг.
Если патология не была выявления во время беременности, то ее часто диагностируют у новорожденного во время первого ультразвукового исследования. Оно обычно производится в первый месяц жизни малыша.
Патология чаще встречается у детей, если она была ранее у матери, или мать перенесла острое воспалительное заболевание почек во время беременности.
Норма расширения почечных лоханок у плода
Сегодня в медицине нет точных критериев, которые бы однозначно говорили о том, что расширена лоханка почки у плода. Какова же норма расширения лоханок у детей во время внутриутробного развития? В этом мнения специалистов расходятся. Но при исследовании данной патологии некоторые цифры все же были получены.
Обычно диагноз «пиелоэктазия почек» ставится, если на сроке 32 недели беременности расширение составляет более 4 миллиметров. Такое же заключение делают, если расширение превосходит 7 миллиметров на сроке от 36 недель. Вероятность развития патологического расширения лоханок составляет 2 % от всех беременностей. При этом у мальчиков оно встречается в разы чаще.
Лечение и степень тяжести пиелоэктазии у плода
Пиелоэктазия может иметь три формы в зависимости от степени тяжести патологического процесса:
- Легкая;
- Средняя;
- Тяжелая.
Нельзя сказать, как поведет себя организм новорожденного, и что произойдет с его почками в дальнейшем. Поэтому при подозрении на расширенные лоханки детей исследуют после рождения и устанавливают степень тяжести пиелоэктазии. Если она легкая, то патология исчезнет самостоятельно после того, как дозреет детский организм. Это некая норма, и лечение не требуется.
Средняя степень в большинстве случаев ведет себя так же, как и легкая. Со временем она становится менее выраженной. И пиелоэктазия, в конечном счете, может статья называться патологией легкой степени, которая тоже со временем исчезнет. Но пока этого не произошло, ребенка необходимо наблюдать раз в 3 месяца, чтобы определять состояние расширенных почечных лоханок малыша.
В случае, когда патология прогрессирует, а функционирование почек начинает снижаться, специалисты назначают хирургическое вмешательство. Обычно операция требуется в четверти случаев развития анатомической патологии лоханок почек плода.
Она необходима для нормализации оттока мочи наряду с устранением пузырно-мочеточникового рефлюкса. Операцию делают мелкими инструментами, которые вводятся через уретру.Чтобы снизить риск воспаления мочевыводящих путей малыша готовят к операции заранее путем прохождения лечебного курса приема растительных препаратов, обладающих противовоспалительным действием.
Приобретенная форма пиелоэктазии у ребенка
Расширение почечных лоханок может произойти и позже, уже после рождения. Тогда говорят о приобретенной форме пиелоэктазии почек у ребенка. Например, к 7 годам все дети начинают активно расти. Поэтому месторасположение органов может меняться, отчего иногда происходит пережатие мочеточников. Это приводит к расширению лоханок.
Другими причинами развития пиелоэктазии являются:
- Аномальное развитие мочеточника, препятствующее нормальному оттоку мочи;
- Нейрогенная форма дисфункции мочевого пузыря, характеризующаяся редкими позывами к мочеиспусканию и выделению большого количества мочи;
- Наличие препятствий в мочевых путях: слизь, конкремент, гнойный сгусток, опухоль;
- Избыточное поступление воды в организм;
- Аномалии развития лоханок (находится не в почке);
- Пузырно-мочеточниковый рефлюкс;
- Инфекционные заболевания мочеполовой системы;
- Слабость мышц, обусловленная недоношенностью плода.
Если расширена лоханка почки у ребенка, то необходимо адекватное лечение. Если пиелоэктазия развивается у новорожденного в связи со слабостью мышц, то она обычно проходит самостоятельно.
У детей дошкольного и младшего школьного возраста патология часто исчезает в связи с бурным ростом, перестройкой внутренних органов, из-за которых происходит перераспределение давления на них.
С момента выявления расширенных лоханок ребенка необходимо наблюдать у специалиста 3-4 раза в год.
Норма расширения лоханок у детей раннего возраста
Необходимость в наблюдении и лечении у врача зависит от того, как сильно расширены почечные лоханки у ребенка. Вас должно насторожить значение, равное или превышающее 7 миллиметров. Но одного проведения УЗИ для установления размера лоханок не достаточно. Необходимо:
- Наблюдать их размер в течение года;
- Фиксировать изменения размеров при помощи УЗИ до мочеиспускания и после него.
Часто случается, что лоханки в пределах 5-7 миллиметров не продолжают увеличиваться вместе с ростом ребенка. Если такое состояние наблюдается до 2-3 лет, то врач делает заключение, что аномалия не связана с проблемами со здоровьем. Общепринятые нормы строения допускают такие индивидуальные отклонения.
Лечение пиелоэктазии у детей
Расширенные лоханки почек, испытывающее повышенное давление, приводят к дисфункции фильтрующих органов. Для выявления их состояния нефролог назначает плановые УЗИ малышам до года с периодичностью 1-3 месяца.
Для детей от года периодичность составляет раз в 6 месяцев.
Если к патологии присоединяется инфекционное заболевание мочевыделительной системы, то назначают дополнительные диагностические мероприятия в стационарных условиях и определяют тактику лечения.
Сегодня медицина не располагает универсальными средствами лечения пиелоэктазии. Выбор метода всегда зависит от причины, которая вызвала развитие патологического процесса. Если наблюдается резкое расширение лоханок, то рекомендуется хирургическое вмешательство.
Держаться тактики выжидания в таком случае рискованно: можно потерять почку.
Если ухудшения не наблюдается, то рекомендуется периодическое наблюдение совместно с консервативной тактикой лечения в виде приема травяных лекарственных препаратов, соблюдения диеты и проведения физиотерапевтических процедур.
Прогноз
Успешное хирургическое вмешательство не является гарантией устранения почечной патологии, так как она может вернуться спустя даже несколько лет. В связи с этим детей необходимо часто показывать специалисту для исключения прогресса пиелоэктазии. Такая мера предосторожности необходима и для взрослых, если в младенчестве у них имел место данный диагноз.
Если не лечить пиелоэктазию, то нарушение оттока мочи становится причиной сдавливания и последующей атрофией почечной ткани. Органы перестают справляться с нагрузкой. Развивается пиелонефрит, возможен почечный склероз. Всего этого можно избежать при своевременной диагностике и лечении патологического процесса.
Предупредить болезнь легче, чем избавиться от нее. Поэтому в период планирования беременности и вынашивания ребенка женщине необходимо сохранять здоровье мочевыделительной системы. Если в анамнезе у беременной есть пиелоэктазия, то ей потребуется ограничение приема воды и других жидкостей, а также посещение специалистов для предупреждения патологии у плода.
Источник: https://1pochki-med.ru/narodnye-sredstva/chashechki-pochek-norma-u-detej/