Заболевание почек при диабете
Содержание
Почему развивается и как проявляется почечная недостаточность при диабете
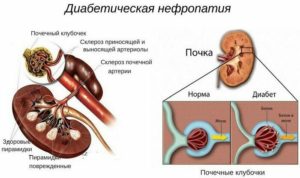
Высокое содержание глюкозы и давления приводят к развитию нефропатии, соответственно, почечной недостаточности. Состояние существенно ухудшает и так непростую жизнь диабетика.
Чтобы не допустить ее развития, следует исключить провоцирующие факторы и максимально удерживать уровень сахара в крови.
О причинах развития почечной недостаточности, ее проявлениях, лечении и осложнениях читайте далее в нашей статье.
Причины развития почечной недостаточности
Основное повреждающее действие на почечные сосуды оказывает высокий сахар в крови. Молекулы глюкозы разрушают клубочки (гломерулы), которые предназначены для фильтрации мочи. На тканевом уровне происходят такие процессы:
- белки соединяются с сахаром и теряют свои свойства;
- нарушается выведение солей и жидкости;
- изменяется жировой обмен;
- повышается проницаемость клубочков для белка;
- из-за нехватки инсулина получение энергии идет с накоплением токсичных соединений в почечной ткани.
Наряду с неправильными обменными реакциями на почки отрицательно действует и повышенное артериальное давление:
- изменяется внутрипочечный кровоток – возрастает приток крови, а отток затрудняется;
- вначале поступление крови под давлением увеличивает фильтрацию – объем мочи повышается, ускоренно выводятся белки;
- из-за перегрузки клубочки разрушаются, а на их месте образуется соединительная ткань.
Воздействие всех этих факторов приводит к снижению числа работающих гломерул, слабой фильтрации мочи – прогрессирующей почечной недостаточности.
Рекомендуем прочитать статью о диабетической нефропатии. Из нее вы узнаете о том, что такое диабетическая нефропатия, причинах развития, факторах риска быстрого прогрессирования, классификации патологии, а также о диагностике почек и лечении данного заболевания.
А здесь подробнее о диете при диабете при диабетической нефропатии.
Факторы риска поражения почек
Диабетическая нефропатия и ее итог – накопление азотистых соединений в крови (уремия) возникают часто, но не у всех диабетиков. Выделен ряд предрасполагающих факторов:
- курение;
- наследственная предрасположенность к болезням почек;
- артериальная гипертензия;
- несоблюдение рекомендаций по диете и применению препаратов;
- инфекции мочеполовой системы;
- ожирение;
- избыток холестерина в крови;
- мужской пол;
- применение препаратов с токсичным действием на почки;
- пристрастие к жирной и мясной пище, алкоголю.
Симптомы поражения при сахарном диабете
Нефропатия долгое время остается бессимптомной. У части пациентов повышается давление и появляются отеки. Обычно первыми признаками бывают общая слабость и снижение работоспособности, сухость во рту. Так как эти признаки типичны для больного диабетом, то пациенты не обращаются с ними к врачу.
Начальные проявления
С наступлением почечной недостаточности резко снижается фильтрация мочи. Это приводит к возникновению тяжелого состояния:
- выраженные отеки на ногах и под глазами, одутловатость лица;
- постоянная головная боль;
- резкая слабость;
- повышенное артериальное давление;
- тошнота, рвота.
Отравление организма продуктами обмена затрагивает работу всех внутренних органов. Снижается количество гемоглобина и эритроцитов, возникает анемия. Она вызвана тем, что почками вырабатывается эритропоэтин, стимулирующий образование красных клеток крови.
Одним из признаков почечной недостаточности является отек
Развернутая стадия
Время кровотечения удлиняется, тромбоциты и протромбин падают. Это сопровождается повышенной кровоточивостью. Низкая иммунная защита при снижении уровня лейкоцитов способствует гнойным осложнениям и заражению крови – сепсису.
Повышение давление, слабость сердечной мышцы приводят к застою крови в печени, легких, скоплению жидкости грудной полости, околосердечной сумке. Это вызывает тяжелую одышку, сердечно-легочную недостаточность. Отек легких и инфаркт миокарда нередко бывают причиной смерти пациентов.
Недостаток питания головного мозга и повреждение клеток токсинами провоцируют:
- заторможенность, трудность концентрации внимания;
- бессонницу ночью и сонливость днем;
- спутанность сознания, в тяжелой стадии – галлюцинации и бред.
В слизистой оболочке желудка и кишечника образуются язвенные дефекты, развивается гастрит из-за накопления продуктов обмена, энтерит и колит. Аппетит у больного снижен, отмечается сильная сухость во рту, неприятный привкус, позывы на рвоту, отрыжка.
Бессонница ночью и сонливость днем
Вымывание кальция из костей сопровождается:
- деформацией позвонков и длинных костей;
- склонностью к переломам при небольших травмах из-за распространенного остеопороза (снижения минеральной плотности);
- болями в костях и суставах, мышцах;
- отложением солей в почечной ткани.
Конечная стадия (терминальная)
Необратимые изменения в почках и их последствия (отравление организма) характеризуются нарастанием симптомов:
- кожа становится сухой и дряблой;
- тонус мышц падает;
- теряется вес тела;
- возникает упорный кожный зуд;
- дрожат руки и появляются судорожные подергивания мышц ног;
- жажда и сухость во рту не прекращаются после приема жидкости;
- больные вялые, теряют интерес к окружающему (апатия);
- изо рта слышен запах аммиака;
- снижается температура тела;
- полностью отсутствует аппетит;
- выделяется темный и зловонный кал;
- возможны желудочно-кишечные кровотечения.
Из-за накопления мочевой кислоты присоединяется уремический миокардит (воспаление сердечной мыщицы) и перикардит (скопление жидкости в околосердечной сумке). Они сопровождаются тяжелой формой сердечной декомпенсации.
На стадии почечной недостаточности у всех больных обнаруживают изменения сетчатой оболочки глаз. У большинства имеется снижение зрения, а у каждого третьего – слепота. На фоне низкой фильтрационной способности почек ухудшается течение полинейропатии (поражения нервных волокон ног). Это вызывает образование язв на стопе, повышается риск гангрены с необходимостью ампутации.
Типичными для терминальной стадии также являются отек легких, жидкость в брюшной полости (асцит) и уремическая кома.
Острая и хроническая формы
У большинства диабетиков обнаруживают постепенное нарастание отравления организма продуктами обмена. Почки долгое время сохраняют способность к выведению мочи, но фильтрация токсинов уменьшена. Такую форму почечной недостаточности называют хронической.
Реже бывает внезапное, острое снижение или прекращение мочеотделения. Его могут спровоцировать резкое падение артериального давления (кардиогенный шок), сильное обезвоживание организма при диабетической коме. Характерные признаки такого состояния:
- количество мочи уменьшается до 300-500 мл, при отсутствии экстренной помощи наступает анурия (остановка работы почек);
- понос, рвота;
- одышка и застойные хрипы в легких;
- сонливость, нарастающая заторможенность, ступор;
- гастрит, энтероколит, возможны кровотечения из кишечника, желудка.
К осложнениям острой почечной недостаточности у диабетиков относятся: перикардит, пневмония, плеврит, сепсис, панкреатит (воспаление поджелудочной железы).
Диагностика органов
Для постановки диагноза почечной недостаточности учитывают данные обследования:
- снижение скорости клубочковой фильтрации до 15-30 мл/мин;
- повышение в крови креатинина и мочевины, фосфатов, холестерина;
- низкая плотность мочи, белок;
- УЗИ – уменьшение объема почек, толщины паренхимы (работающей ткани), при допплерографии обнаруживают замедленное внутрипочечное кровообращение.
Использование контрастного вещества для экскреторной урографии не рекомендуется, так как оно плохо выводится и может ухудшить состояние больного. При сомнениях в постановке диагноза назначают МРТ или тонкоигольную биопсию почек.
Схема проведения тонкоигольной биопсии почек
Препараты для лечения почечной недостаточности
Самое главное направление для предупреждения прогрессирования нефропатии и недостаточности почечной функции – стабилизация сахара в крови. Это помогает отсрочить наступление терминальной стадии и сосудистых осложнений (инфаркта и инсульта).
Больным при помощи инсулина или таблеток, их комбинации (в зависимости от типа и течения диабета) нужно достичь близких к норме показателей глюкозы гликированного гемоглобина, холестерина крови и артериального давления не выше 130/80 мм рт. ст.
При уже развившейся почечной недостаточности дозировки сахароснижающих препаратов пересматривают, так как возникает склонность к резким падениям уровня глюкозы.
Медикаментозное лечение включает такие группы препаратов:
- ингибиторы ангиотензинпревращающего фермента – Энап, Гоптен. Снижают общую и внутрипочечную гипертензию, защищают почки от разрушения;
- блокаторы рецепторов ангиотензина – Лозап, Апровель. Улучшают фильтрационную способность клубочков, замедляют прогрессирование нефропатии;
- улучшающие жировой обмен – Атокор, фолиевая кислота, Берлитион;
- сорбенты (впитывают и выводят токсины) – Полисорб, Атоксил;
- стимуляторы образования эритроцитов (при анемии) – Эпрекс, Эральфон.
Показания к гемодиализу
При сахарном диабете пациентов подключают к аппарату искусственного очищения крови раньше, чем остальных. Это вызвано низкими резервными возможностями организма, быстрым прогрессированием нефропатии. Если общепринятым критерием сжижения скорости фильтрации для начала диализа является 10 мл/минуту, то для диабетиков эта граница в 2 раза выше.
Показаниями для процедуры также могут быть:
- невозможность добиться нужного уровня артериального давления, креатинина и мочевины крови;
- прогрессирующие отеки, скопление жидкости в легких;
- существенная потеря веса;
- нарастание анемии;
- неконтролируемое повышение калия и фосфора, несмотря на ограничения в диете.
На протяжении первой недели сеансы проводят ежедневно или через день, а затем больной может их посещать 2 раза в неделю. Пациенты с почечной недостаточностью являются кандидатами на пересадку почки.
Диета и правила питания
Уже начиная со времени появления белка в моче рекомендуется создать для работы почек облегченные условия. Это помогает отсрочить время наступления осложнений нефропатии. Для этого необходимо уменьшить в меню:
- животный белок – куриное, индюшиное филе используют для паровых котлет, тефтелей 3 раза в неделю в количестве не более 100 г, в остальные дни разрешена отварная рыба 60 г в день, 50 г 2-5% творога, 100 г кисломолочных напитков;
- калий – изюм, курага, чернослив, инжир, орехи, печеный картофель, бананы, шпинат, смородина;
- фосфор – изделия из грибов, твердый сыр, орехи, семечки, какао;
- поваренную соль;
- острые, жареные и жирные блюда;
- консервы, колбасы, полуфабрикаты;
- навары;
- соки, сиропы, соусы, напитки промышленного изготовления;
- хрен, горчицу, лук, чеснок.
Первые блюда готовят только вегетарианскими. Для гарнира рекомендуются некрахмалистые овощи – кабачки, цветная капуста, болгарский перец, морковь, тыква. Обязательно включение в рацион салата из свежих огурцов, помидоров, зелени с лимонным соком и столовой ложкой растительного масла.
Каши можно есть не больше 2 раз в день из красного или черного риса, гречки, перловки, овсяной крупы. Для приготовления напитков используют ягоды, фрукты. Особенно полезны: черника, яблоки и клюква, брусника. Из сахарозаменителей разрешена стевия и фруктоза.
Смотрите на видео о диете при почечной недостаточности:
Профилактика проблем с почками при сахарном диабете
От почечной недостаточности умирают 15% пациентов молодого и зрелого возраста. Чаще всего у них диагностирован сахарный диабет 1 типа. Для того чтобы сохранить функцию почек, необходимо:
- строгое соблюдение рекомендации по питанию – исключение сахара, поддержание дневной углеводов, ограничение животных жиров;
- достижение рекомендованных уровней глюкозы в крови, ежедневный контроль показателей до и после еды;
- регулярное (1-2 раза в день) измерение артериального давления, ограничение соли в рационе;
- не реже 1 раза в 3 месяца сдают кровь на гликированный гемоглобин, раз в полгода нужно исследовать работу почек (анализ мочи, клубочковая фильтрация, биохимия с почечными тестами, липидным спектром);
- ежегодное исследование железа, ферритина и трансферрина крови, ЭКГ, осмотр глазного дна;
- полный отказа от курения и алкоголя.
Рекомендуем прочитать статью о том, сколько живут с сахарным диабетом. Из нее вы узнаете о продолжительности жизни у детей, сколько лет живут с сахарным диабетом после ампутации ноги, реально ли жить без лечения и что снижает смертность при диабете.
А здесь подробнее о курении при сахарном диабете.
Почечная недостаточность при диабете возникает на фоне нефропатии. Ее вызывает разрушение сосудов из-за высокого уровня глюкозы и артериального давления. Проявляется отеками, гипертензией, нарушением пищеварения, кровообращения, функции легких, изменениями состава крови. Прогрессирующее снижение фильтрации мочи вызывает осложнения, многие из них опасны для жизни.
Для выявления необходимы анализы крови, мочи, УЗИ почек. Лечение предусматривает применение медикаментов, диеты, на более поздних стадиях гемодиализа с последующей пересадкой почки.
Источник: https://endokrinolog.online/pochechnaja-nedostatochnost-pri-diabete/
Сахарный диабет с поражением почек. Клинические рекомендации
сахарный диабет, хроническая болезнь почек, диабетическая нефропатия, диабетическая болезнь почек, скорость клубочковой фильтрации, альбуминурия, заместительная почечная терапия
Список сокращений
АГ – Артериальная гипертония
А/Кр – Отношение альбумин/креатинин БРА – Блокаторы рецепторов ангиотензина II ДН – Диабетическая нефропатия ЗПТ – Заместительная почечная терапия ИАПФ – Ингибитора ангиотензинпревращающего фермента РААС- Ренин-ангиотензин-альдостероновая система СД1 – Сахарный диабет 1 типа СД2 – Сахарный диабет 2 типа СКФ – Скорость клубочковой фильтрации ССЗ – Сердечно-сосудистые заболевания СТПЖиП – Сочетанная трансплантация почки и поджелудочной железы СЭА – Скорость экскреции альбумина ТПН – Терминальная почечная недостаточность ХБП – Хроническая болезнь почек
Термины и определения
Диабетическая болезнь почек (ДБП) – специфическое прогрессирующее поражение почек при сахарном диабете, сопровождающееся формированием узелкового или диффузного гломерулосклероза, приводящего к развитию терминальной почечной недостаточности (ТПН) и необходимости применения методов заместительной почечной терапии (ЗПТ): гемодиализа (ГД), перитонеального диализа, трансплантации почки.
Минеральные и костные нарушения при хронической болезни почек (МКН-ХБП) – концепция нарушений минерального и костного обмена с развитием вторичного гиперпаратиреоза, гиперфосфатемии, гипокальциемии, уменьшением продукции кальцитриола на фоне снижения массы функционирующей почечной ткани.
Сочетанная трансплантация почки и поджелудочной железы (СТПиПЖ) – одновременная трансплантация почки и поджелудочной железы лицам с сахарным диабетом и терминальной стадией почечной недостаточности.
Хронический нефрокардиальный синдром (4 тип) – комплекс уникальных патофизиологических явлений, отражающих инициирующую роль хронической почечной патологии в снижении коронарной функции, развитии гипертрофии миокарда левого желудочка и повышении риска серьезных кардиоваскулярных событий посредством общих гемодинамических, нейрогормональных и иммунно-биохимических обратных связей.
1.1 Определение
Хроническая болезнь почек (ХБП) – наднозологическое понятие, обобщающее повреждения почек или снижение скорости клубочковой фильтрации (СКФ) менее 60 мл/мин/1,73 м2, персистирующие в течение более трех месяцев, вне зависимости от первичного диагноза.
Термин ХБП особенно актуален для больных сахарным диабетом (СД), учитывая важность и необходимость унификации подходов к диагностике, лечению и профилактике почечной патологии, особенно в случаях минимальной выраженности и трудно устанавливаемой природы заболевания.
Варианты почечной патологии при СД (собственно диабетический гломерулосклероз, инфекция мочевых путей, хронический гломерулонефрит, лекарственный нефрит, атеросклеротический стеноз почечных артерий, тубулоинтерстициальный фиброз и др.
), имея различные механизмы развития, динамику прогрессирования, методы лечения, представляют особую проблему для больных диабетом, поскольку их частое сочетание носит взаимно отягощающий характер.
1.2 Этиология и патогенез
Диабетическая нефропатия (или диабетическая болезнь почек) (ДН) — результат воздействия метаболических и гемодинамических факторов на почечную микроциркуляцию, модулируемый генетическими факторами [1].
• Гипергликемия — основной инициирующий метаболический фактор развития диабетической нефропатии, реализующийся через следующие механизмы:
– неферментативное гликозилирование белков почечных мембран, нарушающее их структуру и функцию;
– прямое глюкотоксическое воздействие, связанное с активацией фермента протеинкиназы С, которая регулирует сосудистую проницаемость, контрактильность, процессы пролиферации клеток, активность тканевых факторов роста;
– активация образования свободных радикалов, обладающих цитотоксическим действием;
– нарушенный синтез важнейшего структурного гликозаминогликана мембраны клубочка почки — гепарансульфата. Снижение содержания гепарансульфата приводит к потере базальной мембраной важнейшей функции — зарядоселективности, что сопровождается появлением микроальбуминурии, а в дальнейшем, при прогрессировании процесса, и протеинурии.
• Гиперлипидемия — другой мощный нефротоксический фактор. Согласно современным представлениям, процесс развития нефросклероза в условиях гиперлипидемии аналогичен механизму формирования атеросклероза сосудов (структурное сходство мезангиальных клеток и гладкомышечных клеток артерий, богатый рецепторный аппарат ЛПНП, окисленных ЛПНП в том и другом случае).
• Протеинурия – важнейший негемодинамический фактор прогрессирвоания ДН.
При нарушении структуры почечного фильтра крупномолекулярные белки приходят в соприкосновение с мезангием и клетками почечных канальцев, что приводит к токсическому повреждению мезангиальных клеток, ускоренному склерозированию клубочков, развитию воспалительного процесса в интерстициальной ткани. Нарушение тубулярной реабсорбции – основной компонент прогрессирования альбуминурии.
• Артериальная гипертония (АГ) у больных СД1 развивается вторично вследствие диабетического поражения почек. У больных СД2 эссенциальная АГ в 80% случаев предшествует развитию диабета.
Однако и в том, и в другом случае она становится наиболее мощным фактором прогрессирования почечной патологии, превосходя по силе своей значимости метаболические факторы.
Патофизиологические особенности течения СД — нарушение циркадного ритма АД с ослаблением его физиологического снижения в ночные часы и ортостатическая гипотония.• Внутриклубочковая гипертензия — ведущий гемодинамический фактор развития и прогрессирования диабетической нефропатии, проявлением которой на её ранних стадиях служит гиперфильтрация. Открытие этого феномена стало «прорывным» моментом в понимании патогенеза ДН.
Механизм активируется хронической гипергликемией, вызывая вначале функциональные, а затем структурные изменения в почках, приводящие к появлению альбуминурии.
Длительное воздействие мощного гидравлического пресса инициирует механическое раздражение прилежащих структур клубочка, способствующее гиперпродукции коллагена и накоплению его в области мезангиума (начальный склеротический процесс).
Другим важным открытием было определение сверхвысокой активности локальной ренин-ангиотензин-альдостероной системы (РААС) при СД. Локальная почечная концентрация ангиотензина II (АII) в 1000 раз превышает его содержание в плазме.
Механизмы патогенного действия АII при СД обусловлены не только мощным вазоконстрикторным действием, но и пролиферативной, прооксидантной и протромботической активностью. В почках АII вызывает внутриклубочковую гипертензию, способствует склерозированию и фиброзированию почечной ткани посредством выброса цитокинов и факторов роста.
• Анемия – важный фактор прогрессирования ДН, ведет к почечной гипоксии, усливающей интерстициальный фиброз, тесно коррелириующий со снижением почечной функции. С другой стороны, выраженная ДН приводит к развитию анемии.
• Курение в качестве независимого фактора риска развития и прогрессирования ДН при остром воздействии ведет к активации симпатической нервной системы, влияя на АД и почечную гемодинамику. Хроническое воздействие никотина приводит к дисфункции эндотелия, а также к гиперплазии клеток интимы сосудов.
Риск развития ДН определенно детерминирован генетическими факторами. Только у 30–45% больных СД1 и СД2 развивается это осложнение. Генетические факторы могут действовать непосредственно и/или совместно с генами, влияющими на кардиоваскулярные заболевания, определяя степень восприимчивости органа-мишени к воздействию метаболических и гемодинамических факторов.
Поиск ведется в направлении определения генетических дефектов, обусловливающих структурные особенности почек в целом, а также изучения генов, кодирующих активность различных ферментов, рецепторов, структурных белков, участвующих в развитии ДН.
Генетические исследования (геномный скрининг и поиск генов-кандидатов) диабета и его осложнений сложны даже в гомогенных популяциях.
Результаты исследований ACCOMPLISH, ADVANCE, ROADMAP и некоторых других позволили признать ХБП независимым фактором риска развития сердечно-сосудистых заболеваний (ССЗ) и эквивалентом ишемической болезни сердца (ИБС) по риску осложнений.В классификации кардиоренальных взаимоотношений выделен 4 тип (хронический нефрокардиальный синдром), отражающий инициирующую роль хронической почечной патологии в снижении коронарной функции, развитии гипертрофии миокарда левого желудочка и повышении риска серьезных кардиоваскулярных событий посредством общих гемодинамических, нейрогормональных и иммунно-биохимических обратных связей. Эти взаимоотношения очень ярко проявляются при ДН [2-6].
Популяционные данные свидетельствуют о высочайшем риске сердечно-сосудистой смертности у больных на ГД независимо от возраста, приравненном к риску сердечно-сосудистой смертности у больных в возрасте 80 лет и более. До 50% этих пациентов имеют асимптоматическую значимую ишемию миокарда.
Факт снижения почечной функции вследствие развития ДН ускоряет развитие сердечно-сосудистой патологии, поскольку обеспечивает действие дополнительных нетрадиционных факторов риска атерогенеза: альбуминурии, системного воспаления, анемии, гиперпаратиреоза, гиперфосфатемии, дефицита витамина D и др.
1.3 Эпидемиология
СД и ХБП – две серьезные медицинские и социально-экономические проблемы последних лет, с которыми столкнулось мировое сообщество в рамках пандемий хронических болезней. Частота развития ДН тесно зависит от длительности заболевания, с максимальным пиком в сроки от 15 до 20 лет течения СД.
Согласно данным Государственного регистра СД распространенность ДН в среднем около 30% при СД1типа (СД1) и СД2 типа (СД2). В России, по данным регистра Российского диализного общества на 2011 г., больные СД обеспечены диализными местами лишь на 12,2% хотя реальная потребность такая же, как в развитых странах (30-40%) [7].
Менее учтенной и исследованной остается когорта больных СД с начальной и умеренной почечной недостаточностью, что затрудняет прогнозирование динамики распространенности ТПН и потребности в ЗПТ.
Пятилетняя выживаемость больных СД, начавших лечение ГД наиболее низкая по сравнению с другими нозологическими группами, что свидетельствует о центральной роли гипергликемии в ускоренном формировании системных метаболических сдвигов, характерных для почечной недостаточности.
Более высокие показатели выживаемости пациентам с СД обеспечивает трансплантация почки (особенно живой родственной), что позволяет рассматривать этот метод ЗПТ как оптимальный для данной категории больных.
Наличие ДН – важный независимый фактор риска развития сердечно-сосудистой патологии.
Популяционное исследование в штате Альберта (Канада), включавшее 1,3 млн, госпитализированных пациентов и в дальнейшем наблюдаемых в течение 48 месяцев, продемонстрировало значимость ХБП в сочетании с СД для развития инфаркта миокарда (ИМ), сопоставимую с предшествующим ИМ.Риск общей смертности, включая в первые 30 дней после ИМ, оказался наиболее высоким в группе пациентов, имевших СД и ХБП [8]. По данным USRDS имеются значимые различия в частоте сердечно-сосудистой патологии у пациентов с ХБП и без ХБП независимо от возраста [9].
1.4 Кодирование по МКБ-10:
Е10.2 – Инсулинзависимый сахарный диабет с поражением почек
Е11.2 – Инсулиннезависимый сахарный диабет с поражением почек
Е10.7 – Инсулинзависимый сахарный диабет с множественными осложнениями
Е11.7 – Инсулиннезависимый сахарный диабет с множественными осложнениями
Е13.2 – Другие уточненные формы сахарного диабета с поражением почек
Е13.7 – Другие уточненные формы сахарного диабета с множественными осложнениями
Е14.2 – Сахарный диабет неуточненный с поражением глаз
Е14.7 – Сахарный диабет неуточненный с множественными осложнениями
1.5 Классификация
Согласно концепции ХБП, оценка стадии почечной патологии осуществляется по величине СКФ, признанной как наиболее полно отражающей количество и суммарный объем работы нефронов, в том числе связанной с выполнением неэкскреторных функций (таблица 1).
Таблица 1. Стадии ХБП по уровню СКФ
| Стадия | Определение | СКФ (мл/мин/1,73м2) | ||||||||||
| 1 | Высокая и оптимальная | >90 | ||||||||||
| 2 | Незначительно сниженная | 60-89 | ||||||||||
| 3а | Умеренно сниженная | 45-59 | ||||||||||
| 3б | Существенно сниженная | 30-44 | ||||||||||
| 4 | Резко сниженная | 15-29 | ||||||||||
| 5 | Терминальная почечная недостаточность | 2200 мг/24 час [А/Кр>2200 мг/г; >220 мг/ммоль])Традиционные градации альбуминурии: нормо- (3 мг/ммоль), повторить исследование через 3 месяца или ранее. Если значения СКФ 30 мг/г (>3 мг/ммоль) сохраняются, по крайней мере, 3 месяца диагностируется ХБП и проводится лечение. Если оба исследования соответствуют нормальным значениям, то их следует повторять ежегодно.Группы риска развития ДН, которым необходимо проводить ежегодное мониторирование альбуминурии и СКФ представлены в таблице 3.Таблица 3. Группы риска развития ДН, нуждающиеся в проведении ежегодного скрининга альбуминурии и СКФ
2.5 Иная диагностика
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 1). Источник: Сахарный диабет и почки
Поражение почек при сахарном диабете наблюдается в каждом третьем случае у пациентов страдающие этим заболеванием более 10 лет. Влияние сахарного диабета на функции почекПочки – парный орган, предназначенный для выведения шлаков, токсинов и продуктов распада из организма человека. Кроме того они поддерживают водно-солевой и минеральный баланс в организме. Почки принимают участие в расщеплении белков и углеводов, в выработке некоторых гормонов и биологически важных веществ, нормализующих артериальное давление. Сахарный диабет и почки — две составляющие, которые часто встречаются в одном анамнезе. Поражение почек при сахарном диабете I типа выявляется в каждом третьем случае, и в 5% случаях – в не зависимой от инсулина форме. Подобное расстройство называется – диабетическая нефропатия, поражающая сосуды, капилляры и канальцы, и вследствие запущенности приводит к почечной недостаточности и другим опасным заболеваниям. Патологии мочеобразующего аппарата встречаются и по другим причинам:
Почки – сложносоставной орган, состоящий из несколько основных слоев. Корковое вещество представляет внешний слой, а мозговое вещество составляет внутреннюю часть. Главной функциональной составляющей, обеспечивающей их работу, является нефрон. Данная структура выполняет основную функцию по мочеобразованию. В каждом органе – их свыше миллиона. Основная часть нефронов располагается в корковом веществе и лишь 15% находится в промежутке между корковым и мозговым веществом. Нефрон состоит из переходящих друг в друга канальцев, капсулы Шумлянского-Боумена и скопления тончайших капилляров, образующих так называемы миелиновые клубочки, которые выполняют функцию основного фильтра крови. В идеале полупроницаемые миелиновые клубочки позволяют воде и растворенным в ней продуктам обмена проникать из крови в мембрану. Ненужные продукты распада выводятся из организма вместе с мочой. Диабет является нарушением, возникающим при избыточной концентрации глюкозы в кровяном русле. Это приводит к повреждению клубочковых мембран и повышению артериального давления. Когда артериальное давление повышено, почкам приходится фильтровать больше крови. Чрезмерная нагрузка приводит к перегруженности нефронов, их повреждению и выходу из строя.
Патология делится на три основных вида:
СимптоматикаО нарушениях в работе почек человек узнает не сразу. Перед тем как патология начнет себя проявлять, как правило, проходит не один год. Заболевание может развиваться бессимптомно на протяжении десятилетий. Симптомы нарушения функциональности зачастую проявляются тогда, когда повреждение достигает 80%. Обычно болезнь проявляет себя следующим образом:
При поражении мочеобразующего аппарата более чем на 85%, говорят о терминальной почечной недостаточности. Постановка данного диагноза подразумевает проведение диализа для уменьшения нагрузки и сохранения работоспособности органа. Если этот вариант не принес ожидаемых результатов, то крайняя мера – трансплантация почек. Анализы, выявляющие нарушения в работе почекПосле того, как пациенту поставили диагноз сахарный диабет, он должен внимательнее относиться к своему здоровью. Для нормальной жизнедеятельности больному необходимо не только постоянно следить за уровнем сахара, но и пройти диагностику внутренних органов. В первую очередь это касается органов, которые более уязвимы и часто подвержены патологиям при этой болезни. К таким органам относятся почки. Существует несколько основных методик, позволяющих диагностировать функциональные нарушения на ранних стадиях. Процедуры, необходимые на первоначальном этапе:
После пятилетней длительности заболевания рекомендуется повторять лабораторные исследования на белки (альбумин) и их продуты обмена (креатин) каждые полгода.
Экскреторная урография и УЗИ используются, как правило, для выявления более детальных патологий уже имеющегося анамнеза. Назначаются по мере необходимости для постановки конкретного диагноза и выбора соответствующего метода лечения. Лечение и профилактикаИнтенсивность лечения должна соответствовать поставленному конечному диагнозу. Как правило, вся терапия направлена на уменьшение нагрузки на почки. Для этого необходимо стабилизировать артериальное давление и привести в норму уровень сахара. Для этого используются медикаменты, стабилизирующие АД и содержание сахара в крови. При сопутствующих осложнениях, таких, как воспалительные процессы, применяются противовоспалительные препараты. В особо сложных случаях, когда медикаментозная терапия не приносит должных результатов, прибегают к процедуре диализа для очистки крови. При не выполнении органом своих функций, прибегают к крайней мере — трансплантации.Лечение почек при сахарном диабете процесс долгий и зачастую мучительный. Поэтому главный и верный путь — это профилактика заболеваний. Здоровый образ жизни способен отсрочить или предупредить появление патологий этих органов. Под здоровым образом жизни понимается:
Вовремя диагностированное заболевание – залог решения проблемы на 50%. Не занимайтесь самолечением и при первых подозрениях на нарушения в функционировании почек – незамедлительно обращайтесь к врачу. Помните, что сахарный диабет и его последствия – не приговор при грамотном и своевременном лечении. Источник: Сахарный диабет и осложнения на почки
Больные почки при сахарном диабете – совсем не редкость. Заболевание постепенно разрушает все органы и системы организма. Бывает, что человек долгие годы не подозревает о наличии сахарного диабета 2 типа (СД), в дальнейшем оказывается, что почки уже поражены. Влияние диабета на работу почекВысокий уровень сахара провоцирует осложнения диабета на почки. Из-за гипергликемии повреждаются части органа, отвечающие за фильтрацию. Кровь хуже очищается от вредных веществ, нарушается процесс выведения отходов. Наступает интоксикация, при отсутствии адекватных лечебных мер больной погибает. Вовремя назначенный диализ или пересадка органа поможет спасти жизнь пациенту. Заподозрить развитие болезни почек при сахарном диабете можно заранее. Анализ мочи покажет наличие белков, а точнее альбумина, который у больного присутствует в повышенной концентрации. Контроль за СД помогает сдерживать развитие патологии под контролем. Нефропатия при диабетеВсем известно пагубное влияние высокого сахара на сосудистую систему. Почки не являются исключением. Орган представляет собой огромную сеть сосудов и капилляров, которые сильно страдают от гипергликемии. Называют эту сложную систему почечными клубочками, именно они ежедневно очищают литры крови от ядов, токсичных веществ. Высокий уровень глюкозы провоцирует рост давления в органе, ускоряет его работу. Почки перестают справляться со своей функцией, начинается процесс разрушения ткани. Наступает почечная недостаточность при сахарном диабете. Причины, увеличивающие риск возникновения патологии:
Заподозрить развитие заболевания сложно. Годами люди не подозревают о надвигающейся проблеме, симптомы диабета и заболевания почек полностью отсутствуют. Спустя несколько лет, больной замечает признаки интоксикации, выражающиеся:
Максимальные проявления болезни приходятся на срок от 15 до 20 лет после начала. Изменения в органе становятся необратимыми, больного мучают симптомы выраженной интоксикации, отеки и гипертония. ДиагностикаВыявить болезнь почек при сахарном диабете необходимо на начальной стадии, иначе лечение будет начинать поздно. Для этого используется анализ на микроальбуминурию, его проводят всем диабетикам не реже раза в год. Проверять почки при сахарном диабете 1 типа рекомендуют ежегодно, заболевание этого органа при СД 2 типа нужно контролировать раз в 6 месяцев. Когда анализ показывает увеличение показателя свыше 30 мг в сутки, назначают дополнительное исследование – проба Реберга. Эта процедура позволяет оценить работу почечных клубочков, благодаря сбору мочи за час или за весь день. Одновременно ведется забор крови из вены и оценивается уровень креатинина в крови. Как отличить заболевания почек при диабете от пиелонефрита? Для этого существует несколько способов:
Важным моментом становится наблюдение за развитием нефропатии. Для этого врач проводит мониторинг изменения альбумина в крови, белка в моче. Если показатели неустанно растут, изменения в почках несут критический характер, возможно появление крови в моче при диабете. Такие изменения требуют проведения биопсии почек. Проводят процедуру при помощи тонкой иглы, которой берут часть органа на изучение. ЛечениеОснова терапии лежит в снижении уровня сахара, то есть в коррекции основного диагноза. Эндокринолог или терапевт проводит комплексное лечение, помогает снизить уровень холестерола и давления больного. Когда болезнь несет прогрессирующий характер, пациент начинает наблюдаться у нефролога. Он назначает комплексное лечение, направленное на предотвращение поражения почек при сахарном диабете. Включает коррекцию питания, обменных процессов, образа жизни, назначается медикаментозное лечение. Когда стадия заболевания достигает своей кульминации, нужен немедленный диализ или пересадка органа. Эти меры помогут продлить жизнь больного и помочь организму при отказе почек. Проводят процедуру в медицинском учреждении, после забора кровь попадает в специальный аппарат для очищения. Далее обратно направляется больному. Метод удобен тем, что не требует ежедневного проведения, достаточно 2 или 3 процедуры еженедельно. Более высокоэффективным способом является пересадка почки. Это наилучшее лечение почечной недостаточности при сахарном диабете. Правда минусом выступает высокая стоимость и возможные осложнения после пересадки. МедикаментыВажно не доводить болезнь до критической отметки, проводить контроль и профилактику заболевания. При нефропатии врач назначает комплексное лечение, оно включает:
Каждый вид лечения применяется как отдельно, так совокупно с остальными. Народные средстваРазумеется, бороться с недугом без медикаментозного лечения невозможно. Но народные средства помогут дополнительно улучшить самочувствие, свести к минимуму воспалительные процессы. Для этого стоит приготовить травяной настой из:
Главное не забывать, что лечение почечной недостаточности при сахарном диабете стоит доверить только специалисту. Орган очень чувствителен к применению лечебных средств, в том числе и трав. Самостоятельное назначение средств может навредить намного больше. ДиетаСтоит упомянуть о важной составляющей терапии – питании. Так как осложнения на почки при сахарном диабете вызваны основным диагнозом, нужно минимизировать его проявления. Для этого стоит готовить пищу:
Больной должен питаться крупами, овощами, мясом и рыбой. Фрукты употреблять в ограниченном количестве в первой половине дня. Прием пищи контролировать по количеству, не есть огромными порциями. Употреблять достаточное количество жидкости, кисломолочной продукции (кроме жирной сметаны и сливок). Мясо и рыба предпочтительнее нежирного сорта, основу диеты должны составлять овощи. Профилактика и рекомендацииЗабота о своем здоровье начинается с диагностики заболеваний. Вовремя обнаруженное заболевание почек при сахарном диабете – гарант своевременного принятия мер по лечению. Стоит не забывать о:
Вовремя принятые меры по борьбе с основным диагнозом позволят не допустить развития нефропатии и влияния сахарного диабета на почки. Только врач сможет назначить правильную терапию и сохранить здоровье пациента. Диабет всегда приводит к фатальным осложнениям. Зашкаливающий сахар в крови крайне опасен. Людмила Антонова дала пояснения по поводу лечения сахарного диабета. Читать полностью Была ли статья полезной? Оцените материал по пятибальной шкале! (2 5,00 Источник: Поделиться: Добавить комментарий |