Заболевания почек и мочевыводящих путей факторы риска
Содержание
Профилактика болезней почек и мочевыводящих путей

Болезни почек и мочевыводящих путей развиваются под влиянием многих негативных влияний на организм. К таким факторам относят:
- переохлаждение;
- заболевания эндокринной системы;
- неправильное питание;
- инфицирование болезнетворными микроорганизмами;
- травмы мочевого пузыря;
- снижение иммунитета;
- врожденные или приобретенные аномалии мочевыделительной системы;
- перенесение химиотерапии;
- гормональные нарушения;
- частые стрессы, хроническая усталость.
Большую роль при заболеваниях играет наследственность. Если у ребенка патологии диагностируются в первые месяцы жизни, речь часто идет о генетической предрасположенности. По наследству могут передаваться нефропатии (односторонние и двусторонние нарушения работы почек).
Многие заболевания мочевыводящей системы связаны с различными возбудителями инфекции, которые попадают в организм через уретру, распространяются на почки через мочевые пути. К ним относят:
- кишечную, синегнойную палочку;
- протей;
- клебсиеллы;
- хламидии;
- микоплазмы;
- стрептококки.
В организм болезнетворные бактерии попадают вследствие несоблюдения интимной гигиены, во время полового контакта, от матери к ребенку во время прохождения плода через родовые пути.
Симптомы заболеваний почек
Почки и мочевыводящие пути тесно связаны с половой системой, поэтому большинство болезней передаются половым путем, через инфицирование бактериями, грибками, паразитами и вирусами, но некоторые болезни почек несут и наследственный характер. Но в любом случае, если появились ниже перечисленные симптомы, то следует обратиться к специалистам без промедления. Итак, симптомы:
- Частое мочеиспускание, сопряженное с болезненными ощущениями;
- Тяжесть в промежности и пояснице;
- Проблемы при мочеиспускании;
- Высокая температура и артериальное давление;
- Кровь в моче;
- Отечность;
- Общая слабость во всем организме.
Болезни почек и мочеполовых путей не стоит запускать, так как они могут перерасти в хроническую форму. Но и заниматься самолечением тоже не стоит. Справиться с проблемами помогут врачи, которые назначат соответствующий курс лечения, но чтобы не доводить до этого, следует не забывать, что существует профилактика болезней почек и мочевыводящих путей.
Диагностика внутренних органов плода
Современная жизнь не может похвастаться экологией, поэтому дети могут уже появляться с патологиями, а употребление родителями в больших дозах алкоголя или наркотиков могут привести к проблемам с почками у ребенка. Вот почему следует на ранней стадии беременности проводить диагностику почек плода.
Наследственный фактор также играет большую роль в развитии болезни и если у матери ребенка уже есть проблемы с почками, то очень высок процент развития заболевания и у малыша.
Столкнувшись с негативными симптомами, указывающими на нарушение работы почек, нужно как можно скорее обратиться к урологу или нефрологу. При необходимости врач назначит обследование у других специалистов. Комплексная диагностика поможет выявить заболевание, назначить грамотное лечение.
К методам диагностики относят:
- лабораторное исследование анализа крови;
- бак посев мочи;
- анализ урины по Нечипоренко;
- ультразвуковое исследование почек;
- рентген почек с использованием рентгеноконтрастного вещества;
- компьютерную томографию почек.
Иногда назначают магнитно-резонансную томографию и другие методы исследования.
Лечение
Терапия болезней мочевыделительной системы зависит от вида заболевания, его формы, сопутствующих симптомов. Подобрать способ лечения удается с помощью сбора анамнеза и лабораторных методов исследования.
Инфекционные заболевания почек и мочевого пузыря требуют применения препаратов антибактериального действия. В последнее время большой популярностью пользуются антибиотики, обладающие широким спектром действия. К ним относят:
- Нолицин;
- Норбактин;
- Рулид;
- Норфлоксацин.
Терапия цистита, уретрита, пиелонефрита проводится с помощью мочегонных препаратов. Диуретики помогают быстрее очистить органы мочевой системы от болезнетворных бактерий. К ним принадлежат:
- Эзидрекс;
- Индапамид;
- Триамтерен.
При повышении температуры тела необходимы жаропонижающие лекарства. Для этого больным назначают следующие препараты:
- Парацетамол;
- Ибупрофен;
- Анальгин.
Для повышения иммунитета часто используют иммуномодуляторы. Эти средства позволят организму быстрее справиться с заболеваниями дыхательных путей, мочевыделительной системы и других органов. К иммуномодуляторам относят:
- Тималин;
- Т-активин;
- Иммунал.
Лечение мочекаменной болезни у детей и взрослых проводится с помощью следующих видов лекарств:
- лекарства для растворения конкрементов – Аспаркам, Блемарен, Пуринол;
- спазмолитические средства – Дротаверин, Но-шпа;
- диуретики – Гипотиазид, Индапамид;
- нестероидные противовоспалительные средства – Диклофенак, Кеторолак, Кетопрофен.
При образовании камней большого размера назначают лечение с помощью хирургического вмешательства. В дальнейшем больному подбирают терапию, предотвращающую появление новых конкрементов.
Почечная недостаточность требует комплексного подхода, при котором лечение с помощью таблеток сочетается с соблюдением диеты, режима дня. Больному назначают следующие мероприятия:
- диагностика заболевания, выявление причин и их устранение;
- соблюдение диеты, направленной на восстановление водно-солевого и щелочного баланса организма;
- лечение артериальной гипертензии;
- гемодиализ;
- операция по пересадке почки.
Профилактика почечной недостаточности заключается в соблюдении правильного питания, своевременном лечении пиелонефрита, цистита, мочекаменной болезни.
Профилактика патологий мочевыделительной системы
Конечно же, болезни почек бывают разные и методы профилактики также отличаются, но можно выделить несколько направлений.
Первым делом стоит позаботиться об иммунитете, ведь здоровый организм лучше сопротивляется различным инфекциям и бактериям, поэтому начиная с раннего детства, стоит закалять тело.
Закаливание
Приучая ребенка к физкультуре и водным обтираниям, можно добиться того, что организм будет меньше подвержен различным простудным заболеваниям, ангинам и гриппу, а также другим неблагоприятным воздействиям внешней среды.
Инфекции и ангина – главные враги почек
Стараться оградить ребенка от контакта с людьми, зараженными стрептококковыми инфекциями: ангиной, скарлатиной, рожей.
Предупредить многие заболевания можно с помощью соблюдения здорового образа жизни и правильного питания. Для этого необходимо вести активный образ жизни, регулярно заниматься спортом, часто гулять на свежем воздухе, исключить вредные привычки.Профилактика включает следующие рекомендации:
- Соблюдение личной и интимной гигиены.
- Нельзя сидеть на холодном.
- Меню должно быть насыщено необходимыми витаминами и минералами.
- Важно отказаться от вредных привычек.
- Своевременное лечение инфекционных и других заболеваний.
- Закаливание организма.
От заболевания почек и мочевыводящих путей не застрахован ни один человек. Внимательное отношение к своему организму и четкое соблюдение предписаний врача поможет справиться с патологией, предотвратить осложнение болезни и ее переход в хроническую стадию.
Правильное питание и режим
Для осуществления фильтрации в почечных канальцах необходимо наличие определенного (достаточного) количества жидкости. Стандартное количество жидкости для взрослого человека – это 1,5-2 литра в сутки, для ребенка – больше, так как ткани малыша содержат больший процент воды.
Количество суточной жидкости должно увеличиваться при высокой температуре воздуха, интенсивной физической нагрузке, употреблении большого количества соленой и пряной пищи, на фоне лечения некоторых воспалительных процессов.
Важно соблюдать также режим употребления пищи, то есть избегать процесса выпивания большого объема жидкости «залпом» и периодов без жидкости вообще. Нужно принимать любую жидкость, измеряя ее объем стаканами, пить медленно небольшими глотками, равномерно распределяя суточный объем в течение дня.
Следующие виды жидкости полезны для работы почек:
- минеральная негазированная и просто кипяченая (профильтрованная) вода;
- зеленый чай;
- определенные («почечные») травы в виде чая;
- компоты, морсы, свежеотжатые соки.
Источник: https://pocki.top/mochekamennaya-bolezn/profilaktika-bolezney-pochek-i/
Профилактика заболеваний почек лекарствами, народными средствами и др
Профилактика заболеваний почек необходима каждому, поскольку патологические процессы в этих органах возникают нередко, склонны к хроническому течению, частым обострениям и способны существенно ухудшить качество и продолжительность жизни.
Все заболевания почек можно (условно) разделить на инфекционные, онкологические и мочекаменную болезнь. Профилактика для каждой группы требуется своя.
Профилактика восходящих инфекций мочевыводящих путей
Инфекция чаще всего проникает в почку снизу вверх, т.е. она «восходит» из уретры в мочевой пузырь, а оттуда по мочеточникам попадает уже непосредственно в орган, вызывая пиелонефриты, гломерулонефриты и прочие комбинации воспалительных процессов различных слоёв и участков почечной ткани.
Профилактическими мероприятиями в данном случае являются все действия по недопущению инфекции в нижние отделы мочевыводящей системы, т.е. профилактика цистита и уретрита. Эти два состояния нередко хронизуются, после чего инфекция рано или поздно начинает «восхождение» в почку.
Женщины заболевают циститом чаще из-за более короткой и широкой уретры. Факторами риска восходящих инфекций считается:
- Первый эпизод цистита до 15 лет;
- Наследственный фактор, а также неполное опорожнение мочевого пузыря (остаётся более 100 мл после мочеиспускания);
- Неразборчивые половые связи, венерологические заболевания половых органов;
- Урологические операции.
Немедикаментозные методы
- Любой ценой необходимо избегать переохлаждения всего организма и особенно поясничной области. При низких температурах артериолы, питающие мочевой пузырь, сужаются, в результате инфекция легко поражает этот орган;
- Для женщин важно соблюдать правила личной гигиены – правильно подмываться, не использовать ту бытовую химию, которая может угнетать микрофлору влагалища;
- Нельзя носить слишком обтягивающие, давящие вещи. Одежда, особенно нижнее бельё, должно быть только из натуральных материалов;
- Циститы часто возникают у тех, кто постоянно «терпит». Этого делать с точки зрения профилактики заболеваний почек категорически нельзя. Напротив – желательно употреблять больше жидкости и чаще ходить в туалет;
- При месячных – желательно использовать прокладки, а не тампоны. Необходимо чаще их менять, особенно при обильных кровотечениях;
- Мочевой пузырь желательно опорожнять непосредственно перед половым актов. Желательно не использовать спермициды в качестве противозачаточных средств, т.к. при этом погибают лактобактерии влагалища.
Профилактика лекарствами и препаратами
При частых рецидивах цистита (уретрита), периодически необходимо проходить рекомендованные врачом курсы антибиотикотерапии. Обычно для лечения (или для экстренной профилактики) восходящих инфекций мочевыводящих путей назначаются препараты группы фторхинолонов – ципрофлоксацин, офлоксацин, левофлоксацин, гатифлоксацин и т.п.
В период постменопаузы у женщин для поддержания нормальной кислотности влагалища, являющей естественным препятствием для инфекции, применяют заместительную гормональную терапию.
Для лечения дисбактериоза влагалища нередко назначают влагалищные формы пробиотиков. Это является хорошей профилактикой восходящих инфекций, т.к. лактобактерии, содержащиеся в этих препаратах, хорошо подкисляют среду. Это останавливает многие патогенные микроорганизмы.
Желательно приобретать препараты, содержащие lactobacillus Rhamnozus, поскольку именно эта культура молочных бактерий живёт именно во влагалище. Пробиотики, которые принимаются per os (глотаются) — до влагалища не доходят.
Используйте только местные формы пробиотиков – гинофлор, биоселак и т.п.
Лекарственные растения, осуществляющие профилактику
Фитотерапия является оптимальным средством профилактики восходящих инфекций мочевыводящих путей. Травы можно применять длительно, меньше побочных явлений, выраженное противовоспалительное и иммуностимулирующее действие.
Есть достаточно много лекарственных растений с мочегонным эффектом – хвощ полевой, толокнянка, дягиль. Сборы на основе этих трав способствуют очищению организма от токсинов, улучшают кровообращение в почках. Золотарник, ромашка лекарственная, мята оказывают противомикробное действие. Практически все травяные сборы обладают противовоспалительным эффектом.
Есть достаточно эффективные готовые формы, например канефрон: содержит эктстракты травы золототысячника, листьев розмарина и корня любистка. Оказывает спазмолитическое, противовоспалительное и антисептическое действие.
Аналогичный эффект (с акцентом на вяжущее действие) оказывает препарат уриклар: створки фасоли обыкновенной, а также сухие экстракты листа берёзы, корня петрушки кудрявой, листьев брусники обыкновенной, травы ромашки лекарственной.
Растения, которые помогут избежать проблем с почками
Хвощ полевой Толокнянка Дягиль Золотарник Лекарственная ромашка Мята
Как избежать мочекаменной болезни
Включает в себя определённые элементы диеты, а также профилактику воспалительных (инфекционных) процессов, уже описанную выше.
Как правило, камни состоят из мочевой кислоты (мочевые камни), образований на матрице из кальция (оксалаты) а также более редкие разновидности (фосфаты, цистеиновые камни и т.п.).
Необходимо ограничить следующие продукты:
- Мясные полуфабрикаты, вообще не рекомендуется постоянно употреблять мясо. Старайтесь чередовать мясо с рыбой, грибами, морепродуктами;
- Не используйте в пищу пастеризованные молокопродукты;
- Меньше солите и сахарите пищу. Сладости нужно жёстко ограничивать.
Рекомендуется рыба, плоды кокоса, авокадо. Необходимо везде, где только можно, замещать животные жиры растительными. Мясо можно только диетическое, избегайте дешёвых сортов мяса, особенно «массовую» курятину. Для потенцирования противовоспалительного эффектов фитопрепаратов употребляйте в пищу имбирь, корицу, чеснок и куркуму.
Профилактика оксалатных камней
При оксалатных камнях в анамнезе, существуют следующие рекомендации по профилактике:
- Исключается пиво, орехи, клубника, шоколад, шпинат, свекла. Нельзя также пророщенные злаки;
- Необходимо контролировать количество входящего витамина С, поскольку оксалаты являются метаболитами данного вещества.
Профилактика мочевых камней
Необходимо уменьшать содержание белка и фруктозы в продуктах. Противопоказан любой алкоголь и все бобовые, мёд, кукурузный сироп и некоторые фрукты.
Для правильной диеты при склонности к камнеобразованию необходима консультация диетолога.
Снижение риска острого нефрита, не связанного с восходящей инфекцией
Возникает значительно реже, источником инфекционного процесса становятся другие органы, т.е. инфекция попадает в почку с током крови или по лимфатическим путям.
Кроме предупреждения и превентивного лечения антибиотиками инфекций, эта группа мероприятий включает повышение общего иммунитета, закалку, повышение мышечного тонуса.
Одним из первых шагов в профилактике нефрита является санация (очищение, излечение) очагов хронической инфекции, существующих в организме. Это может быть хронический тонзиллит, фарингит, ларингит, кариозные зубы, а также более тяжёлые инфекционные процессы – рожа, пневмония, малярия и др.
Ослабленный инфекцией организм не может уничтожать все бактерии, попадающие в кровоток из очага инфекции, и с током крови они попадают в почки, вызывая пиелонефриты и гломерулонефриты. Назначение антибиотиков в этом случае – профилактика нефрита (и других осложнений).
Повышение неспецифической защиты (сопротивляемости) организма
- Закаливание, под контролем врача физиотерапевта;
- Лёгкая атлетика и аналогичные виды деятельности – бег, танцы, плавание;
- Витаминотерапия, полноценное питание;
- Иммунокоррекция, повышение иммунитета при помощи гомеопатических средств, рефлексогенных зон тела;
- Устранение стресса.
Меры против онкологических процессов в почках
К факторам, повышающим риск развития рака почки, относят курение, рак почки у родственников, проживание в городе, а также некоторые генетические синдромы, например болезнь Гиппеля-Линдау.
Кроме того, необходимо понимать, что рак всегда связан с воспалительным (в т.ч. инфекционным) процессом. Профилактические мероприятия сводятся к отказу от алкоголя и курения и своевременной терапии воспалительных заболеваний почек.
Береги здоровье смолоду – сказано именно о почках, поскольку заболевания этих органов преимущественно хронические, и заботиться о них желательно начинать с детства.
При появлении любых симптомов воспаления, а именно – боль в пояснице, высокая температура, изменение цвета мочи (или кровь в моче) необходимо немедленно обратиться к нефрологу за консультацией и лечением. Это позволит предупредить многие тяжелейшие состояния, и избежать формирования ряда хронических заболеваний почек.
Профилактика проблем с почками (видео)
- Алёна Климова
- Распечатать
Источник: https://creacon.ru/?p=6377
Факторы развития инфекции мочевыводящих путей: диагностика и лечение
Мочевыделительная система играет важную роль в правильном функционировании организма.
Фильтрация крови почками, выведение излишков жидкости с продуктами обмена веществ, поддержание водно-солевого баланса в организме, регуляция артериального давление – далеко не все процессы, которые могут быть нарушены при появлении воспаления.
Инфекции мочевыводящих путей могут поразить и взрослых, и детей, вызывая функциональные расстройства и значительно снижая качество жизни.
Инфекции мочевыводящих путей
Понятие «Инфекции мочевыводящих путей» (ИМВП) объединяет группу воспалительных заболеваний органов мочевыделительной системы, которые развиваются при попадании в организм инфекционного возбудителя.
К органам мочевыделительной системы относятся:
- почки — парный орган, отвечающий за фильтрацию крови и образование мочи;
- мочеточники — полые трубки, через которые моча оттекает в мочевой пузырь;
- мочевой пузырь — полый орган, гладкомышечный резервуар, в котором происходит скопление мочи;
- уретра (или мочеиспускательный канал) — трубчатый орган, осуществляющий выведение мочи из организма.
Несмотря на то, что в норме мочевыводящие пути стерильны, любой из органов может быть подвержен развитию инфекционного процесса. Особенностью являются то, что в большинстве случаев воспаление передается между органами по восходящему (от уретры вверх к почкам) или нисходящему пути (от инфицированных почек к мочевому пузырю).
Классификация болезни
Существует несколько классификаций инфекционных заболеваний мочевыделительной системы.
По локализации:
- инфекции верхних мочевых путей, к ним относятся воспаление почек (пиелонефрит), мочеточников;
- нижних мочевых путей – мочевого пузыря (циститы) и уретры (уретриты).
По характеру течения заболевания:
- Неосложненные. Протекают без структурных изменений в тканях органов мочевыводящего аппарата, при отсутствии обструктивных уропатий или других сопутствующих заболеваний.
- Осложнённые. Возникают на фоне затрудненного мочеиспускания, при применении инструментальных методов исследования или лечения (катетеризация).
В зависимости от места заражения возбудителем:
- Госпитальные. Также известны как внутрибольничные или нозокомиальные. Развиваются при попадании в организм инфекционного возбудителя при нахождении в лечебном учреждении.
- Внебольничные. Развиваются в амбулаторных условиях при благоприятных для инфекции обстоятельствах.
По характеры проявления симптомов:
- Клинически выраженные инфекции. Характеризуются явной, часто интенсивно выраженной симптоматикой.
- Бессимптомные инфекции. Клиническая картина проявляется слабо, симптомы незначительно ухудшают качество жизни больного.
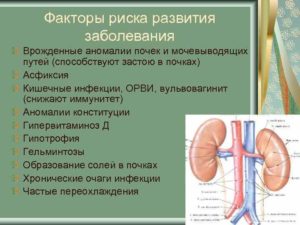
Факторы способствующие развитию заболевания
Инфекции мочевыводящих путей относятся к широко распространенным заболеваниям, они входят в пятерку наиболее часто встречающихся инфекционных болезней. Вот несколько признаков:
- Несоблюдение правил личной гигиены. Зона промежности анатомически устроена таким образом, что возможна миграция по коже патогенных возбудителей от анального отверстия или влагалища (у женщин). Игнорирование гигиенических правил, нечистоплотность рук при мочеиспускании могут привести к микробной контаминации.
- Переохлаждение. Простуда мочеточника, один из главных врагов всей мочевой системы.
- Снижение иммунитета. Такое состояние свойственно людям старшего возраста, пациентам, страдающим иммунодефицитными, тяжелыми хроническими заболеваниями.
- Наличие других инфекционных заболеваний. Например, возбудитель ангины — стрептококк — при попадании в почки с кровью может вызвать тяжёлый пиелонефрит.
- Стационарное лечение или оперативное вмешательство. В случае реанимационных мероприятий или интенсивной терапии возникает необходимость катетеризации мочевого пузыря, что нарушает стерильность мочевыводящей системы, открывает ворота инфекции.
- Аномалии развития органов мочевыделительной системы. Диагностировать патологи можно еще при вынашивании ребенка.
- Обструктивная уропатия — затруднение выведения мочи вследствие мочекаменной болезни, простатита или других причин.
- Незащищенные сексуальные контакты. Некоторые половые инфекции способны к размножению в мочевыделительной системе и могут спровоцировать появление уретрита или цистита.
Течение ИМВП характеризуется рядом особенностей в зависимости от пола и возраста больного:
- Женщины болеют инфекционными заболеваниями мочевыделительной системы гораздо чаще мужчин. Это объясняется близостью расположения уретры, влагалища и анального отверстия, что способствует распространению патогенной микрофлоры. Также длина уретры у женщин значительно меньше, чем у мужчин, потому микроорганизмы при несвоевременно начатом лечении легко достигают мочевого пузыря, провоцируя развитие цистита.
- Мужчины болеют ИМВП реже женщин. В силу физиологических особенностей мочеиспускательный канал у мужчин значительно длиннее, чем женский. Поэтому инфекционные возбудители с меньшей частотой достигают мочевого пузыря или почек. Но течение болезни практически всегда более тяжёлое, с интенсивно-выраженным болевым синдромом, высоким риском развития осложнений в виде простатита и др.
В возрастной группе от 20 до 50 лет с проблемами ИМВП чаще сталкиваются женщины. Но в категории после 50 лет ситуация меняется: в этом возрасте увеличивается частота “мужских” заболеваний (простатит, аденома), которые могут дать осложнение и распространение инфекции на органы мочевыделительной системы.
Возбудители и пути их проникновения в организм
Спровоцировать появление и развитие воспаления в органах мочевыделительного аппарата могут разные виды микроорганизмов:
- бактерии (кишечная палочка, уреаплазмы, гонококки, стрептококки, трихомонада, листерии, стафилококки);
- грибы (дрожжевые грибки рода Candida);
- вирусы (герпетичные, папилломавирусы, цитомегаловирус).
Самым частым возбудителем ИМВП является грамотрицательная бактерия — кишечная палочка Escherichia coli (Е. coli). Эта бактерия относится к условно-патогенным, является нормальной составляющей кишечной микрофлоры.
При пренебрежении гигиеническими процедурами, неправильном мытье промежности (от заднего прохода вперед), в случае падения защитных сил организма (при переохлаждении, наличии вирусных заболеваний), тяжелых формах дисбактериоза, Е. coli начинают активно размножаться по коже и могут мигрировать на слизистую уретры, развиваясь на которой вызывает воспаление.
Существует несколько возможных путей проникновения и распространения возбудителей в мочевыводящих путях:
- Контактный. Незащищенный половой контакт (вагинальный или анальный), миграция по коже от заднего прохода, катетеризация, цистоскопия.
- Геморрагический и лимфогенный. Попадание возбудителя по системе жидкостей организма (из крови или лимфы) в случае наличия в организме инфекционных очагов. Например, кариозные зубы, ангина, гайморит, воспаление легких (на фоне запущенной вирусной инфекции патогенный возбудитель может проникнуть в слизистую мочевого пузыря – развивается геморрагический цистит).
- Нисходящий. Перемещение возбудителя от почек через мочеточники, мочевой пузырь к уретре.
- Восходящий. Инфекционное воспаление распространяется снизу-вверх: от мочеиспускательного канала к почкам.
Новорожденные склонны к развитию ИМВП из-за возможных врожденных дефектов, недоразвитости или позднего формирования некоторых частей мочевой системы (уретральных клапанов, мочеточникового устья). Возникновение инфекционно-воспалительных заболеваний возможно при неправильном использовании подгузников.
Проявление симптоматики
Клинические проявления ИМВП могут проявиться уже на начальном этапе заболевания. Но также процесс инфекционного воспаления длительное время может протекать бессимптомно.
При инфекции мочевыводящих путей могут проявляться различные симптомы:
- болезненные ощущения в области малого таза, нижней части спины, боку;
- зуд в области мочеиспускательного канала;
- чувство жжения, боли, затруднения при мочеиспускании;
- учащение позывов к мочеиспусканию;
- нехарактерные жидкие выделения из мочевого пузыря (прозрачные, серозные, зеленовато-гнойные);
- гипертермия, озноб, лихорадка;
- изменение запаха, цвета мочи.
У детей, особенно младшего возраста, симптоматика ИМВП может быть еще более смазанная, чем у взрослых.
Дети до 1,5-2 лет не могут указать локализацию боли, они становятся более плаксивыми и беспокойными.
Родители могут заметить учащение мочеиспусканий, следы мочи необычного цвета на подгузнике, повышение температуры тела.
Методы диагностики
Предварительный диагноз ставится после анализа жалоб пациента терапевтом или урологом. Для подтверждения диагноза и составления комплекса лечебных мероприятий назначают:
- общий клинический анализ крови и мочи;
- биохимический анализ крови и мочи (такие показатели обмена веществ, как содержание мочевины, креатинина, некоторых ферментов характеризуют деятельность почек);
- бактериологический посев мочи или ПЦР-анализ (для установления природы возбудителя заболевания);
- инструментальные методы исследования (цистоскопию, биопсию, урографию, рентгеноконтрастные исследования, УЗИ почек и мочевого пузыря).
Своевременная и комплексная диагностика позволяет выявить заболевание на ранней стадии и предупредить распространение воспалительного процесса.
Способы терапии
задача лечебных мероприятий при инфекции мочевыводящих путей- подавление инфекционно-воспалительного процесса и ликвидация возбудителя. В терапии ИМВП используют препараты разных групп антибактериальных средств:
- Сульфаниламидные препараты. К этой группе относятся Этазол, Уросульфан, комбинированные лекарственные средства (Бисептол). Применение сульфаниламидов показывает высокую эффективность, они выводятся с мочой, показывая высокие клинические концентрации в мочевыделительной системе, и малотоксичны для почек.
- Нитрофурановые производные. Фуразолидон, Неграм, Невиграмон, Фурагин применяют внутрь, растворы Фурацилина используют для подмываний. Нитрофураны широко используются при лечении ИМВП, особенно, если установлена устойчивость микроорганизмов к другим антибактериальным препаратам. Они проявляют активность в отношении грамположительных и грамотрицательных бактерий, блокируя их клеточное дыхание. Однако при лечении хронических вялотекущих форм нитрофураны показывают более слабую эффективность.
- Антибиотики. Эта группа лекарственных средств является препаратом выбора при составлении лечебной программы врачом. С момента сдачи образцов на анализ до получения результатов, выявляющих возбудителя, может пройти 3-7 дней. Чтобы не терять время, врач назначает антибиотик широкого спектра действия. Чаще всего при лечении ИМВП применяют фторхинолоны. К препаратам этой группы относят Норфлоксацин (Номицин), Офлоксацин (Офлобак, Заноцин), Ципрофлоксацин. Кроме этого для лечения ИМВП назначают пенициллины (Аугментин), тетрацинкины (Доксициклин), цефалоспорины II, III поколений (Цефтриаксон, Цефиксим).
С целью предупреждения развития грибковой инфекции добавляют противомикозные средства (Флюконазол).
В составе лечебного комплекса назначают спазмолитические препараты (для восстановления мочеиспускательной функции), нестероидные противовоспалительные средства, комбинированные препараты растительного происхождения (Канефрон).
Широко применяют почечные травяные сборы, чаи, клюквенный сок. Дополнительно могут быть назначены сеансы физиотерапии.
Во время лечения обязательно соблюдение диеты с ограничением употребления кислых, пряных, соленых продуктов, спиртных и газированных напитков, кофе и шоколада. Эти продукты питания, меняя рН мочи, могут вызвать раздражение слизистой органов мочевыводящей системы.
Последствия недуга
Инфекции мочевыводящих путей, поражая слизистую, могут вызвать тяжелые последствия для всего организма. Болевые ощущения, частые позывы к мочеиспусканию сильно ухудшают качество жизни больного.
В случае неправильно подобранного лечения или невыполнения назначений врача, ИМВП возвращается снова, вызывая тяжелые рецидивы.
На фоне прогрессирующего пиелонефрита может развиться почечная недостаточность, деформация мочеточников (опущение почки), нарушение выведение мочи (рефлюкс). Перенесение ИМВП при вынашивании ребенка может вызвать самопроизвольное прерывание беременности на любом сроке.
Профилактические меры
Профилактические меры для предупреждения ИМВП состоят в коррекции образа жизни и выполнении некоторых правил:
- своевременное лечение инфекционных очагов в организме;
- соблюдение гигиенических норм;
- не допускать переохлаждение организма;
- вовремя опорожнять мочевой пузырь;
- использование презервативов во время полового акта.
Инфекции мочевыводящих путей не являются строгим показанием к госпитализации больного, амбулаторное лечение показывает высокую эффективность при своевременном обращении к врачу.
Но не выполняя медицинские назначения, игнорируя симптомы заболевания, можно вызвать распространение заболевания на соседние органы, спровоцировать переход ИМВП в хроническую форму.
Рекомендуем другие статьи по теме
Источник: https://UroHelp.guru/mochetochnik/infekcii-putej.html
Хроническая болезнь почек — Причины и факторы риска, Лечение
Хроническая болезнь почек развивается вследствие непрерывного и продолжительного повреждения почек. При хронической болезни почки прекращают выводить шлаки из крови так, как должны были бы. К сожалению, это довольно распространенное заболевание.
Что такое хроническая болезнь почек?
Хроническая болезнь почек развивается вследствие непрерывного и продолжительного повреждения почек. В норме почки выводят из крови шлаки, которые вместе с мочой впоследствии выводятся из организма.
Почки помогают контролировать кровяное давление и вырабатывать эритроциты. При хронической болезни почки прекращают выводить шлаки из крови так, как должны были бы.
К сожалению, это довольно распространенное заболевание.
Симптомы
У большинства людей на ранних стадиях хроническая болезнь почек не сопровождается симптомами. По мере прогрессирования таковые могут включать:
- усталость
- слабость
- потерю аппетита
- нарушения сна
- отсутствие ясного мышления
- отечность стоп и лодыжек.
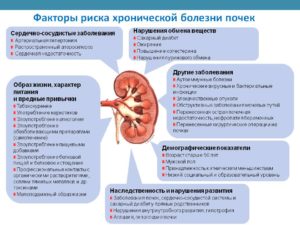
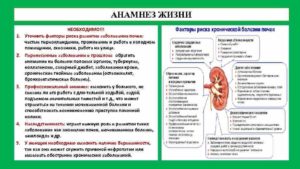
Причины и факторы риска
Наиболее распространенной причиной развития хронической болезни почек являются повышенное кровяное давление, диабет и сердечно-сосудистые заболевания. Инфекции и блокада мочеиспускательных каналов также могут обусловить это заболевание.
Предрасположенность к хронической болезни почек может передаваться генетически (из поколения в поколение). При диабете и повышенном кровяном давлении риск развития заболевания возрастает. Обязательно обсудите с врачом имеющиеся факторы риска. В целом крайне важно выявить хроническую болезнь почек на ранней стадии.
Диагностика
Врач изучит симптомы и проведет осмотр. При наличии подозрений на хроническую болезнь почек он может назначить следующие процедуры:
- Измерение кровяного давления: Проверка на предмет наличия повышенного кровяного давление.
- альбумина в моче: Измерение количества белка в моче.
- Сывороточный креатинин: Измерение количества шлаков в крови.
В данный момент специалисты не рекомендуют проходить специальные обследования взрослым людям при отсутствии симптомов. Тем не менее, если вы входите в группу риска, обязательно проконсультируйтесь с врачом.
Можно ли предотвратить развитие болезни?
Люди, входящие в группу риска, могут предпринять определенные меры для профилактики заболевания.
- При наличии повышенного кровяного давления его необходимо снизить. В этом могут помочь препараты под названием блокаторы рецепторов ангиотензина-II. Они также предотвращают нанесение дальнейшего ущерба почкам. Физические нагрузки и здоровый рацион питания помогают снизить кровяное давление.
- Поддерживайте нормальный уровень сахара в крови (при диабете). Зачастую для этого нужно принимать соответствующие препараты и вносить изменения в уровень активности и рацион питания.
- Откажитесь от курения, поскольку оно повреждает почки и повышает уровень кровяного давления. Кроме того, курение нарушает действие препаратов для снижения давления.
Лечение
Методика лечения хронической болезни почек зависит от причины ее развития. Кроме того, это заболевание может вызвать и другие нарушения в организме. Поговорите с врачом о том, как нужно справляться с этими осложнениями. Возможно, вам придется принимать препараты от:
- Повышенного уровня триглицеридов и холестерина. Триглицериды — это разновидность жиров. Как правило, при хронической болезни почек их уровень возрастает.
- Анемии. Анемия развивается в тех случаях, когда в крови критически падает содержание гемоглобина. Гемоглобин — это белок, переносящий кислород от легких к остальным частям тела. К основным симптомам анемии относятся слабость и утомляемость.
- Хрупкости костей. Хроническая болезнь почек может нарушить процесс использования организмом получаемых минералов, таких как кальций и фосфор. Это может привести к ослаблению костей.
Кроме того, при хронической болезни почек люди часто теряют аппетит, поэтому помощь диетолога необходима для составления рациона питания, который бы позволил сохранить необходимое количество сил. Обязательно обсудите с врачом вопрос питания. Возможно, он попросит вас употреблять меньше белков, так как они затрудняют работу почек.
Жизнь с заболеванием
К сожалению, даже при правильном лечении хроническая болезнь почек может со временем усугубиться, поэтому для проверки функции почек и своевременного выявления нарушений необходимы регулярные осмотры.
Если почки перестанут выполнять свою задачу, это называют почечной недостаточностью. Она может развиться при накоплении в организме шлаков и отравлении крови. Почечная недостаточность может вызывать рвоту, слабость, спутанность сознания и даже кому.
Это состояние лечится при помощи диализа, в рамках которого специальный аппарат фильтрует кровь, удаляя из нее шлаки.
Обычно диализ проводится в условиях больницы или клиники, но современные компактные устройства позволяют зафиксировать их на теле и пользоваться дома.
Вопросы, которые следует задать врачу
- Какова вероятная причина появления хронической болезни почек в моем случае?
- Нужно ли мне соблюдать особую диету?
- Нужно ли мне похудеть?
- Какой вариант лечения оптимален в моем случае?
- Потребуется ли мне процедура диализа?
Loading…
Источник: https://mojdoktor.pro/hronicheskaja-bolezn-pochek/
Заболевания почек и мочевыводящих путей: причины, симптомы, диагностика и лечение

Чтобы ответить на вопрос, как вылечить заболевания почек и какие меры предпринять для их предупреждения, нужно подробнее в них разобраться. В данной статье рассмотрены основные симптомы и причины возникновения почечных заболеваний.
Как понять, что болят именно почки
Многие привыкли считать, что боли в спине свидетельствуют о наличии почечных заболеваний. Однако это не так. Прежде чем разбираться в причинах появления почечных заболеваний, необходимо понять, действительно ли болевой синдром обусловлен почечной патологией. Симптомы, проявляющиеся при заболеваниях почек:
- Озноб. На начальной стадии развития больной ощущает озноб, общий дискомфорт и усталость, отчего на данном этапе ее легко перепутать с простудой. При игнорировании симптомов у человека повышается температура.
- Боли в спине. Если обычно заболевания позвоночника дают о себе знать после физической нагрузки, то боль в почках проявляется в состоянии покоя, особенно в ночное время суток. К тому же, центр боли сконцентрирован не в самой пояснице, а смещен чуть выше или ниже к тазобедренным суставам.
- Повышение артериального давления. С развитием почечных заболеваний жидкости становится больше, чем требуется кровеносной системе.
- Нарушение мочеиспускания. Почечные болезни сопровождаются изменениями в мочеиспускании: появляются частые позывы в туалет, в некоторых ситуациях доходит до недержания мочи. При развитии определенных болезней может наблюдаться очень редкое мочеиспускание. Выделения мутнеют и приобретают резкий запах, могут содержать примеси (иногда присутствует кровь).
- Отеки. Нарушение работы почек всегда сопровождается отеками, которые локализуются в верхней части туловища, на лице, веках и вокруг глаз. Спутниками отеков являются непреодолимая жажда и сухость во рту.
При наличии описанных выше симптомов не стоит заниматься самолечением, сразу же нужно обратиться к специалистам, которые установят точный диагноз и выберут подходящий метод лечения.
По каким причинам развиваются заболевания почек
Болезни почек и мочевыделительной системы составляют обширную группу патологий и развиваются в результате воздействия различных факторов.
- Переохлаждение почек способствует развитию воспалительного процесса. В зависимости от степени переохлаждения происходит локализация той или иной патологии.
- Алкоголь оказывает негативное влияние на почки. С их помощью выводится спиртное из организма. При регулярном употреблении алкогольных напитков почки работают на износ и утрачивают выделительную и фильтрационную функции. Алкоголизм провоцирует такие почечные патологии, как пиелонефрит, почечная дистрофия и почечная недостаточность.
- Инфекции и болезнетворные организмы зачастую становятся виновниками развития ряда заболеваний почек и мочевыводящих путей.
- Запоры могут вызвать заболевания почек. Дело в том, что при долгом пребывании каловых масс в кишечнике человека происходит гниение. Этот процесс сопровождается выделением токсических веществ, которые затем впитаются в кровь и снова попадут в почки (возможно, занесут инфекцию).
- Резкие перепады температур. В жаркую погоду происходит усиленное потоотделение, нарушается водно-солевой баланс и кровь сгущается. В результате процесс фильтрации крови осложняется. При низких температурах происходит изменение кровотока, что затрудняет функционирование выделительной системы.
- Частые стрессы и хроническая усталость заметно снижают наш иммунитет и ослабляют силы организма.
- Антибиотики. Существует целая группа антибиотиков, нарушающих работу выделительной и всасывающей функции почек. Если человек, принимающий антибиотики, обладает здоровыми почками, то риск негативных последствий не велик, но если почки пациента работают «с перебоями», то необходима помощь специалиста.
К кому обратиться и как диагностировать заболевание
Первичная диагностика болезней почек и мочевыводящих путей заключается в осмотре врача и опросе пациента о его самочувствии. Диагностическое обследование почек позволит выявить заболевание на ранней стадии развития. На сегодняшний день существует несколько видов обследования, способных предоставить точные результаты в кротчайшие сроки:
- Пальпация и перкуссия. Оба метода являются частью физикального обследования. При пальпации врач прощупывает почки (в норме они не должны прощупываться), при перкуссии выявляется болевой синдром при простукивании (в норме болей быть не должно).
- Анализ мочи и крови. Лабораторная диагностика почечных заболеваний включает в себя анализ крови,который устанавливает наличие в кровикреатинина, мочевины и мочевой кислоты (в норме почки полностью выводят данные вещества из организма). Анализ мочи выявляет наличие примесей.
- УЗИ почек позволяет диагностировать изменения размера органа, выявить наличие кист и опухолей.
- Рентгенологическое исследование, как и ультразвуковое исследование, помогает оценить состояние почек и выявить наличие патологий и новообразований. Есть два вида исследований: с применением контрастного вещества, которое вводится в вену и спустя некоторое время «просвечивает» анатомическое строение почек на снимке, и без введения веществ.
Лечение заболеваний почек и мочевыводящих путей
Методы лечения заболевания зависят от его формы и степени развития. Отметим, что грамотное лечение патологий мочевыводящих путей должен назначать только врач-специалист, основываясь на различных методах исследования.
Заболевания, причиной которых является инфекция, лечат при помощи антибиотиков. Выбор определенного лекарства зависит от заболевания.
Цистит, уретрит и пиелонефрит лечат с применением мочегонных средств, которые помогают организму выводить болезнетворные бактерии. При незначительных воспалительных процессах назначаются лекарственные средства, снимающие спазмы.
Как уже было отмечено выше, заболевания почек сопровождаются повышением температуры. В данном случае на помощь придут жаропонижающие препараты.
Для повышения иммунитета применяются иммуномодуляторы. Они оказывают организму помощь в борьбе с недугом.
При лечении заболеваний мочевыделительной системы необходимо соблюдать диету, ограничивающую потребление соли и кофеина, так как они обезвоживают организм.
Применение народных методов
На сегодняшний день медикаментозные способы лечения проводятся в комплексе с фитотерапией. Большинство симптомов, характерных для патологий мочевыделительной системы, лечатся народными средствами.
Фитотерапия незаменима как в лечении хронических форм, так и на ранней стадии развития заболеваний. Растительные средства уменьшают вероятность рецидива.
Прием растительных отваров поможет укрепить организм после приема антибиотиков, защитит кишечник от их негативного воздействия.
- Липа. Мочегонными свойствами обладают листья, цветы и соцветия этого дерева.
- Чабрец. Это растение обладает не только мочегонным и иммуностимулирующим действием, но и отлично успокаивает и обезболивает.
- Шалфей. Настой из листьев шалфея рекомендуют при заболеваниях желчного пузыря, печени и почек. Он обладает мочегонным, кровоостанавливающим, противовоспалительным и дезинфицирующим свойствами.
- Пустырник. Это растение входит в состав большинства мочегонных отваров. Также применяется в качестве спазмолитика и антисептика.
- Березовый сок не только оказывает мочегонное действие, но и стимулирует обмен веществ, помогает при разных болезнях печени и воспалениях.
- Семена льна также производят сильный мочегонный эффект, поэтому их нужно принимать в сочетании с большим количеством жидкости. Рекомендуется принимать по одной чайной ложке с утра.
Прием отваров и настоев противопоказан при отеках и состояниях, когда нужно ограничить потребление жидкости. Прием некачественных растений может привести к химическому отравлению, поэтому важно обращать внимание на то, где и как были собраны травы.
Профилактика патологий мочевыделительной системы
Патологий можно избежать, если вовремя начать заниматься профилактикой, которая включает в себя ряд мероприятий:
- Отказ от пагубных привычек, которые заставляют работать фильтрующие органы на износ.
- Регулярная физическая активность минимизирует риск образования застоев крови в организме.
- Повышение иммунитета.
- Правильное питание. Рацион питания должен быть сбалансирован. Не стоит налегать на соленую и жирную пищу.
- Соблюдение личной и интимной гигиены.
- Соблюдение питьевого режима. Из напитков предпочтение лучше всего отдавать воде, зеленому чаю, отварам на основе трав или компотам.
- Избегать необоснованного приема лекарственных препаратов
Почечные заболевания могут возникнуть у каждого из нас. Бережное отношение к организму и выполнение всех рекомендаций специалиста помогут справиться с болезнью и предотвратить ее переход в хроническую стадию.
Важно помнить, что от работы мочевыделительной системы зависит здоровье всего организма. Профилактика почечных заболеваний поможет почкам лучше работать и продлить их здоровье.
Источник: https://www.infox.ru/guide/medicine/196684-zabolevania-pocek-i-mocevyvodasih-putej-priciny-simptomy-diagnostika-i-lecenie