Бурлит в почках что это
Содержание
Бурление в почках что это
Слово «бурление» не является медицинским термином, поэтому трактовать непосредственно его нельзя. Важно понимать, что подразумевается под этим понятием.
В первую очередь, это может быть метеоризм ‒ повышенное газообразование в кишечнике. Кроме того, таким ощущением может сопровождаться просто активная работа желудочно-кишечного тракта, акт переваривания.
Так или иначе, появлению подобных ощущений могут способствовать как физиологические, так и патологические причины.
Таблица. Физиологические причины.
| Голод | Всем знакомо «урчание» в животе, возникающее при сильном чувстве голода. Генез этого явления связан со сложными нейрогуморальными механизмами, в которых задействованы рецепторов стенки желудка и высшие нервные центры. Часто бурление сопровождается неприятными ощущениями «под ложечкой», т. е. за нижней частью грудины. Длительный голод может вызывать слабость, головную боль, а также раздражительность и агрессию. | «Лечение» максимально простое ‒ поесть. Если полноценный прием пищи невозможен, можно сделать перекус, попить воды или постараться отвлечься. Ни в коем случае нельзя жевать жевательную резинку, чтобы не спровоцировать выделение соляной кислоты в желудке, что в итоге может привести к гастриту или язве. |
| Переедание | Не только голод, но и переедание вызывает чувство бурления. В этом случае ощущения связаны с переполнением желудочно-кишечного тракта пищей: органы попросту пытаются справиться с поступившим объемом. Часто сопровождается ощущением переполнения, иногда болью в животе. | Если переедание уже произошло, следует принять ферментный препарат (Мезим, Панкреатин, Креон) и энтеросорбент (активированный уголь, Смекта). Не допускать интенсивной физической нагрузки, отдохнуть. |
| Пища | Хорошо известно, что некоторые виды пищи совершенно не сочетаются друг с другом и вызывают диарею и повышенное газообразование. К таким сочетаниям относятся, например, рыба и кисломолочные продукты. Кроме того, испорченная пища может вызывать бурление, не спровоцировав отравление. Зачастую эти ощущения сопровождаются болезненностью в животе, диареей, флатуленцией. Может длиться от нескольких часов до 2-3 дней, даже после акта дефекации. | Энтеросорбенты, ферменты, большое количество воды. |
| Брожение | Некоторые продукты вызывают активные бродильные процессы в кишечнике, что сопровождается повышенным газообразованием, чувством бурления. Это капуста, черный хлеб, кисломолочные продукты, алкогольные и газированные напитки, фаст-фуд, сладости. | Избегать употребления газопродуктантов. |
| Возраст | У пожилых людей может бурлить в животе из-за склонности к запорам, повышенного газообразования вследствие слабости пищеварительных процессов и истощения ферментативных систем. Часто такие ощущения имеют нейрогенную природу. Аналогично и у детей ‒ пищеварительная и ферментная системы сформированы не до конца, что вызывает некоторые трудности с пищеварением. | Регулярное полноценное питание, ветрогонные средства. |
| Беременность | Из-за того, что беременная матка давит на все органы брюшной полости, процессы в них могут происходить, несколько искажаясь. Так, в кишках скапливается газ, часто развиваются запоры, появляются трудности с моторикой кишечника, из-за чего появляется бурление. | Чаще всего рекомендуют обходиться только полноценным, правильно подобранным рационом, однако могут быть назначены растительные слабительные, ветрогонные средства, ферменты. |
К сожалению, бурление в животе может быть симптомом патологических состояний.
Нарушение моторики
Зачастую бурление в животе является симптомом той или иной патологии. И одна из основных причин ‒ нарушение моторики кишечника.
Так, при повышенной активности сократительных процессов может развиваться метеоризм. Газа образуется очень много, он постоянно циркулирует в кишечнике, выделяется.
Такая ситуация может сопровождаться флатуленцией, вздутием живота, болезненными ощущениями спастического характера по всему животу.
Обычно для такого состояния характерна диарея в большей степени, чем запоры, хотя могут развиться оба варианта нарушения стула. Всасывание в кишечнике нарушено, что и провоцирует жидкий стул. Гиперкинез кишечника иногда сопровождается незначительным похуданием, недостаточностью некоторых микро- и макроэлементов.
При пониженной моторике, напротив, развиваются запоры.
Пищевой комок плохо, долго проходит по петлям кишок, что вызывает процессы брожения и гниения, которые, в свою очередь, провоцируют газообразование и бурление.
В таких случаях бурлит долго, на протяжении нескольких недель и дольше. Могут развиваться каловые камни, иногда из-за них формируется состояние кишечной непроходимости, которое требует хирургической коррекции.
Патология сопровождается тяжестью в животе, иногда болевыми ощущениями тянущего, давящего характера, зачастую довольно интенсивными. Может сопровождать тошнота, отрыжка. Появляется кровь в кале, т. к. каловые массы сухие, жесткие, иногда с острыми краями, что травмирует кишку. В случае развития непроходимости появляется острая боль, рвота каловыми массами, тошнота.
Заболевания пищеварительных желез
Основная причина, по которой может бурлить в животе ‒ это панкреатит. В связи с тем, что пищеварительные ферменты, такие как липаза, протеаза и амилаза, вырабатываются в недостаточном количестве, пища не может полноценно расщепляться. В результате опять же развиваются бродильные процессы, провоцирующие газообразование.
Сопровождается такое состояние болями в левой подреберной части живота, которые распространяются в правое подреберье и даже на спину ‒ иногда такую боль путают с почечной.
После употребления жирной, жареной, копченой пищи развивается тяжесть в желудке, изжога, отрыжка, может быть тошнота и рвота в период максимальной интенсивности болей, которая, однако же, эти боли не снимает.
Дефекация обычно тоже не в норме: развивается жидкий или дегтеобразный жирный стул. Он может быть обесцвеченным или светлым, в виде кашицы.Еще одна причина ‒ поражения печени, особенно не воспалительные, а деструктивные, например, жировой гепатоз. В этом случае страдает желчегонная функция печени, пища не переваривается в полной мере. Часто состояние сопровождается тяжестью в правом подреберье, увеличением печени, тянущими неинтенсивными болями, тошнотой.
Воспалительные заболевания кишечника
В эту группу принято относить неспецифический язвенный колит и болезнь Крона. Это серьезные патологии, связанные с нарушениями слизистой кишки, причина развития которых не выяснена до конца. В отношении такого заболевания при описании слизистой кишечника используют термин «булыжная мостовая». В связи с этим можно себе представить, в каком состоянии находится слизистый слой органа.
Бурление в животе может быть как при болезни Крона, так и при язвенном колите.
Неприятные ощущения в верхней половине живота свидетельствуют скорее о болезни Крона, хотя изменения состояния слизистой могут быть на любом участке кишки.
Для колита характерны боли и ощущение бурления в нижней половине живота, около пупка. Для таких больных даже флатуленция часто болезненна и вызывает дискомфорт, а не облегчение состояния.
Синдром раздраженного кишечника
Синдром раздраженной кишки ‒ это функциональное заболевание. Такой диагноз может быть поставлен только в том случае, когда вся органическая патология исключена всеми возможными методами исследования. Для синдрома раздраженного кишечника характерны два типа клинической картины: с преобладанием запоров и с преобладанием диареи.
Примечательно, что неприятные ощущения в животе в виде бурления бывают как при первом, так и при втором варианте, хотя для при жидком стуле развиваются часто. Больные жалуются на болезненное вздутие, метеоризм, боли перед дефекацией. Сам акт дефекации обычно облегчает состояние человека, хотя может быть болезненным.
Стоит отметить, что синдром раздраженной кишки имеет психогенную природу. Им страдают:
- особо эмоциональные люди;
- те, кто регулярно подвергается серьезному стрессу;
- люди с психопатологией;
- люди с лабильной психикой;
- трудоголики;
- подвергающиеся любым видам насильственных действий, давлению со стороны;
- ипохондрики.
Чтобы справиться с такой ситуацией, часто нужна консультация психиатра. Он может выписать успокоительные или, наоборот, антидепрессанты, которые помогут справиться с эмоциями, а значит, и с синдромом раздраженной кишки.
Источник: https://fleynaro.ru/burlenie-pochkakh/
Блок почки: Характеристики, Причины, Симптомы, Диагностика, Лечение
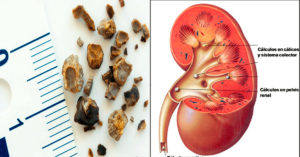
В медицинской практике нередко встречается состояние, при котором возникает так называемый блок почки. Данное явление возникает по причине острого нарушения оттока жидкости из парного органа в результате закупорки мочевыводящих путей. Блокированная почка перестает выполнять свои функции, за короткий промежуток времени наполняется отфильтрованной жидкостью и увеличивается в размере.
Вероятной причиной развития блока почки, является гидронефроз. Это тяжелое состояние вызвано скоплением жидкости в чашечно-лоханочном аппарате почки. Опасность данного заболевания заключается в том, что при несвоевременном восстановлении оттока мочи, парный орган переполняется жидкостью, в результате чего может произойти разрыв почки.
Характеристики
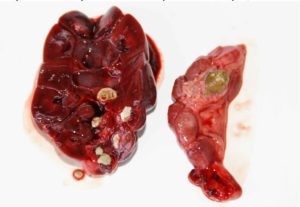
Говоря о том, что это блок почки, и какими структурно-функциональными изменениями сопровождается данное заболевание, можно сказать, что при возникновении данной патологии, внутри парного органа создается повышенное давление жидкости, нарушается кровоснабжение органа, и формируются атрофические изменения в паренхиме. При развитии почечного блока, ткань парного органа истончается, происходит расширение границ лоханки и чашечек, а сама почка смещается книзу и перестает функционировать.
Рис — гидронефроз почки и здоровая почка
Накопление жидкости внутри почки (гидронефроз) не является самостоятельным заболеванием, так как эта механическая проблема возникает по причине закупорки мочевыводящих путей.
Нарушение естественного процесса выведения мочи из организма, является тяжелым состоянием, которое приводит к развитию аутоинтоксикации, локальной воспалительной реакции, а также к возникновению других серьезных осложнений, вплоть до летального исхода.
Причины
В урологической практике выделяют множественные врожденные и приобретенные факторы, которые влекут за собой развитие гидронефроза и блока почки.
Приобретенный гидронефроз
Приобретенная форма почечного гидронефроза возникает под воздействием таких негативных факторов:
- Доброкачественные и злокачественные опухоли предстательной железы у мужчин.
- Мочекаменная болезнь, с последующим перекрытием просвета мочеточника конкрементом.
- Инфекционно-воспалительные заболевания органов мочевыделительной системы, приводящие к образованию соединительнотканных стриктур в области мочевыводящих путей.
- Ранее перенесенные травмы почек и органов мочевыделения.
- Доброкачественные и злокачественные новообразования в области почек, мочеточников, мочевого пузыря или уретры.
- Очаги метастазирования в области забрюшинных лимфоузлов при онкологических заболеваниях.
- Различные новообразования в области шейки матки у женщин.
- Повреждения спинного мозга.
- Наличие инородных тел в мочевыводящих путях.
Наряду с приобретенными факторами развития гидронефроза и блока почки, существуют факторы, приводящие к развитию врожденного гидронефроза. К таким факторам относят:
- Ретрокавальная локализация мочеточника.
- Механическое сдавливание мочеточника.
- Врождённые аномалии артерии, которая кровоснабжает парный орган.
- Дискинезия мочевыводящих путей.
- Закупорка просвета мочевыводящих путей единичными или множественными конкрементами при мочекаменной болезни.
- Уретероцеле.
Важно! Распространенной причиной возникновения гидронефроза и почечного блока, является наличие так называемого добавочного сосуда, отходящего к нижнему почечному полюсу, и сдавливающего сегмент мочеточника, расположенного около почечной лоханки.
При наличии добавочного сосуда, наблюдается сдавливание мочеточниково-лоханочного сегмента, с последующим образованием соединительнотканного рубца, нарушающего процесс естественного отхождения жидкости из парного органа.
Менее распространёнными факторами развития блока, являются патологии клапанов мочевыделительных путей, а также дивертикулы в области мочеточника.
Симптомы
Симптомы блока почки будут напрямую зависеть от причины возникновения патологии, а также от формы заболевания. При острой закупорке мочевыводящих путей, клиническая симптоматика нарастает за короткий промежуток времени, приводя к тяжелым осложнением в течение нескольких часов с момента обтурации мочевыводящих путей. К основным симптомам острого блока почки, можно отнести:
- Тошнота и рвота.
- Острый болевой синдром (почечная колика).
- Лихорадочное состояние.
- Частые болезненные позывы к опорожнению мочевого пузыря, которые сопровождаются выделением минимальных порций урины или ее полным отсутствием.
- Повышенное газообразование в кишечнике (метеоризм).
- Боль в поясничной области слева или справа, а также опоясывающий болевой синдром, который может иррадиировать в левую или правую подвздошную область, а также в промежность.
- Появление клинических симптомов инфекционно воспалительного поражения органов мочевыделительной системы, что характерно для присоединения вторичной инфекции на фоне застоя мочи.
Если заболевание развивается постепенно, интенсивность клинических проявлений может нарастать в течение нескольких недель или нескольких месяцев.
Выраженность болевого синдрома и характер расстройств мочеиспускания будет зависеть от степени увеличения объёма блокированной почки, и от уровня растяжения капсулы.
Пациенты с вялотекущим нарастающим блоком почки могут предъявлять жалобы на тянущую боль в пояснице, учащенные позывы к мочеиспусканию, общее недомогание и повышение температуры тела до субфебрильных показателей.
Диагностика
Кроме симптомов и лечения блока почки, необходимо ознакомиться с основными вариантами лабораторно-инструментальной диагностики этого тяжелого состояния. Для выявления блока почки на фоне гидронефроза, используются такие диагностические мероприятия:
- Ультразвуковая методика исследования почек, позволяющая определить размер органа, измерить толщину паренхимы, а также идентифицировать расширение чашечно-лоханочного аппарата. Кроме того, УЗИ метод способен распознавать наличие почечных конкрементов, определять точное место их локализации и размер.
- Общеклиническое исследование крови и мочи. Общий анализ крови не является основным методом диагностики почечного блока, но благодаря данному исследованию, удаётся выявить специфические маркеры воспаления. При общем исследовании мочи могут быть выявлены фрагменты крови, лейкоцитурия, фрагменты белка.
- Лабораторный анализ крови на уровень креатинина. Повышение данного маркера свидетельствует о развитие структурных повреждений в области почек. Чем выше уровень креатинина, тем больший процент почечной паренхимы вовлечен в патологический процесс.
- Методика пиелографии, позволяющая выявить место локализации почечного конкремента (при его наличии).
- Магнитно-резонансная или компьютерная томография почек.
Лечение
Гидронефроз и блок почки, является тяжелым состоянием, которое требует незамедлительного врачебного вмешательства. Основной целью лечения, является нормализация процесса естественного выведения мочи, с последующим восстановлением структурно-функционального состояния парного органа.
С целью восстановления проходимости мочевыводящих путей, пациентам устанавливается урологический катетер, который может быть введен в полость мочевого пузыря или непосредственно в почку (нефростома).
Рис — Установка нефростомы
Если причиной развития блока послужила обтурация мочеточника камнем, то пациенту назначается оперативное вмешательство с целью удаления конкремента.
Операция также является неизбежной при наличии структурных аномалий мочевыводящих путей, которые затрудняют естественный отток мочи.
В ходе оперативного вмешательства осуществляется удаление стриктур, спаек, локальных очагов разрастания соединительной ткани, исправление дефектов мочеточника и нормализация оттока урины.
Наряду с хирургическими методиками, пациентам назначается симптоматическая терапия, включающая приём анальгезирующих, противовоспалительных из спазмолитических средств.
В случае присоединения вторичной бактериальной инфекции, каждому пациенту назначается курс антибактериальной терапии. С лечебной целью могут быть назначены цефалоспарины, антибиотики пенициллинового ряда, фторхинолоны или макролиды.
При развитии необратимых процессов в области парного органа, пациентам может потребоваться трансплантация почки.
Автор
Ганшина Илона Валериевна
Источник: https://uran.help/diseases/blok-pochki.html
Если пульсирует почка: причины и чем это опасно
Любой дискомфорт или боль являются сигналом. Пульсирующие ощущения в области почек – своеобразная подсказка: что-то не так, нужно обратиться к врачу, искать причину.
Чем это опасно?
Если пульсирующие ощущения не сопровождаются болевыми симптомами, можно пустить процесс на самотек и пропустить начало серьезного заболевания. Так, онкологические болезни в начальной стадии протекают бессимптомно, а когда течение процесса подходит к третьей или четвертой стадии и к стертой симптоматике присоединяется боль, бывает уже поздно.
Опасность инфекционных заболеваний почек таится в молниеносных формах течения, когда счет идет на часы. В этом случае также крайне важно не пропустить начало процесса.
Что делать?
Конечно, не заниматься самолечением! Лечение назначается врачом после углубленного и всестороннего обследования. Своевременное обращение в клинику станет залогом, что болезнь не будет запущена и не приведет к тяжелым последствиям.
Необходимо помнить, что профилактические мероприятия способны снизить вероятность возникновения патологических процессов в почках.
Прежде всего, нужно проводить мероприятия, направленные на укрепление иммунитета. Хороший результат дают иммуностимуляторы.
Важно сбалансированное питание. Необходимо ограничивать соль в рационе. Её количество не должно превышать 3 г в сутки. Углеводов в рационе должно быть в четыре раза больше, чем белков и жиров. Необходимо соблюдать питьевой режим. Большое количество потребляемой жидкости способствует вымыванию патогенных микроорганизмов из почек.При малоподвижном образе жизни происходят застойные процессы в области таза, что приводит к ухудшению кровоснабжения почек. Подвижный образ жизни: пешие прогулки, занятия танцами, фитнес, улучшают их состояние.
Не следует допускать переохлаждения организма, одежду следует выбирать по сезону. Гипотермия снижает защитную реакцию организма и зачастую бывает спусковым крючком для атаки мочевыводящей системы микроорганизмами.
Загрузка…
Источник: https://KardioBit.ru/pochki/esli-pulsiruet-pochka-prichiny-i-chem-eto-opasno
Нефростомия почки
Если возникает нарушение оттока мочи, применяется нефростома в почке. Искусственным образом создается ход для исправного выведения мочи.
По статистике основная причина манипуляция, наличие крупных конкрементов, которые закупоривают канал, как следствие урина скапливается в чашечно-лоханочной структуре.
Операция сложная проводится исключительно в специализированных клиниках под общим наркозом.
Что такое нефростома?
Процедура, при которой идет установка дренажа для восстановления оттока урины в случае невозможного мочеиспускания естественным путем называется нефростома.
При перекрывании мочеточника, моча скапливается в ЧЛС почки, далее происходит растягивание и истончение тканей, затем полное разрушение органа.
Показания для установки дренажа в почку должны быть весомыми — далеко не всем пациентам разрешено вмешательство подобного рода.
Показания для проведения операции
Катетеризация почки проводится при следующих показаниях:
- при камнях, которые нуждаются в дроблении;
- опухоль в парном органе либо другой части мочевыделительной системы;
- прикрепление стентов;
- подготовительный этап к дальнейшим хирургическим вмешательствам;
- вынужденное спецобследование;
- необходимость восстановления мочеточника;
- почечный гидронефроз.
К особой группе относятся дети разных возрастов и беременные. В практике были случаи, когда переходник внедрялся в почку грудничку. При беременности потребность возникает при тяжелой форме мочекаменной болезни, когда есть прямой риск жизни плода и матери. Такие пациенты находятся весь период в условиях стационара до момента удаления нефростомы.
Поэтапная подготовка
Перед процедурой больной сдает стандартный анализ мочи.
Предварительно пациент с больной почкой, требующей установки нефростомы, сдает стандартный набор анализов и проходит осмотр профильных специалистов.
Потребуются результаты исследования на общие показатели крови и урины, свертываемости, определения уровня глюкозы и бактериологический посев. Больной обязательно консультируется с анестезиологом и проведение тест-реакции, при которой изучается индивидуальная переносимость препаратов.
К аппаратным исследованиям относят УЗИ, урографию. Медикаментозная подготовка не требуется, она будет актуальна, если выявлены инфекционные либо бактериальные поражения. Все это необходимо для изучения функциональных особенностей выделительной системы и скорости накопления ее в ЧЛС.
За 14 часов перед операцией следует отказаться от молочного и жирного, за 3—4 часа не разрешена и вода.
Классическая процедура
Дренаж выполняет как постоянную, так и временную функцию. После выполнения своей задачи, нефростома вынимается. Открытое вмешательство проводится через полосной надрез до капсулы органа, где катетер внедряется напрямую в почку. Такой способ вмешательства используется редко, так как большой риск занесения инфекции, а также период реабилитации займет значительно больше времени.
Малоинвазивный метод вмешательства
Чрескожная пункционная нефростомия осуществляется через отверстие, проделанное в поясничном отделе. Оно проходит через кожу и мышечную ткань, затем ставят дренаж в почку. Манипуляция осуществляется под контролем УЗИ, картинка выводится на монитор и с помощью этого хирург регулирует движения. Вся процедура по времени занимает не более получаса.
Перкутанная чрескожная нефростомия имеет ряд преимуществ, спустя день пациент, свободно передвигается и период восстановления сокращается в несколько раз. Послеоперационные осложнения сводятся к минимуму из-за того, что возможно, на незначительное время задержать дыхание и установить катетер без повреждений.
Нефростомический канал фиксируют несколькими способами:
- с помощью лоханочной петли;
- раздувающим баллоном;
- к коже (используется чаще всего).
Послеоперационный период, как проходит восстановление?
Важно своевременно опорожнять и промывать резервуар для мочи, чтобы содержимое опят не попало в почку.
Если удаление нефростомы производилось пункцией, то после манипуляции на следующий день пациент отправляется домой.
Больной должен тщательно следить трубка не выпала, если избежать этого не удалось, то ее следует вставить обратно в течение суток. Процедуру делает исключительно доктор. За раной нужно следить и регулярно промывать, чтобы избежать воспалительного процесса.
Трубка также моется так как остатки урины могут спровоцировать занесение болезнетворных бактерий в орган. Очень важно регулярно промывать резервуар для сбора мочи, если он переполнится, то произойдет обратный отток мочи к органу.Удобно ставить сразу 2 трубки: через одну вводится физраствор, а через другую вытекает раствор с остатками песка, камней и прочего. Многие люди благополучно живут с дренажем на протяжении долгих лет, основным условием является своевременная замена нефростомы.
Важно соблюдать лечебное питание, которое не будет перегружать организм и почку в частности.
Возможные осложнения после нефростомы почки
Проблемы могут возникнуть как в период проведения операции, так и после нее. Во время оперирования, есть риск задеть артерию, которая расположена возле почки, откроется кровотечение с затеканием в забрюшную клетчатку. Чтобы ликвидировать последствия, а именно гематому, проводится полосное вмешательство.
В период реабилитации в виде осложнения может развиться острый пиелонефрит, течение болезни будет гораздо агрессивней. Инфекция невосприимчива ко многим антибиотикам, повышается температура, симптоматика ярко выражена. При появлении даже незначительных симптомов следует обратиться за помощью.
Уход за нефростомой должен проводиться должным образом, развитие инфекции нередко происходит по халатности пациента.
Как осуществлять уход в домашних условиях?
Стома обрабатывается Хлоргексидином.
После операции пациент будет ухаживать за раной самостоятельно. Противопоказаны различные физические нагрузки, чтобы не допустить выпадение нефростомы.
Нередко трубка устанавливается на всю жизнь, но из-за скопления солей, проходимость нарушается, поэтому через определенное время производится замена. Важна помощь близких, чтобы удалить выведенную мочу, сменить повязку и промыть рану нужна.
Уход за стомой в домашних условиях включает:
- Промывание физраствором. В аптеках продаются специальные наборы со съемными трубками, необходимыми для выполнения процедуры.
- Промывание нефростомы антисептическими средствами, например «Фурацилин», «Хлоргексидин». Выполняется наложение стерильной повязки, которая меняется раз 3 суток.
- Своевременная опорожняется и заменяется мочеприемник, катетеры.
- Поддержание раны в сухости после гигиенических процедур.
- Промывание почек при гидронефрозе. Для этого вводится 2 стомы: для промывания и для выведения песка.
- Обеспечение безопасности при проведении различных манипуляций, например, химиотерапии.
- Регулярно проводится анализ выводимой мочи.
Основные противопоказания
Внедрение катетера показано далеко не всем, существует перечень противопоказаний. введение нефростомы невозможно у людей с постоянными перепадами артериального давления. Пациентам с проблемами сердечно-сосудистой системы не разрешена процедура.
А также длительный прием антикоагулянтов препятствует дренажированию, после медикаментозной терапии делается пауза, а после восстановления параметров возможна установка дренажа.
При плохой свертываемости крови также требуется изначальное регулирование показателей, а потом решается вопрос о постановки нефростомы.
Источник: http://ProUrinu.ru/zabolevaniya/vazhnoe/nefrostoma-pochki.html
Микролит левой почки что это такое
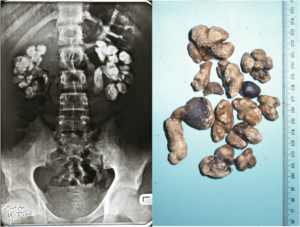
Мочекаменная болезнь может существовать в разных формах. Одной из них является микролитиаз – состояние, которое обязательно нужно лечить во избежание перехода на более серьезные стадии.
Микролиты в почках — что это такое?
У здорового человека регулярно происходит выпадение солей в мочу: если не опорожнять мочевой пузырь вовремя (например, ночью), этот процесс имеет место в организме. Когда количество таких солей минимальное, состояние не считается патологией, но при увеличении объема осадка ставится диагноз – микролитиаз.
Микролиты – конгломерат выпавших в осадок солей, которые присутствуют в моче в большом количестве. Чаще всего они появляются в правой почке, но могут присутствовать и в левой, и в обеих почках сразу.
Эти мелкие камешки способны застаиваться в самих почках, а могут перемещаться в мочеточники и мочевой пузырь.
Заболевание считается начальной формой мочекаменной болезни и имеет код N-20 «Камни почки и мочеточника» по МКБ-10.
Микролитиаз в большинстве случаев появляется у людей старше 30-40 лет, но вполне способен развиваться даже у новорожденных. В зависимости от возраста камни в почках могут меняться по составу – у пожилых людей чаще диагностируются ураты – соли мочевой кислоты.
Кроме уратов у человека могут присутствовать такие микролиты:
Изначально у больного регистрируется мочекислый диатез, или песок в почках, который по мере течения времени начинает кристаллизоваться – образуются микролиты.
Беспокойства на ранней стадии и вне обострения микролитиаз не вызывает, но со временем без лечения конкременты становятся крупнее, развивается нефролитиаз. Вообще, патология прогрессирует длительный период времени, поэтому при регулярных профилактических обследованиях будет выявлена на начальном этапе.
На видео о том, что такое микролиты в почках:
Медикаментозное
Обычно микролитиаз хорошо поддается консервативной терапии, но чем лечить назначает врач. Как правило лечение медикаментами начинают с приема миотропных спазмолитиков вкупе с мочегонными средствами.
Первые расслабляют мускулатуру почек, вторые вымывают микролиты из лоханок.
Параллельно при наличии мелких камней назначают растительные препараты, улучшающие отток мочи и обладающие противовоспалительным и антибактериальным действием за счет присутствия терпенов:
- Цистон;
- Цистенал;
- Канефрон;
- Пролит;
- Энатин;
- Роватинекс;
- Нефролит.
При почечной колике больному дают принять Баралгин, либо вводят этот препарат или Ревалгин, Но-шпу внутримышечно (внутривенно).
В стационаре проводят курсовое лечение спазмолитиками, препаратами для улучшения почечного кровотока, мочегонными средствами, при необходимости – антибиотиками.
В детском возрасте обязательно назначаются витамины А, Е, а острая боль может быть снята при помощи нестероидных противовоспалительных препаратов.
Народные средства
У детей не рекомендуется выводить камни без назначения врача с применением домашних методик.
При склонности к образованию микролитов можно использовать профилактические методы:
- По столовой ложки плодов и листьев земляники лесной поварить в 400 мл воды на водяной бане в течение 10 минут. Процедить после остывания, пить по 100 мл трижды в день курсом в 14 дней.
- Потолочь столовую ложку клюквы с сахаром по вкусу, залить теплой кипяченой водой. Настоять 15 минут, пить в день по стакану такого морса месяц.
- Смешать сок редьки с медом (1:1), пить по чайной ложке дважды в день после еды 2 недели.
Взрослым народная медицина советует самостоятельно выводить микролиты из почек такими народными средствами:
- Листья березы (10 г) залить 500 мл воды, варить 10 минут. Настоять час, процедить. Пить трижды в день по 50 мл. Это поможет вывести песок и мелкие камни.
- Растворить в стакане воды столовую ложку меда. Выпить всю порцию утром натощак. Повторять, пока камни не выйдут, и не наступит облегчение (1-2 недели).
Оперативное вмешательство
При наличии мелких камней в почках операция выполняется чрезвычайно редко. Исключение составляют случаи закупоривания конкрементом мочеточника, для чего его размеры должны превышать 6-7 мм. Тем не менее, многие микролиты продолжают увеличиваться в размерах, что особенно часто бывает при игнорировании диеты или имеющихся нарушениях обмена веществ.
В качестве миниинвазивных мер при переходе болезни на стадию нефролитиаза могут быть рекомендованы:
Открытые операции выполняют при наличии камней, занимающих значительную часть лоханки правой или левой почки, либо по мере острой закупорки камнем мочевыводящих путей. Чтобы предотвратить операцию, следует начинать терапию микролитиаза и смену образа жизни на самой ранней стадии болезни.
Источник: https://worldwantedperfume.com/mikrolit-levoj-pochki-chto-jeto-takoe/