Лечение уретрита после родов
Содержание
Уретрит у женщин после родов лечение
Для женщин детородного возраста характерно постоянное присутствие выделений. Но на глаз определить откуда они — из влагалища или мочеиспускательного канала трудно сказать, особенно если ее ничего не беспокоит. Перепутать можно из-за анатомической близости этих органов.
Поэтому сразу стоит сказать — выделения из мочеиспускательного канала у женщин является патологическим признаком, из влагалища же могут быть выделения в норме, они имеют свои особенности, например, их не должно быть слишком много, они меняются в зависимости от менструального цикла, должны быть прозрачными и пр.
Причины выделений из уретры
Выделения из уретры являются одним из симптомов ее поражения, которое может возникать вследствие инфекционных или неинфекционных причин.
Инфекционный уретрит провоцируется заражением неспецифической флорой, которая проникает в него с током мочи, из мочевого пузыря или почек, при миграции бактерий из прямой кишки или влагалища, особенно если последнее подверглось воспалению бактериального или грибкового происхождения. Уретра может раздражаться и воспаляться после полового акта, здесь большее значение имеет механическое воздействие, а инфекция наслаивается позже. При инфицировании чаще характерны белые выделения из уретры у женщин, иногда они имеют примесь крови.
Отдельно нужно сказать про специфические инфекции — те, что передаются половым путем. Уретрит бывает хламидийным, гонорейным, трихомонадным, уреоплазменным. Воспаление органа может быть по причине поражения вирусами — герпесом, аденовирусом.
К неинфекционным причинам относятся:
- опухоли уретры — могут вызывать кровянистые выделения из уретры у женщин;
- мочекаменная болезнь, когда с мочой выходит мелкий песок и царапает стенку, вызывая ее повреждение;
- сдавление опухолью при росте из соседних органов;
- аллергическое поражение из-за средств личной гигиены;
- химическое — раздражение от применения спермицидных препаратов.
С чем связаны выделения из уретры после родов
после родов у женщин могут появляться выделения из уретры по нескольким причинам:
- механическое повреждение из-за использования катетера;
- обильные выделения могут попадать в мочеиспускательный канал и вызывать его воспаление;
- возникновение уретрита по причине иммунодефицита из-за большой нагрузки на организм.
: гнойные выделения из уретры
лечением уретрита занимается терапевт или уролог. лечение назначается в зависимости от причинного фактора его вызвавшего.
из рациона исключаются острые и соленые продукты, которые могут оказывать раздражающее действие и усиливать образование выделений.
лечение инфекционного уретрита начинается с назначения противомикробных препаратов, к которым чувствительна инфекция, вызвавшая воспаление. это определяется через посев на флору и чувствительность к антибиотикам. при неспецифическом уретрите назначаются препараты из пенициллинов, цефалоспоринов, фторхинолонов, макролидов, монурал.при поражении мочеиспускательного канала половой инфекцией используют антибактериальные средства или комбинацию из нескольких антибиотиков:
- на гонококки действуют эритромицин, рифампицин, цефалоспорины;
- на хламидии — тетрациклины, макролиды;
- на кандидозное воспаление — противогрибковые средства (нистатин) или комбинированные — полижинакс;
- трихомонад убивает метронидазол в комбинации с противопротозойными препаратами;
- на микоплазмы действуют тетрациклины.
после курса антибиотиков назначаются пробиотики внутрь для восстановления микрофлоры кишечника, возможно в дополнение к ним ставить свечи для профилактики дисбактериоза влагалица, например, ацилакт.
если выражены боли при мочеиспускании, назначаются спазмолитики — баралгин, дротаверин, но-шпа. при необходимости добавляют антигистаминные препараты, иммуномодуляторы. в случае вторичного уретрита, вызванного поражением других органов, проводят лечение основного заболевания.
лечение послеродового уретрита
для лечения воспаления уретры после родов применяют пенициллиновые антибиотики и растительные антисептики вроде канефрона. после курса лечения необходимо восстановить микрофлору кишечника пробиотиками. в целях обезболивания сразу после родов не применяются спазмолитики, так как они могут негативно сказаться на сокращении матки.
физиотерапия
при уретрите используют введение лекарственных препаратов с помощью электрофореза. по мере устранения воспаления назначают согревающие процедуры — воздействие лазером, увч-терапию. для восстановления защитных сил организма может применяться уф-облучение.
лечение народными средствами
народное лечение используют на этапе долечивания или вместе с основным курсом препаратов. недопустимо лечить уретрит только народными методами. последние применяется с целью повышения иммунитета как общеукрепляющее средство, а также можно использовать природные антисептики, после курса антибиотиков.
что можно принимать из народных средств:
- приготовление настоя из листьев черной смородины — 2 ст. л. заваривают кипятком, дают настояться и принимают вместо чая;
- готовые сборы из аптеки — почечный чай (они бывают разных видов), мочегонный сбор;
- морс из клюквы и брусники являются природными уроантисептиками, их принимают как во время острого уретрита, так и для профилактики после переохлаждения.
профилактика
Профилактика острого уретрита сводится к общим оздоровительным процедурам — нужно следить за своим питанием, пить достаточно воды, заниматься физическими упражнениями, соблюдать правила гигиены, регулярно проходить курсы витаминных препаратов, диспансеризацию.
А также необходимо вовремя обращаться к врачу при первых признаках заболевания, не заниматься самолечением. Использование барьерных средств во время полового акта защитит от инфекций, передающихся половым путем. Для профилактики рецидивов желательно принимать уроантисептики растительного происхождения курсами — клюквенный морс, брусничный морс, Урогель и другие, а также мочегонные чаи.
: Уретрит у женщин: симптомы, лечение, препараты, профилактика
Увеличение мочеиспускательного канала после родов: как не допустить цистоцеле?
Мне 33 года, есть дисплазия соединительной ткани. Роды были месяц назад, тяжелые, потужной период два часа, разрывов не было, но мне ушивали малые половые губы почему-то. После родов вообще не могла сдерживать мочеиспускание. Сейчас тянущие ощущения внизу живота и в пояснице.
После родов у меня очень изменился вид половых органов. Помимо расширения половой щели и изменений влагалища, у меня стал очень заметен мочеиспускательный канал. Он стал выпирать и какой-то огромный. Малые половые губы как будто разошлись и стало видно ЭТО.
Я была у гинеколога, она сказала, что нужно делать упражнения Кегеля и ЛФК. Про опущения стенок влагалища она ответила очень уклончиво. Сказала, что опущения матки нет. На мой вопрос: Во что упирается мой палец при введении, сказала, что это видоизмененная стенка.
Это начало цистоцеле? Это действительно уйдет от упражнений? Понятно, что сейчас ни о каком сексе речь не идет, я чувствую себя неполноценной просто.
Источник: https://zdorovnik.com/%D1%83%D1%80%D0%B5%D1%82%D1%80%D0%B8%D1%82-%D1%83-%D0%B6%D0%B5%D0%BD%D1%89%D0%B8%D0%BD-%D0%BF%D0%BE%D1%81%D0%BB%D0%B5-%D1%80%D0%BE%D0%B4%D0%BE%D0%B2-%D0%BB%D0%B5%D1%87%D0%B5%D0%BD%D0%B8%D0%B5/
Мочевыводящая система после родов: как избежать проблем?
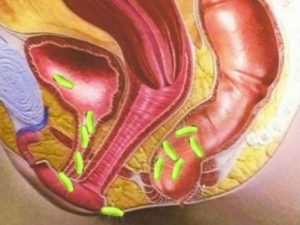
Для начала давайте разберемся, как устроена мочевыводящая система. Она включает в себя ряд органов: почки, мочеточники, мочевой пузырь и мочеиспускательный канал.
Почка – парный орган, по форме напоминающий фасоль, размер его чуть меньше кулака. Почки расположены в забрюшинном пространстве. Разобраться, где находится это место, совсем не сложно.
Брюшина – это тонкая структура из соединительной ткани, похожая на пленку, которая покрывает все органы брюшной полости, как будто создавая для них мешок.
Почки расположены вне этого мешка, на уровне пояницы, поэтому заболевания почек часто проявляются болями именно в этой области справа или слева.
Основная функция почек – выработка мочи. К почкам подходят крупные кровеносные сосуды, и кровь как бы профильтровывается через почку, при этом в ней задерживаются различные вредные вещества, которые необходимо вывести из организма.
Эту функцию почки осуществляют благодаря своей структуре, элементарной функциональной единицей которой является нефрон – система, в которую входит клубочек тонких сосудов (капилляров).
В почках через особую мембрану фильтруется вся кровь, которая течет по сосудам, из клубочка фильтрат (первичная моча) поступает в систему канальцев, где большая часть первичного фильтрата всасывается обратно в кровоток. Канальцы заканчиваются в чашечках и лоханках, которые собирают мочу перед выходом ее из почки в мочеточник. Так образуется моча.
От каждой почки вниз отходит мочеточник – узкая трубочка, по которой моча поступает в мочевой пузырь. Просвет мочеточника составляет 4–6 мм, длина – около 30 см. Оба мочеточника впадают в мочевой пузырь.Мочевой пузырь – это полый мышечный орган, он располагается внизу живота за лобком. В зависимости от количества мочи, мочевой пузырь может растягиваться и сжиматься. У разных людей может удерживать от 250 до 500 мл мочи. При заполнении пузыря человек обычно ощущает позыв к мочеиспусканию.
Как уже говорилось, в мочевой пузырь впадают два мочеточника. Нижняя часть мочевого пузыря суживается, образуя так называемую шейку, которая переходит в мочеиспускательный канал (уретру). Он также представляет собой полую трубку, по ней моча покидает организм человека.
Причем в начале этой трубки – у выхода из мочевого пузыря и в конце – в области промежности, мочеиспускательный канал имеет так называемые сфинктеры – круговые мышцы. Первым сфинктером человек управлять не может, а вот с помощью второго можно сознательно задерживать мочеиспускание.
У женщин уретра короткая (3–4 см) и широкая (10–15 мм).
При воспалении мочевого пузыря и мочеиспускательного канала появляются боли и рези внизу живота во время мочеиспускания, частые ложные позывы на мочеиспускание.
Как меняется мочевыводящая система при беременности
Во время беременности мочевыводящей системе женщины приходится работать с повышенной нагрузкой: она выводит продукты обмена не только будущей мамы, но и плода.
Почкам необходимо фильтровать на 35–40 % больше крови, чем вне беременности.
Растущая матка влияет на положение мочеточников, мочевого пузыря, эти органы мало смещаемы (в отличие, например, от кишечника), что затрудняет их работу во время беременности, так как беременная матка не отодвигает их, а сдавливает.
Количество мочи в течение беременности изменяется: оно увеличивается в I триместре, возвращается к исходным величинам во II триместре и уменьшается в конце беременности.
В конце беременности может появляться белок в моче (протеинурия). Это явление можно считать физиологическим, если оно не сопровождается отеками, повышением артериального давления и появлением лейкоцитов и эритроцитов в моче, а количество белка не превышает 0,3–0,5 г/л. После родов в норме белок в моче не определяется.Во время вынашивания малыша значительно расширяются чашки и лоханки – емкости, которые собирают мочу внутри почки, особенно этот процесс выражен во втором триместре беременности – это позволяет накапливать значительно больше мочи. В таком состоянии они остаются примерно до 12–14 недель после родов. Изменения не обходят стороной и мочеточники. Во время беременности они «растут»: становятся шире и длиннее, изгибаются, обходя увеличивающуюся матку.
В результате описанных изменений, происходящих в мочевой системе, ухудшается отток мочи из почек и мочеточников, может возникнуть обратный заброс (рефлюкс) мочи из мочевого пузыря в мочеточники.
В мочевом пузыре также имеются изменения во время беременности – слизистая его становится более восприимчивой к различным поражениям, в том числе к воспалению.
После родов происходит постепенное возвращение мочевых путей к обычному состоянию. Полностью они приходят к норме в среднем к концу 16-й недели после появления малыша на свет.
Если мочеточники после указанного срока остаются расширенными, возможно, для этого есть и другие причины, которые желательно найти, пройдя урологическое обследование.
Необходимо отметить, что, несмотря на такое значительное расширение почечных лоханок и мочеточников, на ощущениях беременной женщины это в большинстве случаев никак не отражается.
Однако все описанные изменения являются предрасполагающими факторами для развития инфекционно-воспалительных изменений мочевой системы как во время беременности, так и после родов.
Что происходит с мочевыводящей системой во время родов?
Во время родов органы мочевыделительной системы также подвергаются значительным изменениям: так, головка малыша, продвигающаяся по родовым путям, оказывает давление на мочевой пузырь и мочеиспускательный канал.
В результате такого механического воздействия эти органы мочевыделительной системы теряют чувствительность. А если в родах применялась и эпидуральная анестезия, то потеря чувствительности усугубляется.
Именно поэтому только что родившие женщины часто не чувствуют позывов на мочеиспускание даже при сильно наполненном мочевом пузыре.
В течение всех родов регулярно (не реже, чем каждые 6 часов) проводятся вагинальные осмотры, во время рождения головки и сразу после рождения малыша и плаценты в области промежности выполняются различные медицинские манипуляции, в том числе в мочевой пузырь вводят катетр для его принудительного опорожнения. Это необходимо, учитывая описанную выше потерю чувствительности.Эти факторы в дополнение ко всем вышеописанным анатомическим и физиологическим изменениям, происходящим во время беременности, являются предрасполагающими для развития инфекционно-воспалительных заболеваний органов мочевыделительной системы, так как способствуют нарушению своевременного оттока мочи и попаданию инфекции в мочевыводящие пути.
4 возможные проблемы с мочевыводящей системой после родов
1. После родов молодая мама, как правило, фактически не ощущает позывы на мочеиспускание.
В свою очередь, наполненный мочевой пузырь препятствует нормальному сокращению послеродовой матки и является фактором риска маточных кровотечений, а также возникновения инфекционно-воспалительных осложнений со стороны матки. Кроме того, это способствует развитию воспаления мочевыводящих путей (мочевого пузыря и мочеиспускательного канала).
Совет.
Чтобы избежать подобных неприятностей, необходимо принуждать мочевой пузырь работать. Ничего сложного тут нет – просто надо ходить в туалет каждые 2–3 часа, даже если нет никакого желания.
Для этого можно завести будильник в телефоне с указанным интервалом, чтобы не забывать о необходимости посещения туалета.
Чтобы попытки мочеиспускания не были бесполезными, можно включать воду, так как звук льющейся воды рефлекторно способствует расслаблению сфинктера мочевого пузыря и инициирует мочеиспускание.
2. В первые дни после родов до становления лактации – смены молозива на молоко, налаживания режима кормлений, молодым мамам обычно рекомендуют немного снизить количество потребляемой жидкости (до 1 литра в день). Даже в этих условиях не стоит забывать о том, что нужно регулярно опорожнять мочевой пузырь.
Если на промежность или стенку влагалища были наложены швы, то в этой области возможно ощущение болезненности, жжения при мочеиспускании. Это обусловлено тем, что моча обладает раздражающим действием на имеющиеся ранки. Эта проблема может возникнуть сразу после родов и беспокоить в первые 2–3 суток.
Совет.
Для решения этой проблемы можно мочиться в душе или под струей воды.
3. Если болезненность при мочеиспускании сопровождается болями в области мочевого пузыря, частыми, возможно, ложными позывами на мочеиспускание, при этом количество выделяемой мочи ничтожно мало, моча меняет цвет, запах, содержит примесь крови, то можно подозревать цистит или цистоуретрит – воспаление слизистой оболочки мочевого пузыря, мочеиспускательного канала.
Совет.
При появлении таких симптомов необходимо обязательно обратиться к врачу, так как воспаление нижних отделов мочевыделительной системы достаточно скоро может распространиться на вышележащие органы, в частности – почки, с развитием воспаления ткани почек – пиелонефрита. Для лечения цистита традиционно применяются антибиотики. Врач подберет такой препарат, применение которого не помешает грудному кормлению.
4. После родов молодая мама может столкнуться с недержанием мочи – ее непроизвольным отделением при смехе, чихании, кашле и физических нагрузках.
Причиной недержания может быть чрезмерное растяжение, слабость мышц промежности или травма промежности. В любом случае этот симптом должен быть поводом для обращения к врачу.
Доктор на первом же осмотре оценит, насколько серьезна ситуация.
Совет.
Если нет серьезных травм промежности, рекомендуется делать упражнения Кегеля для тренировки мышц тазового дна, которые позволяют восстановить их тонус. В случае неэффективности данной тактики через несколько месяцев может встать вопрос об оперативном лечении.
Важно помнить, что регулярное, своевременное медицинское наблюдение во время беременности, соблюдение указанных рекомендаций по гигиене мочевых органов, поможет избежать лишних проблем после родов.
Упражнения Кегеля
Эти упражнения можно начать делать сразу после родов, если нет швов на промежности. В случае наличия швов надо подождать, пока доктор разрешит их выполнять – обычно это происходит через 10 дней после родов. Кстати, подобные тренировки в большинстве случаев можно устраивать и во время беременности.
Чтобы понять, как делать упражнения, достаточно будет один раз произвольно задержать мочеиспускание. При этом несложно понять, какие именно мышцы следует напрягать, делая упражнения.
Именно такие сжатия-расслабления промежности следует выполнять, начиная с 10 раз, постепенно ежедневно наращивая их количество до сотни.
Полезным будет научиться выполнять напряжения-сжатия отдельно мышц прямой кишки, отдельно – влагалища.
Как избежать воспалений в мочевыводящей системе?
Учитывая все факторы, предрасполагающие к развитию инфекционно-воспалительных заболеваний мочевой системы, формирующиеся во время беременности и родов и не теряющие актуальности после них, необходимо:
- регулярно во время беременности сдавать все необходимые анализы, в том числе анализы мочи;
- своевременно лечить все очаги инфекции во время беременности;
- соблюдать правила личной гигиены на протяжении беременности и после родов: при подмывании все движения должны быть направлены спереди назад – от мочеиспускательного канала к прямой кишке. После родов в течение первых 7–10 дней следует подмываться после каждого мочеиспускания.
Источник фото: Shutterstock
Источник: https://www.9months.ru/oslojneniaposlerodov/5815/mochevyvodyaschaya-sistema-posle-rodov-kak-izbezhat-problem
Восстановление контроля над мочевым пузырем после родов

- Отсутствие позывов сходить в туалет.
После родов женщина может вовсе не ощущать желания посетить туалет, даже когда мочевой пузырь уже полон.
Это связано с тем, что давление матки на мочевой пузырь пропадает, снижается тонус мочевого пузыря, он увеличивается в размерах, отекает и начинает накапливать много жидкости. Его чувствительность может снизиться из-за применения обезболивающих средств в родах, мышечных спазмов или страха перед болью.
Специального лечения эта проблема не требует: постепенно тонус мочевого пузыря повышается, отечность спадает, и мочеиспускание нормализуется. Просто стоит на первых порах регулярно напоминать себе, что нужно посетить туалет.
- Частые позывы сходить в туалет.
Частое и обильное мочеиспускание в первые дни после родов говорит о выводе из организма лишней жидкости. Если в туалет хочется часто, а количество мочи при этом скудное, лучше проконсультироваться с врачом, поскольку это может быть признаком начала воспаления мочевого пузыря или мочеиспускательного канала.
- Болезненность при мочеиспускании.
Чаще всего жжение и боль объясняются попаданием мочи на ссадины, появившиеся в процессе родов, и незажившие швы. Для снижения неприятных ощущений можно мочиться, стоя в душе, широко расставив ноги, чтобы струя мочи не касалась наружных половых органов.
Если болезненность при мочеиспускании не проходит после заживления ссадин и швов (обычно на вторые-третьи сутки) или болит сам мочевой пузырь, это может быть симптомом уретрита или цистита.
- Недержание мочи (атония мочевого пузыря).
После естественных родов мышцы тазового дна растягиваются и теряют упругость, ослабляя давление на мочевой пузырь и мочеиспускательный канал.
В результате мочевой пузырь теряет способность закрываться полностью, поэтому при смехе или кашле может выделяться несколько капель мочи.
Многие женщины стесняются этой деликатной проблемы, а на самом деле с ней можно справиться при помощи гигиенических прокладок и упражнений Кегеля.
Как ускорить восстановление функций мочевого пузыря
- Постарайтесь опорожнить мочевой пузырь как можно быстрее после родов — это стимулирует сокращение матки и защитит мочевыделительные органы от инфекции.
Если вам трудно вставать, воспользуйтесь судном, но не холодным, а предварительно нагретым. Мочеиспускание можно вызвать рефлекторно — звуком льющейся воды.
Если самостоятельно сходить в туалет не удалось, сообщите об этом медсестре, которая поставит катетер.
- Тренируйте мочевой пузырь: не сокращайте объем потребляемой жидкости, особенно если кормите грудью.
- Принуждайте мочевой пузырь работать: в первые дни после родов посещайте туалет каждые два часа, даже если не чувствуете позывов.
- Больше ходите: это стимулирует нормальную работу кишечника и мочевого пузыря.
- Выполняйте специальные упражнения для укрепления мышц тазового дна — упражнения Кегеля.
В положении лежа или сидя напрягите мышцы влагалища и заднего прохода так, будто вы сдерживаете мочеиспускание, задержитесь в таком положении на несколько секунд, а затем полностью расслабьте мышцы.
При выполнении упражнений не напрягайте живот и ягодицы и не сдвигайте ноги вместе. Упражнения Кегеля рекомендуется делать не реже 3 раз в день, а лучше чаще.
За один подход оптимально выполнять по 8–10 сокращений мышц.
- Откажитесь от употребления напитков и продуктов, раздражающих мочевой пузырь, — кофе, острых приправ, солений, копченостей.
Восстановление нормальной работоспособности мочевого пузыря может занять от нескольких дней до одного-полутора месяцев. Если за это время недержание не проходит, нужно сообщить об этом врачу-гинекологу на плановом осмотре, который обычно бывает через шесть недель после родов.
Рекомендуется обратиться к врачу, если:
- после заживления разрывов или разрезов в промежности вы все равно испытываете боль или жжение в мочеиспускательном канале или в области мочевого пузыря;
- позывы к мочеиспусканию частые, но количество отделяемой мочи скудное;
- моча мутная и с резким, неприятным запахом;
- температура тела повышена, даже незначительно.
Перечисленные симптомы могут быть признаком развития инфекции мочевыводящих путей, которая без должного лечения станет причиной пиелонефрита. Лечение сегодня можно успешно совмещать с грудным вскармливанием, поэтому не бойтесь обращаться за медицинской помощью, если ваш мочевой пузырь после родов не работает как часы.
Источник: https://www.Huggies.ru/library/vospitanie/krasota-i-zdorovie-mamy/kontrol-nad-mochevym-puzyrem-posle-rodov/
Как лечат цистит при грудном вскармливании
Цистит нельзя назвать редкой болезнью. У женщин, беременных и кормящих грудью, диагностируется чаще всего. Причина скрыта в особенностях строения мочеполовой системы, где уретра намного короче и шире, чем у мужчин.
Лечение цистита при грудном вскармливании — важный процесс, этот период считается основополагающим для нормального развития малыша.
Причины появления и типы патологии
Воспаление стенок мочевого пузыря при кормлении грудью может быть острым и хроническим. Для первого случая характерна яркость симптомов и интенсивность. Хроническая форма обостряется несколько раз в год, доставляя пациентке много дискомфорта.
Существуют такие типы цистита у кормящих женщин:
- Осложненный. В этом случае инфекция распространяется на почки. Поражаться может только один орган или оба. Развитие событий провоцирует появление новой опасной патологии для кормящей женщины — пиелонефрита, вызывающие острую почечную недостаточность. Существует угроза для жизни.
- Неосложненный. Для него характерно наличие инфекции только в мочевом пузыре. Иногда сопутствующим заболеванием цистита становится уретрит. Тип болезни у кормящих женщин редко сопровождается повышением температуры.
Причины развития цистита у кормящей мамы провоцируется такими факторами:
- Редкие мочеиспускания. Опасное состояние, возникающее сразу после рождения малыша. Провоцирует нарушение иннервации мочевого пузыря, являющееся временным. Пузырь переполняется и развивается цистит.
- Нарушение кровообращения в области таза. Эта причина появляется при прохождении малыша по родовым путям.
- Изменения в работе эндокринной системы, вследствие беременности, родов, а также лактации.
- Потеря большого количества крови. Это возможно при патологических родах.
- Снижение иммунитета при ГВ, что способствует развитию инфекционных патологий.
- Профилактика кровотечения из матки после родов. Врачи используют катетер, чтобы вывести мочу из пузыря. Такая процедура проводится, однако способна спровоцировать цистит после родов.
- Родовые травмы мягких тканей влагалища.
- Инфекционные болезни половых органов.
Иногда цистит у кормящей мамочки развивается при несоблюдении правил чистоты.
Симптоматика патологии
Хронический цистит у кормящей матери протекает бессимптомно, или же признаки сильно не выражаются. Однако обострение характеризуется такими симптомами:
- Слишком частыми позывами в туалет. При этом выделяется маленькое количество мочи.
- Недержанием. Воспалительный процесс при цистите, снижает чувствительность нервных окончаний, расположенных в стенках пузыря.
- Болевыми ощущениями. Если в органе поражены слизистые оболочки стенок, то дискомфорт кормящая женщина будет ощущать только в самом начале мочеиспускания. Если патологический процесс затронул еще и уретру, то болезненные ощущения будут сопровождать процесс мочеиспускания.
- Тяжестью над лобком.
- Прожилками крови в моче.
Вызывается цистит при лактации кишечной палочкой, стафилококком, а также венерическими патологиями: микоплазмозом, хламидиозом. Спровоцировать появление способна молочница. Эти болезни наносят вред маме, и малышу.
Особенности диагностики болезни
Лечение цистита при лактации — процесс, которому предшествует основательное обследование женщины. Проводить должен лечащий гинеколог и уролог. Даже при подтверждении диагноза эта патология не требует стационарной терапии.
Если молодая мамочка, которая продолжает грудное вскармливание, обратилась к доктору, то устраняют воспалительный процесс за 3 дня, не дав распространиться дальше.
После снятия острых симптомов терапия продолжается не менее 3-х недель.
Трудностей при диагностике цистита во время грудного вскармливания не возникает. Обследование предусматривает:
- Лабораторные анализы мочи и крови. Необходимы для определения возбудителя, а также подтверждения наличия воспалительного процесса внутри пузыря.
- УЗИ. Врач видит утолщение стенок органа, особенности структуры.
- Цистоскопия — осмотр мочевого пузыря и мочеиспускательного канала при помощи специального оборудования.
Этих исследований достаточно, чтобы поставить точный диагноз и приступить к лечению цистита.
Медикаментозная терапия болезни
Цистит вызывается болезнетворными микроорганизмами, и лечат цистит при вскармливании антибиотиками. Кормление грудью прекращать не обязательно.
В аптеках присутствуют лекарства, разрешенные для использования беременным, кормящим мамам для лечения цистита.
Самостоятельно использовать категорически запрещено! Назначать лекарственное средство кормящей женщине должен только доктор.
Представленные препараты не проникают в грудное молоко или настолько мало сконцентрированы там, что малышу не навредят. Врач назначает кормящей маме такие лекарства:
- «Эритромицин». Антибиотик принадлежит еще к первому поколению, однако с успехом используется до сих пор. Считается безопасным при цистите во время лактации. Средство смешивается с грудным молоком, концентрация там слишком мала. Препарат способен вызывать нарушение работы кишечника малыша. Тогда лечение цистита производят другим средством —«Азитромицин».
- «Монурал». Современное лекарственное средство, которое содержит фосфомицин. Препарат применяется в практике лечения цистита у кормящих мамочек, имеет полную совместимость с грудным молоком. Количество препарата не является большим. Если «Монурал» попадает при грудном вскармливании в кишечник ребенка, то он не всасывается. Кальций из грудного молока блокирует действующее вещество. Этот разрешенный в большинстве стран мира препарат используется для лечения цистита.
- «Аугментин». Антибиотик используется для лечения цистита. Способен вылечить патологию быстро. Средство проникает в молоко, но концентрация чрезвычайно мала. При этом у ребенка не возникает никаких негативных реакций на препарат. Лекарство этого типа часто применяется и в педиатрии, причем сразу же после рождения малыша.
- «Зиннат». Можно без страха применять при кормлении грудью, так как никаких рисков для малыша не представляет.
Несмотря на то, что список медикаментозных препаратов, при употреблении которых кормят малыша грудным молоком велик, назначает конкретное лекарство только врач. Учитывают тяжесть развития болезни, и индивидуальные особенности маленького организма.
Использование фитопрепаратов
Можно ли применять лекарства на основе трав для борьбы с циститом? Возможно, однако консультация врача перед применением — обязательна.
При лечении цистита такими средствами добиваются противовоспалительного и антисептического эффекта.
Фитопрепараты обладают слабым мочегонным действием. Вместо антибиотиков для лечения цистита применять нельзя.
Лекарства на основе трав применяются только в комбинированной терапии, которая избавляет от симптомов, и причины развития болезни.Цистит лечат с использованием таких средств:
- «Канефрон». Купить средство можно в виде настойки или драже. Препарат содержит натуральные компоненты: любисток, золототысячник, розмарин. «Канефрон» оказывает противомикробное, мочегонное и спазмолитическое действие. Лучше принимать средство с антибиотиками, так как повышает эффективность. Принимается препарат в течение месяца дважды в день. Использовать лекарство можно для борьбы с циститом даже во время вскармливания.
- «Фитолизин». Паста, из которой впоследствии готовится водный раствор. Состав содержит компоненты: горец, корни петрушки, золотарник, полевой хвощ, любисток, пырей, луковая шелуха, березовые листья, апельсиновое масло, семена пажитника, шалфей и мята. Используется препарат для устранения мышечных спазмов и воспаления. Лечить цистит придется не менее 1,5 месяца. Дозировку средства назначает доктор, в основном пьют по чайной ложке трижды в день. При этом пасту предварительно растворяют в 0,5 стакана воды.
Инсталляции предусматривают прямое вливание лекарственных средств в мочевой пузырь посредством катетера.
Преимущество метода: лекарство действует непосредственно внутри органа. С кровотоком препарат не разносится по организму, поэтому лактацию прекращать не стоит.
Неправильно лечить цистит при помощи фитопрепаратов, затратив пару дней.
Эти лекарства эффективны только, если лечиться не менее 3-х недель. Иногда курс терапии продлевается по рекомендации врача.
Применение народных средств
Кормящие ребенка грудью не хотят использовать медикаментозные препараты, чтобы не прекращать лактацию.
В этом случае применяют народные средства. Отвары не заменяют комплексной терапии. Если врач разрешит, то кормящая мама использует представленные ниже рецепты в комбинации с антибиотиками.
Эффективно действуют такие средства:
- Отвар лекарственных трав. Входит брусничный лист и шиповник. Отвар уничтожает болезнетворные организмы, и обладает мочегонным эффектом.
- Минеральная вода. Полезна щелочная вода, которая содержит магний, железо и калий. Элементы выводят мочу и снижают уровень кислотности. Употреблять нужно 1,5 литра в сутки. Кофе, чай и сладкие напитки исключают.
- Диета с ограничением количества соли.
- Клюквенный морс. Для приготовления взять 150 г сырья, смешать с 125 г сахара, а также 600 мл воды. Предварительно клюкву очищают от мусора и моют. Как вода стечет, кладут в емкость и разминают ягоды деревянной толкушкой. Сырье выкладывается на марлю, и выжимается сок. Теперь клюква заливается водой и ставится на медленный огонь. Варить смесь долго не нужно, доводят только до кипения, остудить и процедить. Сахар добавляется в горячий отвар. Впоследствии смесь смешивается с выжатым ранее соком. Хранить такое лекарство следует в холодильнике. Перед употреблением смесь нужно подогревать.
- Полезным будет рецепт: красный кирпич требуется положить в огонь и раскалить. На него капают пару капель березового дегтя. Кирпич кладут в ведро, укутываются и садятся над ним. Сидят до тех пор, пока человек не почувствует тепло. После этой процедуры ложатся в постель и укрываются. Повторять 2-3 раза.
- Отвар пшена. Промывают полстакана зерен, заливают количество злаков 3-мя стаканами воды. Настаивать следует — ночь. Утром смесь процеживают и пьют по 0,5 стакана трижды в день.
Народные средства — не панацея. Если интенсивность симптоматики не снижается через несколько дней после начала лечения, повторно обращаются к доктору.
Профилактические меры
Развития болезни или появления рецидивов можно и не допустить. Для этого соблюдают следующие правила профилактики:
- Нельзя переохлаждаться. Низ живота и ноги держат в тепле. Если на улице не холодно, сильно закутываться тоже не следует. Одеваются в соответствии с погодой за окном.
- Желательно вылечить венерические патологии, а также инфекционные очаги.
- Наладить рацион питания, чтобы у женщины не случались запоры.
- Ежедневно выполнять необходимый комплекс гигиенических процедур. После посещения туалета подмываются.
- Носить нижнее белье из натуральных материалов. Должно впитывать потовые выделения, чтобы в интимных местах не появлялись опрелости и раздражения. Белье не должно быть обтягивающим.
Если соблюдать необходимые меры профилактики, то обострения цистита избегают, что важно для кормящих женщин. Если патология дала о себе знать, визит к врачу оттягивать нельзя.
Источник: https://CistitStop.ru/pervaya-pomoshch-pri-cistite/cistit-pri-grudnom-vskarmlivanii.html
Проблемы с мочеиспусканием после родов: почему болит мочевой пузырь
Послеродовой период восстановления организма проходит достаточно тяжело, подразумевает наличие определенных усилий и терпения. Довольно часто девушки, родившие малыша, не чувствуют позывов к мочеиспусканию. Оказать влияние на подобное состояние способные определенные условия.
Отклонение может выразиться отсутствием способности вывести из организма урину, ложными сигналами к мочеиспусканию или полным отсутствием таковых. В большинстве случаев выделение биологической жидкости связано с понижением тонуса и растянутостью мышечных тканей в области дна таза.
Основные проблемы при мочеиспускании после родов
Боль при мочеиспускании навевают на женщину тревожные мысли, что после родов может сказаться на состоянии малыша в эмоциональном плане. Известны случаи, когда у кормящих матерей пропадало молоко. Чтобы не допустить проблем негативного характера, необходимо тщательно изучить проблемы, вызывающие боли, чтобы уметь предотвращать подобные состояния.
Отсутствие позывов
Зачастую после рождения малыша девушки перестают испытывать желание посетить туалет, чтобы вывести из мочевика скопившуюся урину. И даже при максимальной наполненности органа женщина не чувствует характерные позывы. Специалисты поясняют данную ситуацию тем, что после родов матка не давит больше на мочевой пузырь.
Зачастую причиной отклонения становится понижение тонуса, увеличение объема мочевика. Может быть понижена чувствительность, что связано с использованием в момент родов лекарственных средств, понижающих боли. Потеря чувствительности иногда происходит от мышечного спазма либо боязни пережить ощущения боли.
В большинстве случаев врач не назначает особое лечение, чтобы избавить от подобной проблемы. Через некоторое время тонус повышается самостоятельно, отечность проходит, процесс испускания мочи стабилизируется. Женщинам, у которых выделение мочи не вернулось в норму, медики советуют посещать туалет, не обращая внимания, что характерные позывы для этого отсутствуют.
Частые позывы
Участившиеся случаи испускания урины в послеродовой период подтверждают развитие воспаления в мочевике.
Частые выделения биожидкости большими партиями связывают с выделением жидкости, оставшейся в женском организме. Это вполне нормальное явление в первые послеродовые дни. Если в дальнейшем проблема не исчезает, и женщина продолжает часто посещать туалет, выделяя урину малыми дозами, то отклонение от нормы можно связать с воспалением пузыря.
Скорей всего, инфекция поразила этот орган в момент родов. Девушке рекомендуется посетить врача-гинеколога, чтобы он назначил диагностирование и проконсультировал по вопросу устранения подобной проблемы.
Болезненное мочеиспускание
Многие молодые мамы после родоразрешения обеспокоены болевыми признаками, возникающими в момент выделения биологической жидкости. Причинами болей могут стать микроскопические травмы, разрывы промежности, швы. Как только моча попадет на пораженные места, возникают болевые ощущения.
В случаях с подобными отклонениями лучше всего помочиться в биде, включив в процессе струю теплой воды. Это поможет понизить боль и попадание мочи на пораженные места. Малоприятные ощущения исчезнут, когда все повреждения полностью заживут.
Если боли продолжают беспокоить, то необходимо искать причину их возникновения в воспалительном процессе, развившемся в организме. В подобной ситуации врач назначит медикаментозный терапевтический курс.
Подобное явление не считается редким, может наблюдаться в течение первого дня после родоразрешения. Иногда процесс длится несколько дней, потом вновь становится нормальным.
Подобное состояние объясняется прерывистыми выведениями мочи или отсутствием возможности полностью опорожнить мочевик. Отклонения могут быть вызваны пониженным тонусом мышечных тканей или отечностью пузыря.
Часто выход урины задерживается небольшими кровоизлияниями в пузыре, травмированном головкой ребенка в момент прохождения родового канала.
Задерживаемая в организме урина может стать провокатором появления болевых признаков внизу живота.
В подобных ситуациях родительнице советуют ходить в туалет с включением теплой воды или прикладывать грелку в область мочевика, провоцируя таким образом акт выделения биологической жидкости.Если подобные процедуры помощи не оказывают, то в мышцу вводится двадцатипятипроцентный раствор магниевого сульфата.
Зачастую в это время женщины сталкиваются с одной проблемой, которая носит название «цистит». Это еще одна причина, из-за которой в процессе испускания биологической жидкости могут ощущаться болевые признаки. Патология связана с воспалением мочевика, вызванным инфекцией. Как только начинаются потуги, обращение крови в малом тазу нарушается, провоцируется острая инфекция.
Девушки с подобным заболеванием в первые дни находятся под пристальным наблюдением медиков, потому что именно в это время процесс выделения урины может полностью исчезнуть. В подобных ситуациях для отвода урины из мочевого органа применяются специальные катетеры, введенные в мочеточный проход. Данная мера помогает защитить от воспаления.
Недержание урины
Еще один проблемный вопрос, часто тревожащий молодых мам в послеродовой период. Отклонения могут быть вызваны значительными растяжениями мышечных тканей. Обычно проблема наблюдается, если роды проходили стремительно или сильно затянулись.
Недержание мочи может часто возникать у женщин, родивших естественным способом крупных детей. В область расположения мочеточного прохода наклоняется пузырь, потому что мышечные ткани становятся слабыми. Это вызывает неподконтрольные подтекания мочи из органа во время смеха или кашля, от перенесенных нагрузок физического характера.
Симптоматика боли
Болевые ощущения в момент выделения урины могут проявиться сразу либо нарастать постепенно. Их характерные признаки возникновения и будут определять степень опасности проблемы. Первые несколько дней боли вполне естественны, а далее женщине необходимо обратиться к специалисту, чтобы предупредить развитие патологии.
Основной симптоматикой считают:
- сильные рези при выделении мочи;
- жжения в уретре и мочеточном канале, когда на слизистую попадает биологическая жидкость;
- боли ноющего или режущего характера в нижней части живота, усиливающиеся при мочеиспускании или сразу после окончания этого процесса.
Такие симптомы достаточно сложно спутать с другими болями, появляющимися по другим причинам.
Главное условие – своевременное обращение к медику, так как появившиеся боли могут вызвать серьезные болезни мочевика и других органов.
Болевые ощущения в послеродовой период исчезают в течение недели. Но для этого женщине необходимо наладить нормальное выделение урины, чтобы матка получила возможность сокращаться.
Врачи считают, что можно пользоваться спреем Пантенол. Такой препарат отлично помогает заживлять раны и повреждения слизистой. Спрей наносится на пораженные участки, может быть использован даже кормящими матерями.
Для того, чтобы меньше травмировались швы, врачи советуют пользоваться не простыми прокладками, а особыми послеродовыми. У них верхний слой изготовлен из материала, не липнущего к швам.
От болей в области позвоночника советуют выполнять специальный комплекс упражнений.
Отлично помогают народные средства – отвары и настойки на лекарственных травах. Их следует принимать трижды в день по одной ложке.
Профилактика болей при мочеиспускании
Роды считаются процессом, сильно изматывающим организм. После них следует прилагать значительные усилия, чтобы стабилизировать работу все системы. Не представляет собой исключения и мочевик. Специалисты советуют после родов стараться побыстрее опустошать мочевик, чтобы сокращение матки получило стимулирование, а инфекции в мочеточные каналы не проникали.
Если роды сопровождались сложностями, и в первое время тяжело вставать с кровати, то лучше всего воспользоваться судном, подогретым предварительно. Чтобы усилить рефлекторные ощущения, можно включить воду. Если все попытки испустить урину закончились неудачно, то необходимо сказать об этом медицинскому персоналу. Скорей всего, вам будет установлен катетер.
Стимулирование мочевого пузыря в период после родов заключается в употреблении большого количества воды. Есть еще некоторые меры, помогающие в этом:
- Тренировка органа жидкостью. Это полезно в период кормления грудью.
- Принуждение внутренних органов функционировать благодаря частым посещениям туалета. Когда пройдут роды, следует пойти в туалет даже в том случае, если к испусканию мочи позывы отсутствуют.
- Рекомендуется больше двигаться, так как именно ходьба стимулирует работу желудочно-кишечной системы и мочевика.
- Выполнять специальный комплекс легких упражнений, включающий в себя гимнастику Кегеля. Это помогает укреплять мышцы, которые находятся в области тазового дна.
Когда стоит обратиться к врачу?
Если после родов прошло достаточное количество времени, а испускание мочи все еще не вернулось в норму, необходимо отправляться в больницу. В обязательном порядке получите консультацию врача, если:
- раны в промежности уже полностью зажили, а боли во время выделения урины остались;
- желания испустить мочу участились, а порции выделяемой жидкости остаются маленькими;
- урина стала мутной, появился малоприятный запах.
При повышении температурного режима тела также нужно обратиться за помощью.
Рекомендуем другие статьи по теме
Источник: https://UroHelp.guru/diagnostika/zhaloby/bolit-mochevoj-puzyr-posle-rodov.html