Роды с хроническим пиелонефритом
Содержание
Можно ли рожать с хроническим пиелонефритом

Многие женщины знают, что при беременности основная нагрузка ложится сердечнососудистую и мочевыделительную системы. Последнее обусловлено физиологическим расположением растущей матки, которая оказывает воздействие на почки, мочеточники и мочевой пузырь. Таким образом, высок риск, что у беременной разовьется почечная патология.
Но есть и такие дамы, которые получили положительный тест при пиелонефрите, который живет в их организме в хронической форме очень давно. Здесь возникает вопрос, можно ли рожать при пиелонефрите естественным путем и не будет ли показано кесарево сечение.
О том, как протекает беременность у женщины с пиелонефритом, и как в основном рожают с такой патологией, разбираемся ниже.
Важно: пиелонефрит в обостренной форме представляет собой большую опасность как для матери, так и для малыша. Особенно если патология обостряется в первом-втором триместре беременности. Однако медиками всего мира доказано, что своевременное выявление патологии и надежный контроль её течения позволяет женщинам в 95% случаев рожать самостоятельно.
Развитие и течение пиелонефрита у беременных
Природа формирования пиелонефрита у беременной обусловлена особым расположением матки в брюшинном пространстве
Природа формирования пиелонефрита у беременной обусловлена особым расположением матки в брюшинном пространстве.
И если при отсутствии беременности она имеет сравнительно малые размеры, то когда женщина забеременела, матка постоянно растет.
При этом она чаще всего смещается вправо, что и формирует недостаточность именно правой почки, поскольку растущий плод и матка оказывают на неё давление.
И в дополнение на фоне повышенной концентрации гормона прогестерона, который отвечает за сохранность плода, происходит снижение тонуса сосудов мочевыводящих органов.
Таким образом, все сложившиеся в организме беременной изменения являются благоприятным фоном для проникновения в мочевыводящую систему болезнетворных микробов, которые потом и приводят к пиелонефриту. То есть, банальная кишечная палочка, зацепившаяся при неправильном подмывании за уретру, проберется вверх по мочеточнику в почку.
При этом нарушенная уродинамика не позволит вымыть бактерию в начале её пути. В результате развивается пиелонефрит — воспалительный процесс в почках инфекционного характера.
Важно: если у беременной уже имеется пиелонефрит в хронической форме, то все перечисленные изменения в организме женщины могут спровоцировать обострение патологии.
Дополнительными физиологическими причинами развития или обострения пиелонефрита у беременной женщины могут стать:
- Формирование рефлюкса (заброса мочи из мочевого пузыря обратно в почки);
- Подвижность обеих почек ввиду провисания и ослабевания связочного аппарата, который поддерживает почки в нормальном положении;
- Изменение гормонального фона будущей матери.
опасность и осложнения для беременной и плода при пиелонефрите
Если пиелонефрит обострится, то у женщины произойдёт резкое повышение температуры до отметки 39-40
Стоит знать, что основную опасность представляет собой патология в стадии обострения.
Так, если пиелонефрит обострится, то у женщины произойдёт резкое повышение температуры до отметки 39-40 градусов, а это крайне нежелательно для плода.
Кроме того, болевой синдром по типу почечной колики может вызвать сильный спазм матки, что приведет к отторжению плода. То есть, случится выкидыш.
В дополнение могут проявиться и такие осложнения:
- Гестоз беременной (поздний токсикоз), который будет переноситься еще тяжелее, чем при нормальном здоровье и в первый триместр;
- Отслойка плаценты, что грозит кислородным голоданием для малыша и рождением мертвого плода;
- Гидронефроз почки и её разрыв.
Именно поэтому беременные женщины с диагнозом пиелонефрит должны наблюдаться у участкового акушера-гинеколога и нефролога вплоть до родов. Хотя при этом такие пациентки имеют все шансы на естественные роды.
Важно: стоит знать, что основными возбудителями патологии или её обострения у беременных являются гриб кандида, стафилококк или кишечная палочка, а также протей.
Основная клиническая картина пиелонефрита у беременных
При остром пиелонефрите у женщины отмечается резкое повышение температуры тела, болезненность в области почек и поясницы
У беременной женщины пиелонефрит может протекать как бессимптомно (латентно), так и ярковыраженно. В первом случае речь идёт о хроническом пиелонефрите.
И если будящая мама знает о своей патологии, то необходимо уведомить об этом и участкового гинеколога. Специалист будет вести всю беременность, контролируя состояние пациентки через регулярные анализы мочи.
Периодически болезнь проявляется незначительными болевыми ощущениями в области поясницы и наличием в моче белка и лейкоцитов.
При остром пиелонефрите у женщины отмечается резкое повышение температуры тела, болезненность в области почек и поясницы, учащенное мочеиспускание и примесь крови в моче. При возникновении симптомов острого пиелонефрита необходимо срочно поместить женщину в стационар для оказания ей эффективной медицинской помощи.В основном для облегчения состояния больной в первую очередь её укладывают на бок, который является противоположным больной почке. В этот момент матка должна немного сместиться и снизить своё давление на почку.
Отток мочи в итоге возобновится. Если же облегчения не произошло, то пациентке ставят катетер под контролем УЗИ. В остальном для снятия симптомов острого пиелонефрита назначают диету, постельный и питьевой режим.
Лекарства в лечении беременной применяют очень осторожно.
Степени риска естественных родов при пиелонефрите
Медики различают три степени риска для беременных женщин, имеющих диагноз пиелонефрит
Если женщина с диагнозом пиелонефрит задается вопросом, может ли она родить естественным путем без проведения кесаревого сечения, то здесь следует разъяснять ситуацию в зависимости от состояния пациентки на момент родов. Так, медики различают три степени риска для беременных женщин, имеющих диагноз пиелонефрит:
- Первая степень — минимальная. Здесь возможны естественные роды с вероятностью 98%. При этом детки, рожденные от такой мамы, патологий не имеют. В основном такая минимальная степень риска относится к тем мамочкам, которым был поставлен диагноз пиелонефрит в ходе беременности, и у которых болезнь не выказывала обострений в течение всей беременности.
- Вторая степень — средний риск. В этом случае речь идет о тех женщинах, которые живут с хроническим пиелонефритом уже большой период времени. Однако при отсутствии длительного периода обострений прогноз для такой роженицы в целом благоприятный.
- Третья степень — большой риск. В эту категорию относят тех рожениц, пиелонефрит у которых протекает в гипертонической или анемической форме. То есть при повышенном давлении и при снижении уровня гемоглобина женщина не может родить малыша естественным путем без риска для собственной жизни и жизни малыша. Либо же роды должны проходить в перинатальном центре под контролем высококлассных специалистов. Но еще раз напомним, что это огромный риск как для мамочки, так и для малыша в утробе.
Важно: чаще всего именно естественные роды показаны беременным с диагнозом пиелонефрит. Поскольку кесарево сечение в этом случае будет являться дополнительным полем для размножения патогенных бактерий в мочеполовой системе. Кесарево сечение в этом случае проводят только по медицинским показаниям.
Если женщина с диагнозом хронический пиелонефрит поступает в родильное отделение уже со схватками, то ей в обязательном порядке должны установить катетер, чтобы снизить давление на пораженные болезнью почки. В остальном роды проходят как обычно.
Но стоит знать, что если у пациентки проявляются симптомы почечной недостаточности и лабораторная диагностика подтверждает это, то стимулировать родовую деятельность запрещено.
А в качестве предотвращающего осложнения действия для разрешения беременности применяют кесарево сечение.
Профилактика пиелонефрита для беременных
Чтобы не столкнуться с физическими и медицинскими проблемами в родах, желательно больше двигаться и ходить пешком
Чтобы не столкнуться с физическими и медицинскими проблемами в родах, желательно застраховать себя от формирования пиелонефрита. Для этого в течение всей беременности следует придерживаться таких правил:
- Больше двигаться и ходить пешком;
- Пить достаточное количество воды, чая, соков;
- Пролечивать с помощью врача любые инфекционные заболевания;
- Одеваться и обуваться исключительно по погоде, избегая переохлаждения;
- Проводить интимную гигиену с особой тщательностью и осторожностью;
- Вовремя опорожнять мочевой пузырь.
: бытует мнение, что при пиелонефрите в хронической форме у женщины тест может не показать наступление беременности при ранних сроках. Однако стоит знать, что состав мочи при наличии пиелонефрита никак не может искажать действительную картину и в большинстве случае дает положительный результат при условии наступления беременности.
Берегите себя и будьте здоровы!
Источник: https://LecheniePochki.ru/zabolevaniya/pielonefrit/mozhno-li-rozhat-pri-pielonefrite.html
Роды при хроническом и остром пиелонефрите

Патология почек при беременности занимает второе место после заболеваний сердечной мышцы и сосудов. Это состояние может быть серьезной угрозой для здоровья матери и будущего малыша. Тем не менее, при своевременном выявлении и правильном лечении большинство женщин, кто рожал с пиелонефритом, смогли сделать это успешно.
Как возникает пиелонефрит
Для понимания того, можно ли родить нормального ребенка и не пострадать самой при наличии хронического или развитии острого пиелонефрита, следует понять, как это заболевание может проявить себя во время вынашивания плода.
Дело в том, что при беременности происходит нарушение уродинамики в результате воздействия прогестерона, снижающего тонус мочевыводящих путей и давления увеличенной матки. При этом отмечается увеличение полостей почек, которые к концу беременности могут достигать 40 или 70 мл, вместо нормы в 3-4 мл.
Матка растет, при этом происходит ее отклонение в правую сторону. Этим и объясняется большая частота нарушений функции правой почки и мочеточника.
Физиологическое снижение тонуса гладкомышечных волокон отмечается уже во втором триместре беременности, и становится наиболее выраженным к восьмому месяцу.
Это приводит к повышению лоханочного давления, что играет большую роль в развитии пиелонефрита.
Кроме того, причинами развития почечной патологии служат:
- патологическая подвижность почек в результате ослабления связок;
- гормональная активность, направленная на повышение вероятности вынашивания плода, но снижающая тонус мочевыводящей системы.
Инфицирование с развитием пиелонефрита происходит во время беременности нисходящим путем, возможен лимфогенный или гематогенный занос. Поэтому инфекционное воспаление почек является довольно частым явлением у беременных женщин.
Осложнения при патологии почек у беременных
При вышеперечисленных условиях могут развиваться следующие осложнения:
- гестоз, который протекает еще тяжелее при наличии пиелонефрита;
- преждевременные роды или выкидыши;
- рождение мертвого ребенка.
Так можно ли рожать с пиелонефритом, или это состояние настолько опасно, что обязательно приведет к проблеме?
При таком заболевании, как пиелонефрит, страдает концентрационная функция почек при беременности. Он встречается у 6-12% у женщин, которые готовятся к материнству.
При его неблагоприятном течении может возникнуть ряд проблем – от невынашивания плода до развития сепсиса у матери.При данном воспалении происходит поражение не только ткани, но и чашечно-лоханочной системы почки, что при отсутствии принятия мер может привести к нарушениям почечной функции.
https://www.youtube.com/watch?v=6wYAJZFlLW4
Высокая частота развития патологии именно при беременности привела к тому, что в клинической практике возникло понятие «гестационный пиелонефрит», то есть возникший у будущей мамы в момент ожидания малыша.
Если у беременной обнаруживается пиелонефрит, то ее сразу относят к высокой группе риска. Особенно часто возникают обострение при наличии данного заболевания до наступления беременности.
Возбудителями этого заболевания чаще всего служат кишечная палочка, гриб кандида, стафилококк или протей.
Клиническая симптоматика пиелонефрита у беременных
Пиелонефрит может протекать латентно, и не иметь выраженных признаков. Его обнаруживают только после получения результатов анализов.
При острой форме пиелонефрита симптомы заболевания бывают следующие:
- Заболевание начинается внезапно и резко. У женщины повышается температура, показатели которой доходят до 39-40 градусов, наблюдается озноб.
- Возникает боль в области поясницы и в мышах всего тела, если они имеют тенденцию к усилению, то это означает, что воспаление перешло на капсулу органа и соседнюю клетчатку.
- У больной отмечаются все признаки интоксикации, снижение температуры сопровождается обильным потоотделением.
- При обследовании симптом Пастернацкого выявляется положительным, в моче обнаруживаются лейкоциты, иногда бывает микрогематурия. Основным признаком острого пиелонефрита является наличие в урине бактерий.
- Снижается плотность мочи за счет того, что страдает концентрационная работа почек.
Хронический пиелонефрит при отсутствии обострения проявляется время от времени возникающей болью в месте проекции почек, в моче немного повышается содержание белка и выявляется незначительное количество лейкоцитов. Во время обострения симптомы напоминают острый пиелонефрит, и беременная женщина должна проходить лечение только в условиях стационара.
При таком заболевании, как хронический пиелонефрит можно ли рожать? Для ответа на вопрос следует прояснить степень риска у беременной женщины при таком диагнозе:
- Первая степень минимальна. Она относится к больным, у которых пиелонефрит протекает без выраженных обострений и осложнений, и обнаруживается в период вынашивания малыша.
- Последняя степень самая опасная. Ее определяют при наличии гипертензии и анемического синдрома, а также при констатации пиелонефрита на одной почке при отсутствии второго органа.
При хроническом пиелонефрите можно рожать только в том случае, если имеется в наличие первая или вторая степень риска. Но с условием постоянного наблюдения беременной у врача терапевта или нефролога. При третьей степени беременность и роды противопоказаны.
Лечение и наблюдение
Как уже было отмечено, все случаи развития острого и обострения хронического пиелонефрита требуют лечения только в условиях стационара. Для правильной помощи осуществляют нормализацию оттока мочи.
При одностороннем патологическом процессе пациентку кладут на бок, противоположный больной почке и просят согнуть ноги в коленях. Таким способом матка несколько отклоняется, и перестает оказывать давление, и происходит нормализация выведения мочи.
Если данный способ не оказывает эффекта, то женщине проводится катетеризация под контролем УЗИ.
Если беременная поступает в этом состоянии в момент схваток, то ей проводится немедленная катетеризация. Это позволит снизить высочайшее давление на больную почку, что несколько облегчит состояние.
При отсутствии обострения пиелонефрита ведение родов у женщины происходит так же, как и обычно, естественным путем. При наличии признаков и лабораторных показателей, указывающих на развитие почечной недостаточности, роды не стимулируются. Для предотвращения осложнений ребенок появляется на свет кесаревым сечением.
Если в течение всего периода беременности процесс воспаления протекает в латентной форме, то для будущей мамы проводится постоянное наблюдение, регулярные исследования.
Профилактика развития пиелонефрита во время вынашивания ребенка заключается в следующих мероприятиях:
- соблюдение двигательной активности;
- потребление достаточного количества жидкости;
- лечение хронических источников инфекции;
- своевременное опорожнение мочевого пузыря.
Источник: https://nashipochki.ru/pielonefrit/rodyi-pri-pielonefrite.html
Пиелонефрит при беременности | Особенности пиелонефрита почек у беременных
Пиелонефрит является инфекционно-воспалительным заболеванием, при котором поражаются чашечки и лоханки почек.
Пиелонефрит — самое частое заболевание почек независимо от возраста, которому более подвержены женщины.
По данным Большой медицинской энциклопедии, у беременных острая форма болезни диагностируется у 2–10%, чаще всего при первой беременности.
Это связано с недостаточными механизмами адаптации организма к изменениям, происходящим во время беременности: иммунологические и гормональные изменения, рост матки и сдавливание соседствующих органов.
Конец II и начало III триместра — это сроки, важные с точки зрения появления пиелонефрита, так как именно в это время значительно меняется гормональное соотношение. Что касается родильниц, заболевание может развиться в первые 1–2 недели после родов — это время появления послеродовых осложнений.
Причины возникновения
Различают пиелонефрит у беременных, рожениц и родильниц. Для данных форм часто используется специальный термин — гестационный пиелонефрит, с которым связаны некоторые особенности развития и течения болезни.
Возбудители:
- у беременных это кишечная палочка, протей либо энтеробактерии;
- у родильниц возбудителем выступает чаще всего энтерококк или кишечная палочка.
Также причинами патологии могут быть стафилококки, стрептококки, синегнойная палочка, грибы Candida.
Роль физиологических процессов
Беременность — это период, когда женщины наиболее уязвимы и предрасположены к появлению нарушений, связанных с работой почек, что может привести к инфицированию ткани почки и ее воспалению.
При развитии болезни большую роль играют натуральные физиологические процессы, которые типичны для организма беременной и родившей женщины. Меняется гормональный фон, количество и состав гормонов.
Также изменения касаются анатомии, так как плод растет и оказывает давление на органы малого таза. Все это влияет на функционирование мочевых путей и приводит к уязвимости органов.
Матка растет и сдавливает мочеточники, при этом правая яичниковая вена имеет особенные анатомические характеристики, что в конечном итоге влияет на развитие воспаления в правой почке. Поэтому правосторонний пиелонефрит бывает чаще, чем левосторонний либо двусторонний.Риск болезни выше, если в организме присутствует какой-либо источник инфекции. Это может быть воспаление дыхательных путей, желчного пузыря и даже кариозные зубы.
Велика вероятность развития опасного патологического процесса на фоне гломерулонефрита.
В развитии хронического течения процесса немаловажное место занимают перенесенные когда-то болезни: цистит и другие острые инфекционные состояния мочеполовой системы.
Несвязанные с бактериальной флорой причины
Общие:
- длительный стресс;
- продолжительное переутомление;
- витаминно-минеральный дефицит;
- очаги инфекции;
- ослабленный иммунитет.
Местные:
- изменения оттока мочи, которые могут происходить из-за мочекаменной болезни, роста опухолей, сужения мочеточников.
Виды пиелонефрита
По длительности течения:
- острый — появляется внезапно, в среднем длится до 3 недель. Бывает нескольких типов: гнойный, серозный, некротический;
- хронический — развивается после острого, характеризуется вялым течением, периодическими обострениями (рецидивами). Фазы хронического процесса: активное воспаление, далее следует латентная фаза (болезнь развивается, но без ярко выраженных физических и лабораторных признаков), затем наступает ремиссия (симптомы исчезают) с тенденцией к рецидивам. Рецидивирующий тип характеризуется обострением с выраженными симптомами, с частотой 1–2 раза в год, заканчивается ремиссией.
В зависимости от условий развития:
- первичный — поражение не затрагивает мочевыводящие пути, уродинамика (процесс выведения мочи из организма) в норме;
- вторичный — развивается на фоне других патологий: мочекаменной болезни, аномальной подвижности почек, когда ведущее значение приобретает симптоматика основного заболевания, а пиелонефрит проявляется осложнениями.
По количеству поражаемых органов:
- односторонний — воспаление касается одной почки;
- двусторонний — процесс затрагивает оба органа.
По пути проникновения инфекции:
- гематогенный путь: через кровь. Данный путь заражения фиксируется чаще;
- урогенный (восходящий): через мочевой пузырь, уретру.
Наиболее подвержены заболеванию беременные, новорожденные, пожилые люди и больные сахарным диабетом.
Особенности симптоматики
При первичном пиелонефрите, особенно на ранних сроках, обычно не предшествуют воспалительные состояния в почках либо мочевыводящих путях. Также нет нарушений уродинамики.
Признаки острой фазы болезни:
- боль в пояснице (характер боли разнообразен: острая, резкая или тупая, тянущая, с усилением при наклонах, может беспокоить ночью);
- перемена цвета мочи, появление красного оттенка, помутнение, приобретение резкого запаха;
- потеря аппетита, тошнота, рвота;
- симптомы интоксикации: упадок сил, вялость, озноб;
- повышение температуры (38–40°).
В отличие от острого и ярко выраженного процесса, хронический пиелонефрит при беременности хоть и развивается, но долгое время не беспокоит. Течение скрытое, при нем лишь может незначительно подниматься температура. При обострении появляется симптоматика острого воспаления.
Чем опасна болезнь при беременности?
Пиелонефрит во время беременности чреват появлением серьезных осложнений. Влияние распространяется на женщину и на плод. Воспалительный процесс в почках осложняет течение беременности и ее исход.
Осложнения для женщины:
- преждевременное начало родов;
- самопроизвольное прерывание беременности;
- почечная недостаточность, в том числе развитие хронической почечной недостаточности, прогрессирование состояния;
- уросепсис — тяжелое состояние, при котором происходит заражение организма бактериями, попавшими в кровь из больного органа;
- редко — нефротический синдром.
Последствия для малыша:
- внутриутробное заражение;
- гипоксия (недостаток кислорода);
- малый вес малыша при рождении.
Диагностика
Главное значение в диагностике гестационного пиелонефрита имеют лабораторные способы. Определить начало воспалительного процесса можно, сделав анализ мочи и крови. Может применяться бактериальное исследование мочи и окрашивание по Грамму (микробиологические методы, показывающие, какой возбудитель вызвал заболевание).
В анализах обнаружится:
- лейкоцитурия (обнаружение лейкоцитов в моче);
- лейкоцитоз (повышение уровня лейкоцитов в крови);
- может определиться умеренная анемия;
- бактериурия (появление бактерий в моче).
Так как моча в норме стерильна, а при пиелонефрите, особенно у беременных, чаще всего причиной становятся бактерии, в анализе мочи лаборанты обнаружат именно патогенную флору. Зная, чем грозит болезнь и почему важен анализ мочи, женщина будет более внимательно относиться к своему здоровью.
Инструментальные методы
УЗИ — показывает анатомическую структуру органов, состояние стенок, наличие уплотнений и расширений в чашечках и лоханках почек. Для дифференциации первичного пиелонефрита от вторичного может проводиться хромоцистоскопия. Это метод обследования почек и верхних мочевых путей, по которому определяется, есть ли препятствия в движении мочи.
Использование в диагностике рентгена на протяжении всей беременности запрещено ввиду вредного воздействия на рост и развитие плода.
Лечение
1. Острое заболевание
Лечение возникшей патологии нельзя откладывать. Развиваясь, болезнь может принести негативные последствия для женщины и ребенка. Это именно тот случай, когда прием антибиотиков во время беременности оправдан.
Врач подбирает максимально безопасные для плода антибиотики: в зависимости от триместра, используются те или иные препараты.
За ходом лечения необходимо строго следить, поэтому при острой форме рекомендуется стационар.
Препараты, назначаемые врачом:
- антибиотики — воздействуют на возбудителя патологии: пенициллины, нутрифоновый ряд лекарств, цефалоспорины и другие лекарства, согласно триместру беременности;
- спазмолитики — подавляют мышечные спазмы;
- болеутоляющие — снимают болевые ощущения;
- уроантисептики — оказывают противомикробное действие;
- общеукрепляющая терапия, прием витаминов, фитотерапия, седативные вещества. Эффективен прием канефрона, обладающего спазмолитическим, противовоспалительным и болеутоляющим действием. Это растительный препарат, позволяющий снять лекарственную нагрузку на организм;
- физиотерапия, катетеризация, дезинтоксикация и другие виды воздействия;
- позиционная терапия — для очищения почки от застоя мочи.
Постельный режим (около 1 недели) рекомендован в острой фазе болезни, при сильных болях, температуре. Далее желательно проводить время в движении, чтобы восстановить движение мочи из пораженного органа. Поза «кошки», которую беременной рекомендовано принимать несколько раз в день по 10–15 минут, способствует лучшей работе почек.
2. Хронический пиелонефрит
Лечение хронической формы, если нет отклонений в анализах, может происходить дома. Как лечить данную форму, определяет врач. Если симптомы не беспокоят, и женщина чувствует себя хорошо, обычно врач дает общие рекомендации.
При диагностике у больной хронической почечной недостаточности схема лечения корректируется (запрещается применять нефротоксичные антимикробные лекарства).
Прогноз лечения благоприятный. В некоторых случаях возможен переход острой болезни в хроническую форму. Случается, развиваются осложнения.
Можно ли заниматься самолечением?
Самолечением заниматься рискованно. Многие группы лекарств вообще запрещены при беременности, так как могут вызвать серьезные нарушения развития плода (тетрациклины противопоказаны).
Грамотное лечение всегда строится по принципу воздействия на причину, а не маскировки симптомов. Причина у пиелонефрита — бактериальная, а потому отказ от приема антибиотиков в пользу «бабушкиных» методов не принесет должного эффекта. В какой-то степени «народные» средства могут помочь убрать симптоматику, но возбудитель, вызвавший болезнь, останется.
Роль диеты при лечении
Во время болезни важно соблюдать диету, цель которой — исключение ненужной нагрузки на пораженный орган и вообще на весь организм, а также профилактика запоров. В таблице представлено, что можно есть при пиелонефрите беременным. В графе рядом находится информация, негативно влияющая на самочувствие.
Организация питания
| Группы продуктов:
При хронической почечной недостаточности ограничивается прием белка. |
Цель питьевого режима — «промыть» почки. Пить можно практически все, т.к. болезнь не приводит к задержке жидкости и соли:
| Если на фоне пиелонефрита возникает гестоз (поздний токсикоз с отеками и повышением давления) — питьевой режим организуется согласно рекомендациям лечащего врача. |
Как предотвратить пиелонефрит?
В профилактике важную роль играет ранняя диагностика. Важно прислушиваться к собственному самочувствию и сообщать врачу о беспокоящих симптомах. Анализы и исследования, назначаемые во время беременности, способствуют раннему обнаружению болезни. Чем раньше выявлена болезнь, тем проще ее лечить и тем меньше риск возникновения осложнений.
Чтобы предупредить болезнь, необходимо:
- пролечить инфекции, имеющиеся в организме, желательно до наступления беременности;
- провести раннее лечение бактериурии и затруднения пассажа мочи, особенно у беременных с многоплодием, крупным плодом, многоводием;
- вести здоровый образ жизни, придерживаться советов врача, ведущего беременность, регулярно посещать женскую консультацию;
- соблюдать личную гигиену;
- избегать переохлаждения, переутомления, стрессов.
Источник: https://mamadeti.ru/article/maintenance-of-pregnancy/pyelonephritis-during-pregnancy/
Можно ли рожать при пиелонефрите и как это отразится на ребенке?

Во время беременности на организм женщины оказывается огромная нагрузка. Даже у тех, кто до зачатия считал себя здоровой, появляются всевозможные симптомы, которые усложняют течение беременности.
А что делать тем, у кого уже имеется «роскошный букет» болячек, а ребенка родить все же хочется? В этом случае, в первую очередь, необходимо понять, можно ли рожать с данным диагнозом и как эта патология может отразиться на состоянии матери и будущего малыша. Особенно часто в последнее время встречаются заболевания почек, которые обостряются во время беременности.
Вот тут-то и возникает вопрос: как протекают беременность и роды при пиелонефрите. Для того чтобы ответить на него, следует разобраться в особенностях заболевания и на основании этого сделать выводы.
Пиелонефрит и его особенности
Итак, для того чтобы понять, возможна ли беременность при хроническом течении болезни, следует выяснить, что происходит в почках при данной патологии. Пиелонефрит — это воспалительный процесс, поражающий не только ткани органа, но и чашечки и лоханки.
Статистика показывается, что наиболее часто возникает поражение правой почки. Развиться заболевание может у женщин в любом возрасте, но первые симптомы патологии, как правило, определяются именно во время беременности.
Существует даже специальный термин: гестационный пиелонефрит, то есть болезнь, возникшая во время вынашивания ребенка.
При отсутствии беременности от заболевания избавиться не так-то и сложно. Но в данном случае все осложняет ограничение в приеме препаратов, так как они могут оказаться токсичными для плода. Также следует отметить, что при беременности заболевание протекает особенно выражено и быстро прогрессирует. Почему так происходит, можно понять, ознакомившись с причинами заболевания.
Почему поражаются почки при беременности?
Основной причиной развития патологии являются болезнетворные микроорганизмы. Но, помимо этого, должно присутствовать нарушение оттока мочи.
При правильном лечении можно добиться стойкой ремиссии и тогда врачи разрешат рожать с пиелонефритом.
Но следует быть готовым к тому, что даже если последнее обострение у вас было 10-15 лет назад, во время вынашивания могут проявиться проблемы с почками.
Дело в том, что растущая матки начинает сдавливать мочеточник и немного смещать органы малого таза. В результате этого отток мочи нарушается и она задерживается в почках.
Если при этом есть хотя быть небольшое содержание болезнетворных микроорганизмов, подобные условия окажутся для них идеальными и они начнут увеличиваться в численности.
Таким образом, возникнет обострение хронического пиелонефрита.
Но и это еще не все причины появления проблем с почками, с которыми могут столкнуться женщины, страдающие хроническим пиелонефритом. Во время беременности резко меняется гормональной фон. Под воздействием эстрогенов и прогестерона ухудшается перистальтика мочеточников, что приводит к задержке вывода мочи из почек в мочевой пузырь.
Таким образом, можно сделать вывод, что во время беременности с огромной вероятностью может возникнуть пиелонефрит, но все же особенно высокий риск появления проблем у женщин, которые уже перенесли данное заболевание. Нелишним будет отметить, что спровоцировать обострение во время вынашивания может переохлаждение, постоянная усталость, малоподвижный образ жизни, снижение иммунитета и ряд других факторов.
Особенности течения заболевания
Женщины, собирающиеся рожать при хроническом пиелонефрите, должны четко знать, как проявляется данное заболевание во время вынашивания ребенка и какие особенности течения могут быть. Наиболее часто первые признаки патологии появляются на 20-23 неделе.
Если последний рецидив или обострение было 5-10 лет назад, то могут появиться ярко выраженные симптомы. Это, в первую очередь, повышение температуры, рвота, тошнота, головная боль, изменение аппетита, слабость и так далее. Особенно показательная боль в спине в области проекции почек.
При этом уже по месту расположения болевого синдрома можно понять, поражена одна почка или обе.
В том случае, если у женщины практически каждый год случаются обострения, то во время беременности пиелонефрит может протекать менее выраженно. Наиболее частыми жалобами становятся боль в спине, слабость, головная боли и повышенная утомляемость.Естественно, что выраженность признаков напрямую зависит от того, насколько сильно поражены органы. При опущении почки признаки заболевания могут появиться намного раньше указанного срока. Если имеется, например, гидронефроз правой почки и пиелонефрит, то обострение может начаться раньше, что обусловлено увеличенными размерами пораженного органа.
Очень важно при появлении первых признаков сразу обращаться к специалисту с целью постановки диагноза и получения эффективного лечения. Необходимо помнить, что роды при хроническом пиелонефрите возможны, но при этом следует уделить огромное значении течению беременности для того, чтобы избежать каких-либо негативных последствий.
Методика выявления патологии
Даже в том случае, если у женщины имеется хроническое течение пиелонефрита, врач обязан провести полное обследование для выявления патологии, так как не обязательно имеющиеся симптомы будут вызваны обострением хронического процесса. В первую очередь, назначаются лабораторное и инструментальное исследования.
Как правило, сдается общий анализ крови для определения уровня лейкоцитов, СОЭ и гемоглобина. По биохимическому анализу можно сделать выводы о состоянии почек по показателям содержания мочевины и креатинина. При обследовании мочи оценивается содержание белка, лейкоцитов и клеток крови.
Бактериологический анализ осадка позволят выявить возбудитель патологии, а также определить его чувствительность к антибиотикам.
Для того чтобы выяснить, можно ли женщине рожать самой или следует сделать кесарево сечение, определяется состояние почек с помощью УЗИ. При высокой вероятности риска развития почечной недостаточности следует выбрать оперативное родоразрешение.
Лечить или наблюдать?
При возникновении обострения беременную женщину направляют в стационар. В первую очередь, требуется нормализовать отток мочи из почки.
Для этого следует занять положение на боку, противоположном пораженному органу, и согнуть ноги в коленях. При этом матка отклоняется в сторону здоровой почки и отток нормализуется.
При отсутствии эффекта в течение суток назначается катетеризация мочеточников под королем УЗИ.
В том случае, если уже начались схватки, следует добиться опорожнения лоханок с помощью вышеуказанной процедуры, так как с наполненными и расширенными лоханками почек будет трудно рожать. К тому же повышается давление на пораженный орган, что грозит ухудшением его состояния.
Что касается родов, то при отсутствии обострения в момент наступления схваток они проводятся естественным путем. Если же имеются признаки почечной недостаточности, стимуляция родов противопоказана. Как правило, назначается кесарево сечение для исключения осложнений пиелонефрита и возникновения отклонений в других органах.
О причинах возникновения пиелонефрита и методах его лечения говорится в видео:
Возможные осложнения и как их избежать
При хроническом течении во время беременности могут быть такие осложнения, как инфицирование плода, самопроизвольный аборт, преждевременные роды, внутриутробная гибель плода, гестоз беременных, а также почечная недостаточность. Кроме того, даже если беременность протекала нормально, высока вероятность того, что возникнет обострение после родов.
Для того чтобы родить при данном заболевании ребенка здорового и без уродства, следует знать, какие именно профилактические мероприятия нужно выполнять. В первую очередь, не допускайте обострения патологического процесса. Чаще двигайтесь, гуляйте пешком, соблюдайте диету, следите за тем, чтобы моча не застаивалась в почках.
Для этого нужно чаще ходить в туалет и вызывать мочеиспускание. В то же время пить нужно как минимум по два литра воды в сутки для того, чтобы концентрация мочи снижалась, а болезнетворные микроорганизмы вымывались из почек и мочеточников.
Для этого подойдут травяные чаи, минеральные воды без газа, отвары фруктов и ягод, а также очень полезно употреблять их вживую.Таким образом, можно сделать вывод, что при хроническом течении заболевания можно родить здоровых детей и при этом не ухудшить состояние своего здоровья. Естественно, что при этом придется соблюдать все врачебные рекомендации, придерживаться диеты и внимательно относиться к своему здоровью.
Источник: https://dvepochki.ru/nephriti/mozhno-li-rozhat-s-hronicheskim-pielonefritom-samoy
Болезни почек и пиелонефрит при беременности

В последние годы внимание акушеров все чаще привлекают инфекции мочевых путей, которые нередко впервые выявляются во время беременности.
В первую очередь это связано с частотой встречаемости данной патологии (среди заболеваний, не касающихся половой сферы, у беременных болезни почек и мочевыводящих путей занимают второе место после болезней сердечно-сосудистой системы), а также с осложнениями, возникающими во время беременности, родов и послеродового периода.
К наиболее распространенным воспалительным заболеваниям мочевыделительной системы относятся бессимптомная бактериурия (обнаружение значительного количества бактерий в моче), цистит (воспаление слизистой оболочки мочевого пузыря) и пиелонефрит — инфекционно-воспалительный процесс, сопровождающийся поражением ткани почек и чашечно-лоханочной системы.
Следует отметить, что часто болезни почек возникают из-за хронических инфекций мочеполовой системы, таких, как — цистит при беременности. Не вылеченные заболевания мочевого пузыря «идут дальше», и переходят на почки. Это касается острых инфекций мочеполовой системы, или хронического цистита, имеющего тенденцию к вспышкам в видк острой формы цистита.
Бессимптомная бактериурия
Диагноз «бессимптомная бактериурия» устанавливается при обнаружении в 1 миллилитре мочи 100 000 микробных клеток и отсутствии симптомов инфекции мочевых путей. Беременные с бессимптомной бактериурией должны быть подвергнуты тщательному обследованию на предмет выявления скрытых форм заболевания мочевой системы.
Прежде всего применяются лабораторные методы исследования — анализы крови и мочи. Патологические изменения наблюдаются при количественном исследовании осадка мочи (анализ мочи по методу Нечипоренко), а также при исследованиях выделительной и фильтрационной способности почек (анализ мочи по Земницкому, Ребергу).
Неотъемлемой частью комплекса мероприятий по диагностике стало УЗИ почек.
На фоне бессимптомной бактериурии примерно в 30%–40% случаев развивается острый пиелонефрит, поэтому таким беременным необходимо проводить своевременное профилактическое лечение. Эффективность лечения контролируют путем посева мочи на флору: мочу помещают на специальную питательную среду и смотрят, вырастают ли на питательной среде колонии микроорганизмов.
Цистит
Цистит сопровождает разнообразные патологические состояния мочевыводящих путей и половых органов. Он может являться первым проявлением пиелонефрита или других урологических заболеваний.
Острый цистит характеризуется снижением трудоспособности, слабостью, повышением температуры до 37,5°С и местными симптомами, позволяющими заподозрить, а во многих случаях — безошибочно поставить диагноз.
К ним относятся: болезненное мочеиспускание (рези в конце мочеиспускания), боли в надлобковой области, усиливающиеся при пальпации и наполнении мочевого пузыря, учащенное мочеиспускание (каждые 30–60 минут).
Диагноз необходимо подтвердить лабораторными данными: при заболевании в анализе мочи обнаруживается лейкоцитурия (наличие большого количества лейкоцитов), бактериурия (наличие бактерий). Патологические изменения могут наблюдаться также в анализе крови.
Острый цистит продолжается 7–10 дней; если он затянется, то доктор назначит обследование, необходимое для исключения воспалительного поражения почек.
Лечение цистита производится таблетироваными антибактериальными средствами (полусинтетические пенициллины, цефалоспорины) в течение 5–7 дней.
Своевременное распознавание и лечение бессимптомной бактериурии и цистита при беременности приводит к существенному снижению риска острого пиелонефрита и его непосредственных последствий как для матери, так и для плода (чаще всего это угроза прерывания беременности или преждевременных родов).
Пиелонефрит
Пиелонефрит, возникший впервые во время беременности, называется «гестационный пиелонефрит» или «пиелонефрит беременных». Встречается он у 6–7% будущих мам, чаще во второй половине беременности.
Существующий до беременности пиелонефрит может обостриться на ее фоне или протекать в хронической и стертой форме.
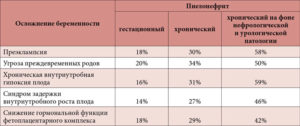
Женщины, больные пиелонефритом, составляют группу высокого риска по возникновению таких осложнений беременности, как
невынашивание, гестоз(осложнение второй половины беременности, при котором происходит спазм сосудов матери и плода, при этом страдают и беременная, и малыш.Чаще гестоз проявляется повышением артериального давления, появлением белка в моче и отеков), внутриутробное инфицирование и гипотрофия (отставание в росте) плода.
Самым грозным осложнением является острая почечная недостаточность — состояние, при котором почки полностью или частично прекращают свою работу.
Как работают почки
Предрасполагающими факторами для развития острого гестационного пиелонефрита и обострения хронического пиелонефрита во время беременности являются изменения в мочевыделительной системе, такие, как нарушение мочевыделения (обусловленное увеличением размеров матки), перестройка гормонального и иммунного статуса, а также наличие рецидивирующего (обостряющегося) цистита до беременности, пороков развития почек и мочевых путей (удвоение почки, мочеточника), мочекаменная болезнь, сахарный диабет и т.д.
Для оценки клинической картины инфекционного заболевания почек, и особенно — для выбора метода лечения большое значение имеет выявление возбудителя. Тесное анатомическое соседство уретры, влагалища, прямой кишки, снижение антимикробного иммунитета при беременности способствуют заселению входа в уретру бактериями из кишечника.
Короткая уретра и близкое расположение мочевого пузыря, нарушение движения мочи по мочевыводящим путям способствуют восходящему пути распространения инфекции.
Этим, видимо, и объясняется значительное преобладание кишечной палочки и других микробов, обитающих в кишечнике, среди возбудителей заболевания мочевыделительной системы, которые при беременности занимают первое место.
Кроме того, у беременных в моче часто высеивают дрожжеподобные грибы рода кандида (молочница), микоплазму и уреаплазму. Инфекция может распространяется и гематогенным путем (через кровь) из очага воспаления — глоточных миндалин, зубов, гениталий, желчного пузыря.
Роды при пиелонефрите: есть ли риск?
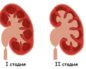
Выделяют три степени риска беременности и родов у женщин с пиелонефритом:
* I степень — неосложненное течение пиелонефрита, возникшего во время беременности;
* II степень — хронический пиелонефрит, развивающийся до наступления беременности;
* III степень — пиелонефрит, протекающий с артериальной гипертензией (повышением артериального давления), пиелонефрит единственной почки.
Наиболее тяжелые осложнения возникают при III степени риска, поэтому женщины с пиелонефритом должны наблюдаться не только у акушера-гинеколога, но у терапевта и нефролога. Исход беременности и родов зависит не только от степени риска, но и от длительности заболевания, степени поражения почек и общего состояния организма матери.
Чаще всего острый пиелонефрит возникает в 22–28 недель беременности (а также на определенных сроках беременности: 12–15 недель, 32 — 34 недели, 39 — 40 недель) или на 2–5-й день послеродового периода (эти сроки связаны с особенностями гормонального фона и повышением функциональной нагрузки на почки, поздние сроки — с ухудшением оттока мочи).
В острый период заболевания беременные жалуются на внезапное ухудшение самочувствия, слабость, головную боль, повышение температуры тела (38–40°С), озноб, боли в пояснице, дизурические нарушения — учащенное мочеиспускание, боли при мочеиспускании. Надо помнить о том, что на фоне основного заболевания могут появляться признаки угрожающего и начавшегося выкидыша или преждевременных родов (в связи с наличием инфекционного процесса).
Диагностика пиелонефрита
Пиелонефрит может начаться рано и вначале носить латентный характер (в этом случае симптомы заболевания не выражены), поэтому для его выявления следует использовать весь комплекс диагностических тестов при обязательном посеве мочи у всех беременных.
Диагностика пиелонефрита основывается на вышеперечисленных клинических признаках, подкрепленных лабораторными данными.
Важное значение имеют исследование средней порции утренней мочи и подсчет количества форменных элементов в осадке мочи (лейкоциты, эритроциты, различные цилиндры — своеобразные слепки почечных канальцев и клетки эпителия).
Используются методы Нечипоренко для подсчета соотношения лейкоцитов и эритроцитов (в норме у беременной соотношение лейкоцитов и эритроцитов 2:1, т.е.в 1 миллилитре мочи содержится 4000 лейкоцитов и 2000 эритроцитов) и Земницкого для определения относительной плотности и нарушений соотношения дневного и ночного диуреза.
У всех беременных с патологией почек проводят посев мочи для выявления микрофлоры и определения чувствительности ее к антибиотикам, общий и биохимический анализ крови, а также ультразвуковое исследование почек для выявления состояния чашечно-лоханочной системы. При подозрении на пиелонефрит беременная госпитализируется в дородовое отделение родильного дома, при этом рекомендуется длительное лечение (не менее 4–6 недель).
Лечение пиелонефрита при беременности
Лечение пиелонефрита беременных проводят по общим принципам терапии воспалительного процесса.
Первый этап комплексного лечения заключается в позиционной терапии. Это положение беременной на боку, противоположном локализации пиелонефрита (па «здоровом» боку), что способствует лучшему оттоку мочи и ускоряет выздоровление. Этой же цели служит коленно-локтевое положение, которое периодически должна принимать женщина на 10— 15 минут несколько раз в день.
Пациентке также рекомендуется обильное питье, например клюквенный морс, в котором содержится натрий бензоат, превращающийся в гипуровую кислоту, которая оказывает бактерицидное действие в почках.
Антибактериальные препараты назначаются в зависимости от вида возбудителя и его чувствительности к антибиотикам.
При этом предпочтение отдается препаратам, не оказывающим выраженного отрицательного влияния на состояние плода (это очень важно) — полусинтетическим пенициллинам, цефалоспоринам.
Для усиления эффекта терапии антибиотики комбинируют с уроантисептиками (5-НОК, ФУРАГИН, НЕВИГРАМОН).
Важным моментом в лечении пиелонефрита является улучшение оттока мочи. Для этого назначаются спазмолитики и растительные мочегонные средства, которые можно в готовых формах приобрести в аптеке или приготовить самим.
В схему лечения также входят витаминные комплексы.
При наличии симптомов интоксикации (повышения температуры, слабости, разбитости) проводится инфузионная дезинтоксикационная терапия (внутривенно вводятся различные растворы — ГЕМОДЕЗ, РЕОПОЛИГЛЮКИН, АЛЬБУМИН).При хроническом пиелонефрите вне обострения бывают тупые боли в пояснице, в моче содержится небольшое количество белка, слегка увеличенное количество лейкоцитов. Во время беременности заболевание может обостряться — иногда дважды или трижды.
При каждом обострении женщина должна быть госпитализирована. Лечение обострения хронического пиелонефрита мало чем отличается от терапии при остром заболевании.
Во время беременности рекомендуется соответствующая диета с ограничением потребления острой, соленой пищи, обильное питье, витаминотерапия, растительные уросептики, антибактериальные препараты.
Хочу особо отметить, что параллельно с лечением пиелонефрита необходимо проводить комплексную терапию, направленную на сохранение беременности и улучшение состояния плода. Родоразрешение проводят через естественные родовые пути, поскольку кесарево сечение в условиях инфицированного организма крайне нежелательно и его выполняют по строго акушерским показаниям.
Профилактические меры
Стоит сказать и о профилактике пиелонефрита. В связи с тем, что у 30–40% беременных с бессимптомной бактериурией развивается острая инфекция мочевых путей, необходимо своевременное выявление и лечение бактериурии.
И в заключение хочу обратить ваше внимание на два основных момента, касающихся послеродового периода. Дети, рожденные от матерей, больных пиелонефритом, составляют группу риска по развитию гнойно-септических заболеваний; а что касается мам, то, как правило, после гестационного пиелонефрита функция почек у большинства женщин восстанавливается.
Лечимся травами
Известно, что лекарственные растения обладают мочегонным, антибактериальным и противовоспалительным действием.
В фазе активного воспаления при пиелонефрите можно рекомендовать следующий сбор: шалфей (листья) — 1 десертная ложка, толокнянка (листья) — 2 чайных ложки, хвощ (трава) — 1 чайная ложка, ромашка (цветы) — 2 чайные ложки.
Все эти травы необходимо смешать и настоять в течение 30 минут в 400 миллилитрах кипяченой воды, после чего обязательно процедить.
Принимать настой следует горячим по 100 миллилитров 3 раза в день до еды курсами по 2 месяца с двухнедельными перерывами.
В период ремиссии можно рекомендовать сборы лекарственных растений с выраженным воздействием на процесс регенерации.
Например: одуванчик (корень) — 1 чайная ложка, береза (почки) — 1 чайная ложка, ромашка (цветы) — 1 чайная ложка, крапива (листья) — 1 чайная ложка, брусника (листья) — 2 чайные ложки.
Все смешать, настоять 30 минут в 350 миллилитрах кипятка, процедить. Настой рекомендуется пить горячим по 100 миллилитров 3 раза в день за полчаса до еды по 2 месяца с двухнедельным перерывом.
Источник: https://puzdrik.ru/pochki.html