Сосудистые ножки почек
Содержание
Почечная ножка и заболевания, с ней связанные. Что такое почечная ножка и какие у нее бывают заболевания ?
Верхушка правой почки традиционно находится на уровне второго грудного позвонка, а верхушка левой почки лежит на 1 см выше, но ее нормальное положение может варьироваться от тел позвонков (± 2 позвоночных тела как в верхнем, так и в нижнем направлениях). Почки обычно имеют длину 9-13 см, а верхние части могут быть защищены 11-м и 12-м ребрами. Как правило, задняя сторона почки находится ближе к диафрагме и мышцам позвоночника.
Почечная паренхима состоит из почечного мозгового вещества и коры, которая окружена волокнистой почечной капсулой, составляя топографию почек.
Поверхностная почечная капсула, которая окружает почку, представляет собой слой периренального жира, а окружающий периренальный жир – мембранный соединительно-тканевый слой, известный как почечная фасция.
За пределами почечной фасции находится параренальный жир, который покрыт париетальной брюшиной спереди и поперечной фасцией сзади.
Топография почки
Почки содержат медиальную трещину, называемую почечной гилюмой, через которую проходят почечные сосуды, нервы и почечная лоханка. Почечные лоханки стекают в мелкую, а затем в крупную воронку.
Почечная лоханка сужается в уретероподобном переходе ниже.
Затем мочеточник спускается забрюшинно, проходя позади к сосудам яичка или яичника, перед бифуркацией общей подвздошной артерии и дистально в область таза.
Уретральные симпатические афферентные нервы путешествуют с меньшими, наименьшими, поясничными нервами.Почечная артерия выходит из брюшной аорты на уровне тела четвертого грудного позвонка, ниже происхождения верхней брыжеечной артерии и превосходит начало нижней брыжеечной артерии.
Они идут поперек поперечного сечения диафрагмы и входят в почечный холм; с правой стороны артерия обычно проходит за нижней полой веной, прежде чем войти в почку.
Почечные вены появляются с передней и задней сторон почечной лоханки и анастомозы на почечной ножке, прежде чем сливаются в нижнюю полой веной. Левые почечные вены проходят позади поджелудочной железы и перед брюшной аортой. Более короткие правые почечные вены проходят по нисходящей двенадцатиперстной кишке и голове поджелудочной железы.
Почечная ножка
Почечная ножка является местом входа и выхода для структур, обслуживающих почки:
- сосудов;
- нервов;
- лимфатических узлов;
- мочеточников.
Медиальная облицовочная ножка заправлена в широкий выпуклый контур коры.
Из ножки появляется почечная боль, которая образуется из основных и мелких чашечек в почках. Гладкая мышца в области почечной лоханки направляет мочу через перистальтику в мочеточник.
Почечная артерия формируется непосредственно из нисходящей аорты, тогда как почечные вены возвращают очищенную кровь непосредственно к нижней полой вене. Артерия, вена и почечный лоб расположены в переднем и заднем порядке.
Синтопия и скелетотопия почек
Синтопия – месторасположение органа относительно других в организме человека.
Скелетотопия – нормальное местоположение органов в человеческом теле, относительно скелета человека и его частей.
Почки имеют места соприкосновения со многими внутренними органами. Но касается непосредственно не само тело почки, а её оболочка – фасциально-клетчаточная прослойка.
Левая почка располагается на высоте 12 грудного и двух верхних позвонков поясницы. Правая же почка располагается ниже левой, почти на 2 см.
Синтопия левой почки
Верхней своей частью (верхний полюс) левая почка объединяется с левым надпочечником.
Передней областью, если рассматривать орган, начиная с верхнего полюса к низу: 30% касается желудка, следующие 30% поджелудочной железы, а остальная часть — одной из петель тонкого кишечника.
По латеральному краю, если рассматривать сверху вниз: почечная оболочка опирается на селезёнку, изгиб ободочной кишки, и начальную часть толстого кишечника. По медиальному краю, почка опирается на поджелудочную железу. А задней областью поверхности крепится к мышцам почечного ложе.
Синтопия правой почки
Правая почка сверху прикрыта соответствующим надпочечником.
30% передней нижней поверхности правой почки касается правого изгиба ободочной кишки. Остальная верхняя часть прилегает в печени.
По латеральному краю правая почка прикасается конечной части восходящей ободочной кишки. По медиальному краю касается нисходящей части 12-и перстной кишки. Заднейповерхностью, как и левая почка, правая крепится к мышцам ложе почки.
Скелетотопия почек
Правая почка: от 12 грудного до верхнего края 4 поясничного позвонка, левая — от 11 грудного до верхнего края 3 поясничного позвонка. Расположение почек у женского пола немного отличается от мужского, органы находятся на пол позвонка ниже.
Почки могут располагаться чуть выше или чуть ниже, часто встречается их аномальное расположение. Чаще всего таким патологиям подвергается правая почка.
Структура и строение ножки почки
Почечные ворота (ножка органа) оснащены достаточно сложной кровеносной системой
Почечные ворота (ножка органа) оснащены достаточно сложной кровеносной системой. Так, Валя (вена, артерия и лоханка органа) локализуется в передней позиции, то есть максимально близко, если смотреть на строение почки спереди.
Полая и гонадная вены правого мочевыделительного органа стыкуются вблизи ворот, но несколько ниже. При этом поясничная вена опутывает почку и подходит к полой сзади. И уже в нижней части вены полой происходит соединение обеих.
При этом особенностью строения правых ворот органа является вена надпочечника, которая стыкуется с полой сбоку и сзади.
Важно: такая перевязка правого органа позволяет сохранить его жизнеспособность. В противном случае, если бы почечные ворота правой почки были схожи с левыми вратами, то печень передавливала бы всю кровеносную систему органа.
Стоит знать, что перевязка левой почки образует несколько иную схему. Здесь почечная и полая вены расположены рядом.
В случае необходимости проведения операции на почечных сосудах хирург должен разбираться в строении всей ножки почки и сосудистых соединениях. Однако случается, что при резекции специалист наблюдает аномалии строения почечных ворот.
В этом случае хирург действует спонтанно и выполняет определенный обход, образующий нормальное замыкание сосудов, при этом соблюдая принципы их соединения.
Ворота почек
Почечными воротами именуют комплекс сосудов и лимфатических протоков, которые соединяют органы с общей кровеносной системой организма
Форма мочевыделительных органов напоминает боб. Причем вогнутый край каждой почки смотрит в сторону позвоночника. Это и есть верхний полюс правой почки и верхний полюс левого органа. Именно к ним подходят почечные ворота.
Почечными воротами именуют комплекс сосудов и лимфатических протоков, которые соединяют органы с общей кровеносной системой организма. Почечные ворота содержат в себе такие сосуды:
- Артерия;
- Почечная вена;
- Нервные волокна;
- Сосуды лимфатической системы.
Все вместе это называется ножка почки.
Дают ли инвалидность после удаления почки и какие условия?
Стоит знать, что состав почечной ножки не может быть хаотичным, а имеет строго определенную последовательность расположения. Так, если смотреть на мочевыделительный орган и его анатомию, то расположение всех сосудов будет таким:
- Сверху — вена почки, по которой отработанная кровь уходит из органа;
- Ниже — артерия, по которой кровь, обогащенная кислородом, поступает в почку;
- И следом за ней ниже — почечная лоханка и мочеточники.
: в медицинских кругах всю эту комбинацию сосудов именуют именем Валя, что позволяет не путаться в последовательности расположения сосудов. Так, В — вена, А — артерия, Л — лоханка.
Тромбоз почечной артерии
Такая патология характеризуется тромбированием артерии мочевыделительного органа
Такая патология характеризуется тромбированием артерии мочевыделительного органа. В результате этого кровоснабжение почки серьезно нарушается.
Если закупоренная тромбом артерия не была подвержена лечению или хирургическому вмешательству, со временем больная почка приходит в упадок, развивается её недостаточность, а затем и отмирание органа полностью.
Если терапия не будет проведена вовремя или тромбозу будут подвержены обе почки, то это серьезная угроза для жизни пациента. В этом случае при острой и затем хронической почечной недостаточности, развивающейся на фоне тромбоза, показана трансплантация органов.
Причинами тромбоза почечной артерии являются:
- Проблемы со свертываемостью крови;
- Застой крови на фоне сердечной недостаточности;
- Нефротический синдром;
- Тромбоз полой нижней вены (восходящий), расположенной рядом с артерией;
- Мембранозная нефропатия;
- Злокачественные образования в почках;
- Инфаркт миокарда;
- Воспаление стенок сосудов — панантерит;
- Атеросклероз — наличие на стенках сосудов холестериновых бляшек.
Нефроптоз
Это еще одна патология почек, которая может нарушать работу почечной ножки
Это еще одна патология почек, которая может нарушать работу почечной ножки. Нефроптозом называют опущение почки. То есть её смещение относительно своего нормального положения и позвоночника вниз. Такая патология приводит к растяжению сосудистой ножки органа, его перекрутам и пережимам. В результате кровоснабжение почки нарушается, что и приводит к почечной недостаточности.
Что такое дистопия почки: симптомы и диагностика
Чаще всего нефроптоз диагностируют у женщин, поскольку именно они любят использовать новомодные диеты для похудения. А резкая потеря жировой прослойки и капсулы почки ведет к подвижности органа.
В дальнейшем достаточно сделать резкое движение, претерпеть езду с тряской или заняться активными видами спорта, чтобы орган сдвинулся со своего места. Также причиной развития нефроптоза у женщин является беременность и роды.
Растущая матка с плодом давят на связочный аппарат почек, понемногу смещая органы вниз или в стороны. В результате страдает и ножка органа.Различают три степени нефроптоза:
- Легкая. Смещение почки вниз на 1-2 см.
- Средняя. Опущение органа на 1-2 позвонка.
- Тяжелая. Смещение почки на 2-3 позвонка.
Чтобы предотвратить дальнейшее развитие патологии, при легкой и средней степени нефроптоза больным показано усиленное питание, ношение корсета (который надевают утром в положении лежа и снимают вечером в том же положении) и занятия лечебной физкультурой, укрепляющей мышцы кора.
Если же у больного диагностируют тяжелую стадию нефроптоза, при которой опущенные почки находятся ниже 4-5 поясничных позвонков, то здесь показана операция. Хирург проводит фиксацию почки в её анатомическом ложе методом подтягивания связочного аппарата. Здесь же проводят и восстановительные операции на сосудистой системе органа, если при его провисании структура и функция ножки нарушились.
- http://pochke.ru/neotlojnie1/pochechnaya-nozhka.html
- https://pochkam.ru/diagnostika/topografiya-pochek.html
- https://LecheniePochki.ru/anatomiya/pochechnaya-nozhka.html
Источник: https://stopzaraza.com/pochki/topografiya-pochki-pochechnaya-nozhka.html
Почечная ножка и заболевания, с ней связанные
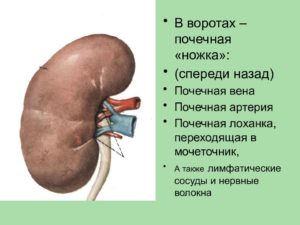
Почки – это спаренные, бобовидные забрюшинные органы, которые находятся ниже уровня диафрагмы. Правая почка располагается сзади печени, а левая расположена позади селезенки. От каждой почки отходит почечная ножка, которая является входом в почку.
Топография почки
Верхушка правой почки традиционно находится на уровне второго грудного позвонка, а верхушка левой почки лежит на 1 см выше, но ее нормальное положение может варьироваться от тел позвонков (± 2 позвоночных тела как в верхнем, так и в нижнем направлениях). Почки обычно имеют длину 9-13 см, а верхние части могут быть защищены 11-м и 12-м ребрами. Как правило, задняя сторона почки находится ближе к диафрагме и мышцам позвоночника.
Почечная паренхима состоит из почечного мозгового вещества и коры, которая окружена волокнистой почечной капсулой, составляя топографию почек.
Поверхностная почечная капсула, которая окружает почку, представляет собой слой периренального жира, а окружающий периренальный жир – мембранный соединительно-тканевый слой, известный как почечная фасция.
За пределами почечной фасции находится параренальный жир, который покрыт париетальной брюшиной спереди и поперечной фасцией сзади.
Почки содержат медиальную трещину, называемую почечной гилюмой, через которую проходят почечные сосуды, нервы и почечная лоханка. Почечные лоханки стекают в мелкую, а затем в крупную воронку.
Почечная лоханка сужается в уретероподобном переходе ниже.
Затем мочеточник спускается забрюшинно, проходя позади к сосудам яичка или яичника, перед бифуркацией общей подвздошной артерии и дистально в область таза.
Уретральные симпатические афферентные нервы путешествуют с меньшими, наименьшими, поясничными нервами.Почечная артерия выходит из брюшной аорты на уровне тела четвертого грудного позвонка, ниже происхождения верхней брыжеечной артерии и превосходит начало нижней брыжеечной артерии.
Они идут поперек поперечного сечения диафрагмы и входят в почечный холм; с правой стороны артерия обычно проходит за нижней полой веной, прежде чем войти в почку.
Почечные вены появляются с передней и задней сторон почечной лоханки и анастомозы на почечной ножке, прежде чем сливаются в нижнюю полой веной. Левые почечные вены проходят позади поджелудочной железы и перед брюшной аортой. Более короткие правые почечные вены проходят по нисходящей двенадцатиперстной кишке и голове поджелудочной железы.
Заболевания, связанные с почечной ножкой
Нефроптоз, также известный как плавающая почка и почечный птоз, является условием, при котором почка спускается более чем на 2 тела позвонков (или более 5 см) во время изменения положения от спины до вертикального.
Типичное клиническое проявление симптоматического нефроптоза у молодой (в возрасте 20-40 лет) женщины представляет собой:
- боль в пояснице;
- боль в боковом или нижнем квадранте, которая возникает в вертикальном положении и которая проходит от лежания и усугубляется длительными периодами стояния или физической активности.
Многие пациенты с этим заболеванием могут также обращаться за вниманием при пальпации нижней части брюшной массы, находясь в вертикальном положении.
Факторы риска развития симптоматического нефроптоза включают чрезмерную потерю веса или частую экстремальную физическую активность.
Наиболее тяжелым проявлением симптоматического нефроптоза является кризис, который характеризуется сильной болью колониальной стороны, тошнотой, рвотой, ознобом, тахикардией, олигурией и преходящей гематурией или протеинурией из-за обструкции. Боль может быть облегчена восходящим движением почки назад к почечной ямке в положении лежа на спине и с опущенной головой и поднятыми ногами или в положении коленного сустава.
При физическом осмотре, иногда, перевернутую ножку почки можно пальпировать в нижней части живота, когда пациент принимает вертикальное положение. Передняя брюшная стенка может также показывать некоторые незначительные отступы.
Почечный птоз и почечная эктопия могут быть включены в один и тот же дифференциал, так как оба являются низшими почечными смещениями более 2 тел позвонков от второго грудного позвонка (правая почка) и на 1 см выше второго грудного позвонка (левая почка).
Однако почечная эктопия представляет собой постоянное врожденное смещение почки в эту позицию, и у пациентов с этим состоянием есть более короткие мочеточники и внематочное почечное артериальное кровоснабжение.
Почки с аномальной ножкой имеют нормальную длину мочеточников и почечных артерий с нормальным происхождением от брюшной аорты, тогда как внематочная почка имеет более короткий мочеточник, учитывая его фиксированное внутреннее положение.
Анализ мочи может выявить микрогематурию у пациентов с нефроптозом
Анализ мочи может выявить микрогематурию у пациентов с нефроптозом. Тем не менее, работа над микрогематурией должна быть завершена стандартным образом, прежде чем нефроптоз будет зависеть от ее причины:
- Результаты культуры мочи обычно отрицательны.
- Уровни креатинина и электролита обычно нормальны.
- Уровень лактатдегидрогеназы в крови может быть резко повышен, поддерживая теорию транзиторной почечной ишемии.
Внутривенная урография является основным диагностическим инструментом при нефроптозе. У пациентов с нефроптозом внутривенная урография показывает почечный спуск двух или более тел позвонков (т. е. более 5 см), когда сравниваются изображения, сделанные в спине до вертикальных позиций. Отсроченная визуализация может также показывать гидронефроз.
У пациентов с нефроптозом редукция мочегонного (фуросемида) может проявлять гидронефроз или уменьшенную функцию почечной функции при сканировании, проведенном в положении лежа на спине, по сравнению с результатами, полученными в сидячем положении.
Ретроградная пиелография может демонстрировать обструктивные изменения мочеточника, таза или чашечек (например, перегибание) при изменении почечной позиции путем наклона оперативного стола.
Результаты КТ обычно нормальны, когда пациент находится в положении лежа на спине.
Придерживаясь вертикальной ультрасонографии и допплерографических сканирований, можно увидеть почечный птоз, в то время как исследование Допплера может показать снижение кровотока в почке с опущенной ножкой, когда пациенты находятся в вертикальном положении. Этот метод может обеспечить чувствительность, превосходящую чувствительность изотопной ренографии (почечного сканирования) при выявлении симптоматического нефроптоза.
Когда сканирование выполняется как в положении лежа на спине, так и в сидячем положении, оно может проявлять снижение кровотока и уменьшение зазора.Уретральный свищ — это патологические ходы, которые берут свое начало в мочеиспускательном канале и выходят на поверхность кишечника, влагалища, ягодиц, мошонки, промежности или полового члена. Такие свищи различаются по диаметру, длине и форме.
Свищ может быть единичным или множественным. Образования бывают прямыми или извилистыми, все зависит от причины, спровоцировавшей появление свища.
Свищи представляют собой осложнения болезней мочеполовой системы, поэтому так важно своевременно устранять возникшие проблемы в этой сфере.
Симптоматические проявления
Симптомы болезни зависят от места расположения и размера отверстия свища. Функция мочеиспускания сохраняется в том случае, если свищ находится возле наружного уретрального отверстия или шейки мочевого пузыря. Если свистеть начало у женщины, то обнаружить патологию сможет гинеколог на профилактическом осмотре.
В других случаях наблюдается выделение мочи из влагалища или прямой кишки. Если имеются наружные отверстия, то во время акта мочеиспускания моча выделяется еще из этих отверстий. В покое моча не будет истекать, так как этому препятствует сфинктер, расположенный в мочеиспускательном канале.
К общим симптомам можно отнести боли и рези во время процесса мочеиспускания. Все это указывает на развитие воспалительного и инфекционного процесса. При свище на коже можно увидеть покраснение в этом месте, образование корочки, чувствовать зуд и другие признаки воспаления.
Причины возникновения свища уретры
Образоваться свищ может из-за повышенного давления в мочеиспускательном канале, а также из-за повреждения слизистой оболочки. В итоге происходит перфорация ткани до поверхности кожи или слизистой оболочки. Обычно этому способствуют дополнительные предрасполагающие факторы:
- Различные травмы приводят к повреждению мочеполовой системы, например бытовые травмы пениса или нетрадиционные сексуальные контакты.
- Опухоли, которые могут появиться на половом члене, в предстательной железе или на слизистой мочеиспускательного канала.
- Ятрогенные факторы, то есть формирование свищей в результате оперативного вмешательства.
- Формирование свища при лечении аденомы, рака предстательной железы, других опухолей, расположенных в органах малого таза.
Классификация заболевания
Уретральные свищи могут делиться по месту образования:
- уретроглютеальные;
- уретровагинальные, такие свищи образуются в слизистой оболочке влагалища, при этом моча истекает в этот орган, что в конечном итоге приводит к воспалительному процессу;
- уретро-промежностные свищи образуются в области промежности, при этом моча истекает наружу;
- уретро-мошоночные — это образования выходящие в мошонку;
- уретро-ректальные свищи открываются в прямую кишку, при этом инфекционные болезни, развившиеся вследствие такого свища, устраняются только хирургически;
- уретро-пениальные, отверстие из уретры выходит на половой член.
Существуют и комбинированные мочеполовые свищи. При этом в данный процесс вовлечены несколько отделов мочеполовой сферы. Чаще можно встретить мочеточниково-пузырно-влагалищные свищи, в редких случаях в этот процесс вовлекается кишечник.
Чем опасны свищи мочеиспускательного канала?
Кроме того, что человек ощущает постоянный дискомфорт, подобные свищевые образования могут нести за собой определенную угрозу осложнений. Нередко к образованию свища присоединяется инфекция, что вызывает сильные воспалительные процессы.
При начале воспаления не следует проводить уретропластику, так как необходимо медикаментозным способом избавиться от инфицирования свища. Если вовремя не избавиться от этого, то инфекция может проникнуть в мочеиспускательный канал, мочевой пузырь и даже в почки, поэтому своевременно обращайтесь за врачебной помощью, чтобы как можно быстрее избавиться от проблемы.
Диагностика и постановка диагноза
Если свищ вышел наружу, то диагностировать заболевание несложно. Но имеется ряд необходимых исследований, которые стоит пройти. Это делается для того, чтобы определить ряд показателей для выбора тактики лечения: необходимость определения причины появления свища, установление хода и длина протяженности отверстия — это позволят выбрать оптимальную терапию для заболевания.
Диагностические методы в этом случае заключаются в следующих процедурах:
- уретрография и уретроскопия;
- контрастная фистулография;
- ретроскопия и кольпоскопия.
Зондирование проводится только в том случае, если свищи небольшого размера. Не всегда необходимы все исследования. Вид обследования назначит врач исходя из клинической картины пациента.
Необходимое лечение
Лечение в большинстве своем оперативное. Показана операция пациентам, у которых нарушен процесс мочеиспускания, имеются проблемы с личной гигиеной, незаживающие свищи. Имеются и противопоказания для хирургического вмешательства. Так, операция не сможет быть проведена по следующим причинам:
- наличие воспалительного процесса в области свищей;
- остиомилиты;
- стриктура мочеиспускательного канала;
- наличие посторонних тел, которые проникли в уретру;
- серьезные сердечно-сосудистые заболевания.
Подготовка к операции осуществляется следующим образом:
- Проводится лечение по устранению воспаления.
- Слишком длинные свищи помечаются красящим препаратом, это делается за сутки до операции.
- Проводится подготовка кишечника.
Уретроректальные свищи устраняются посредством обособления уретры и прямой кишки. Ушивание происходит прямо на органах. Применяется и метод удаления части прямой кишки, где расположен свищ, после чего ушивается свищ уретры.
Свищ, образованный в губчатой части мочеиспускательного канала, иссекается, после чего ушивается с использованием кожных лоскутов, взятых из других органов. Это может быть кожа полового члена, мошонки, внутренней поверхности бедренной части, кожной складки крайней плоти.
Во время проведения операции моча отводится через специальный катетер или через надлобковый мочевой пузырь, где предварительно делается отверстие. Консервативное лечение в большинстве случаев неэффективно, может применяться поддерживающая терапия или лекарственное лечение для устранения воспалительного процесса.
Для того чтобы не образовался свищ, необходимо следить за своим здоровьем, своевременно лечить заболевания, связанные с мочеполовой системой, избегать травмирования уретры и мочевого пузыря, проходить регулярное медицинское обследование, женщинам посещать гинеколога, а мужчинам уролога. Все это избавит в дальнейшем от такой неприятной проблемы, как свищ мочевыделительной системы.
Источник: https://pochke.ru/neotlojnie1/pochechnaya-nozhka.html
Расширение вен в почках: есть ли такой диагноз
От почек отходит две вены – правая и левая, при этом они обе впадают в полую вену, но правая гораздо короче, поэтому соединяется с ней выше.
При этом в левую почечную вену практически под прямым углом впадает левая яичковая вена, в то время как правая яичковая соединена непосредственно с полой.
По этой причине левосторонний стеноз и соответствующая локализация варикоцеле встречается в подавляющем большинстве случаев.
При этом может наблюдаться как частичное сужение просвета в почечной вене – непосредственно стеноз, так и полная закупорка сосуда (окклюзия). Такое нарушение сопровождается образованием тромба и требует незамедлительных действий, поскольку в противном случае осложнения могут дойти вплоть до летального исхода.
Стеноз почечной вены может развиваться и у женщин, но такое случается крайне редко.
Причины патологии
Стеноз почечной вены и связанное с ним варикоцеле могут возникать по разным причинам, среди которых есть как врожденные аномалии, так и приобретенные особенности организма. На сегодняшний день выделяют несколько основных предрасполагающих факторов возникновения проблем с почечной веной:
- Артериальный аорто-мезентериальный «пинцет». Под этим сложным названием скрывается защемление почечной вены аортой и верхней брыжеечной артерией, между которыми проходит этот сосуд.
- Нефроптоз. Это опущение почек или по-другому их излишняя подвижность. В норме при дыхании почки должны опускаться приблизительно на 2 см, при нефроптозе они перемещаются на 10 см. Также под нефроптозом понимают перекручивание почки вокруг своей оси.
- Педункулит. Это заболевание характеризуется воспалением в области ворот почки и по ходу ее сосудистой ножки, что вызывает изменения в кровеносных сосудах. Педункулит может быть последствием травмы или осложнением пиелонефрита (общего воспаления почки).
- Впадение правой вены яичка в правую почечную вену. Эта аномалия является врожденной, при подобных анатомических особенностях кровоток в правой почечной вене затрудняется.
- Кольцевидная левая почечная вена. В этом случае сохраняются обе ветви левого края венозного кольца вследствие затруднения оттока крови по задней.
- Множественные почечные артерии. В этом случае, как и при артериальном аорто-мезентериальном «пинцете», смежные сосуды оказывают давление на почечную вену.
- Ретроаортальная левая почечная вена. При этой аномалии сосуд имеет косую нисходящую траекторию и впадает в нижнюю полую вену ниже обычного уровня.
- Экстракавальное впадение левой вены почки. В этом случае левая супракардинальная вена превращается в почечную вену и, таким образом, открывается или в систему полунепарной вены, или в левую подвздошную вену.
Конкретные причины стеноза почечной вены не всегда запоминаются пациентами, поскольку многим достаточно знать, является аномалия врожденной или приобретенной. Во втором случае это знание позволит предотвращать возникновение рецидивов в дальнейшем. Однако чаще всего патология почечной вены возникает вследствие врожденных генетических особенностей.
Симптомы заболевания
Почечный стеноз вены в большинстве своем проявляется в виде варикозного расширения вен семенного канатика, поэтому в этом случае целесообразнее рассматривать именно вторичное заболевание. Единственным явным проявлением первичной патологии может быть присутствие небольших кровяных примесей в моче, но это возникает на поздних стадиях развития болезни.
Варикоцеле, в свою очередь, может протекать как ярко выражено, так и бессимптомно, причем второй вариант встречается чаще.
В большинстве случаев на начальных стадиях развития заболевания пациент не ощущает никаких недомоганий и даже не подозревает о наличии у себя патологий.
При этом выделяют 4 стадии развития варикозного расширения вен семенного канатика, и для каждого этапа характерны свои признаки:- Начальная стадия. В самом начале развития варикоцеле оно в подавляющем большинстве случаев протекает без симптомов и визуальных проявлений. Диагностировать патологию и стеноз почечной вены в этом случае можно лишь случайно при прохождении профилактического УЗИ.
- Первая стадия. Некоторые, но немногие пациенты на этом этапе ощущают слабые тянущие ощущения в области мошонки, которые усиливаются при физических нагрузках, половом возбуждении и интимной близости в частности. При обычной пальпации расширенные вены не прощупываются, но могут быть обнаружены в ходе пробы Вальсальвы. Для этого пациента просят встать и напрячь мышцы живота, тогда вены мошонки становятся хорошо видны.
- Вторая стадия. Многие пациенты ощущают тянущий дискомфорт или явную боль в паховой области, вены прощупываются при обычной пальпации.
- Третья стадия. Боль присутствует почти в каждом случае, патологически расширенные вены можно не только прощупать, но и увидеть невооруженным глазом.
Несмотря на то, что при варикоцеле симптомы не всегда выражены и не доставляют особых хлопот пациенту, это заболевание весьма опасно, особенно для молодых людей. Главным негативным последствием варикозного расширения вен семенного канатика является нарушение фертильности, то есть потеря возможности зачать ребенка.
Диагностика патологии
При наличии жалоб на дискомфорт в паховой области, а также при возникновении кровяных примесей в моче мужчине необходимо обратиться к урологу. В любом случае, даже если у пациента не стеноз почечной вены и не варикоцеле, любые проблемы с мочеполовой системой решает этот специалист.
На первом приеме врач расспросит мужчину о наличии жалоб, времени их появления и особенностях развития.
Также уролог должен узнать, страдает ли пациент какими-либо хроническими заболеваниями, и были ли у него уже патологии мочеполовой системы.
После этого проводится первичный осмотр, на котором врач пальпирует область мошонки и почек, а при необходимости просит пациента лечь, напрячь мышцы или выполнить другие действия для более успешной диагностики.
При подозрении на варикоцеле и стеноз вены в почке назначаются лабораторные и инструментальные методы обследования для подтверждения диагноза и выявления причин заболевания. В большинстве случаев для формирования клинической картины уролог назначает один или несколько из следующих методов:
- УЗИ с допплером. Это самый информативный метод при заболеваниях кровеносной системы. Стандартная процедура УЗИ, но с использованием датчика допплера, позволяет выявить направление движения крови по сосудам и степень расширения или сужения просвета вен. Метод неинвазивный и абсолютно безболезненный.
- Рентгенография. Для обследования нижней волой вены и ее притоков применяется рентгенография с предварительным введением контрастного вещества для улучшения четкости изображения.
- Спермограмма. Это анализ спермы, который позволяет выявить осложнения, связанные со стенозом и варикоцеле. Снижение качества спермы (подвижности или количества сперматозоидов) является прямым свидетельством развивающегося бесплодия.
- Общие анализы крови и мочи. При рассматриваемых патологиях общие анализы являются дополнительными, они позволяют выявить наличие или отсутствие осложнений.
- Анализ мочи по Нечипоренко. Этот анализ отличается от общего тем, что собирается лишь средняя порция мочи. Применяется для диагностики стеноза почечной вены, при варикоцеле бесполезен.
- Определение суточной потери белка. Это исследование мочи, при котором определяется функциональное состояние почек, в частности клубочкового аппарата. Позволяет определить степень стеноза.
- Иммунохимические анализы мочи и крови. Позволяют выявить наличие или отсутствие инфекции в мочеполовой системе.
После получения результатов анализов врач подтверждает ранее поставленный диагноз или указывает новый. Кроме того, определяется степень развития патологий, не основании чего назначается подходящее направление в лечении. Обычно диагностика не занимает больше 2-3 дней, поэтому терапевтический курс подбирается своевременно.
Лечение заболевания
В зависимости от степени поражения почечной вены лечение может быть консервативным в виде гемостатической терапии или же хирургическим.
Для избавления от стеноза могут применять различные операции, например, нефропексию, позволяющую закрепить почку в нужном положении, перевязку участка венозной сети и т. д.
Выбор метода хирургического вмешательства основывается на причинах возникновения стеноза, индивидуальных особенностях пациента, степени патологии и других факторах.
Что касается варикоцеле, то и в этом случае врач может пойти по одному из двух путей. Во-первых, может быть назначена консервативная терапия с применением медикаментозных средств, физиопроцедур и специализированной гимнастики.Такой подход может возыметь эффект, если патология находится на ранних стадиях развития, однако даже в этом случае нельзя говорить о полном излечении, поскольку этими способами можно устранить лишь симптомы.
Если ситуация запущена, врач сразу дает рекомендацию на проведение операции, чтобы избежать осложнений.
В целом хирургическое вмешательство может быть показано на любом этапе развития варикоцеле, поскольку это единственный на сегодняшний день способ полностью победить заболевание. Однако не все пациенты соглашаются на такой шаг, поскольку необоснованно боятся рисков и осложнений.
Операция может проходить по одной из следующих методик:
- Метод Иваннисевича. В подвздошной области пациента делают разрез длиной 4-6 см, через который хирург постепенно подбирается к расширенной вене и перевязывает ее. На данный момент способ считается достаточно устаревшим и почти не применяется, поскольку часто возникают рецидивы.
- Метод Паломо. Аналогичен с методом Иваннисевича, но разрез делается выше, что позволяет избежать некоторых осложнений. Однако способ также считается устаревшим.
- Эндоскопический метод. В брюшной полости пациента делается 3 прокола, через которые вводятся эндоскопические инструменты и камеру. Хирург контролирует ход операции через монитор. На данный момент самый применяемый метод, обладает низким риском рецидивов.
- Микрохирургический метод. Способ тоже считается малоинвазивным, поскольку операция проводится через небольшой прокол или надрез с использованием хирургического микроскопа.
Стеноз почечной вены и варикоцеле у мужчин почти всегда наблюдаются в тандеме, но лечение для каждого заболевания подбирается разное. В любом случае лечить эти болезни нужно сразу после обнаружения, чтобы избежать усиления интенсивности симптомов и возникновения осложнений. Особенно внимательными к своему здоровью должны быть молодые мужчины.
Источник: http://FlebDoc.ru/varikoz/vidyi/rasshirenie-ven-v-pochkah.html
Нефроптоз (опущение почки)
24.06.13
Нефроптоз (опущение почки) — это избыточная подвижность и ротация почки, которые возникают в вертикальном положении тела.
В норме во время дыхания и при движении тела обе почки смещаются в пределах допустимой физиологической нормы, которая не должна превышать высоту тела поясничного позвонка (2–4 см). В норме правая почка расположена несколько ниже левой почки.
Нефроптозом считается смещение почки в вертикальном положении тела вниз более чем на 2 см, а при глубоком вдохе — более чем на 3–5 см, кроме того к нефроптозу относится и состояние, при котором наблюдается поворот почки вокруг сосудистой ножки.
Выделяются следующие степени нефроптоза:
- I степень нефроптоза — опущение нижнего полюса почки более 1,5 поясничных позвонков
- II степень нефроптоза — опущение нижнего полюса почки более 2 позвонков
- III степень нефроптоза — опущение нижнего полюса почки более 3 позвонков
При опущении почки она может, как находиться стабильно низко, по сравнению с физиологической нормой, так и возвращаться на свое место при изменении положения тела — так называемая «мигрирующая почка».
Распространенность заболевания
Нефроптоз довольно часто встречаемое заболевание (от 0,07 до 10,6%), возникающее у людей в расцвете жизненных сил (20–40 лет) (Баран Е.Е., 1990; Лопаткин Н.А., 1998; Лопаткин Н.А. и соавт., 1985). Чаще всего встречается правосторонний нефроптоз.
У женщин опущение почек встречается почти в 15 раз чаще (1,5% лиц старше 18 лет), чем у мужчин (0,1%). Этот факт объясняется особенностями строения женского организма — более широкий таз, сниженный тонус брюшной стенки, большая эластичность связок.
Двухсторонний нефроптоз наблюдается относительно редко.
Причины развития нефроптоза
В норме почка фиксирована в своем типичном месте благодаря связкам, окружающим ее фасциям и жировой клетчатке.
К наиболее частым факторам, которые могут привести к развитию нефроптоза (опущение почки), относят резкое похудание, снижение мышечного тонуса брюшной стенки, травму поясничной области, постоянное ношение тяжестей, осложненную беременность, врождённые особенности строения сосудистой ножки почки и так называемого почечного ложа.
Полный перечень факторов развития нефроптоза (опущения почки) включает врожденную неполноценность связочного аппарата почки; предшествующие инфекционные заболевания, снижающие активность мезенхимы и приводящие к тяжелым изменениям в соединительнотканных образованиях; повреждение связочного аппарата почки в результате травмы с полным или частичным разрывом или отрывом связок (падение с высоты, резкий удар, сильное сотрясение туловища); значительное и довольно резкое похудание с уменьшением объема паранефральной клетчатки; ослабление тонуса или дряблость передней брюшной стенки со снижением внутрибрюшного давления после быстрого исхудания, в результате многократных беременностей или затяжных родов.
Как правило, нефроптоз (опущение почки) развивается постепенно в течение жизни, чаще встречается у молодых женщин, преимущественно при субтильном телосложении.
Симптомы и клиническая картина нефроптоза (опущения почки)
При опущении почки она не просто смещается вниз, следом происходит ряд патологических процессов — поворот (ротация) ее по оси, натяжение почечных сосудов; ухудшается кровоснабжение почки, перегибается мочеточник, способствуя развитию воспаления в лоханке и образованию камней.
Опущение почки проявляется различными признаками, в зависимости от стадии нефроптоза.
Выделяют 3 стадии нефроптоза: при 1-й стадии опущения почки клинические проявления отсутствуют, либо имеются жалобы на общие изменения самочувствия и снижение работоспособности, при этом, как правило, боли практически отсутствуют.
При 2-й стадии опущения почки появляются боли в поясничной области, усиливающиеся в положении стоя, иногда приступообразные, в моче нередко выявляются белок и эритроциты. При 3-й стадии нефроптоза болевой синдром усиливается, присоединяются резкие изменения функции почек, существенно ухудшается работоспособность.Очень часто нефроптоз (опущение почки) длительное время не диагностируется и скрывается под масками неправильно установленных диагнозов — хронического холецистита, хронического колита, хронического аднексита, острого аппендицитаи т. д.
При этом пациент долго и безуспешно лечится от этих недугов, что приводит к астенизации и невротизации больного, резко ухудшая качество жизни. А ведь среднестатистический пациент с нефроптозом — это молодая стройная худенькая девушка.
Необходимо помнить и о том, что наличие проблем с почками отражается на течении беременности, и проявления нефроптоза в этот период только усиливаются.
Как правило, пациенты впервые обращаются за медицинской помощью при 2-й стадии нефроптоза. Она характеризуется смещением почки вниз более 5 см при перемещении пациента из положения лежа в положение стоя и сопровождается болью в животе или в боку.
Кроме того, боль при нефроптозе может иррадиировать в нижние отделы живота, сопровождаться тошнотой и ознобом.
Реже патологическая подвижность почки проявляется приступообразной болью по типу почечной колики (интенсивная распирающая схваткообразная боль), микро- и макрогематурией (примесью крови в моче видимой на глаз или при микроскопии), альбуминурия (избыточным содержанием белка в моче), повышением артериального давления.
Во многих случаях, пациенты, у которых нефроптоз сопровождается клиническими проявлениями, это молодые женщины субтильного телосложения, у которых хроническая боль в поясничной области в вертикальном положении проявляется как первичный и нередко единственный симптом нефроптоза. Хроническая периодическая боль в боку (пояснице), чувство тяжести, дискомфорт в животе чаще всего наблюдаются комплексно. Чаще всего встречаются такие осложнения нефроптоза, как артериальная гипертензия, почечная инфекция, мочекаменная болезнь и почечная колика.
Гипертензия развивается вследствие перегиба сосудов, питающих почку, и, как правило, может приводить к развитию артериальных кризов и стойкому повышению артериального давления.
Рис. 1. УЗИ сосудов правой почки при нефроптозе 3 ст. в положении лежа (слева) и стоя (справа). Отмечается выраженное изменение диаметра артерии с 7,5 мм до 3,5 мм.
В связи с нарушением свободного оттока мочи из почечных лоханок и мочеточников, при нарушенном положении почки и перегибе мочеточников, развивается локальная инфекция мочевых путей.
Моча, которая задерживается в мочевых путях, дает возможность для роста и распространения бактерий.Симптомы инфекции мочевых путей (пиелонефриты и циститы) включают частое и болезненное мочеиспускание, боль в животе или пояснице, лихорадку, озноб. Моча может быть мутной или иметь необычный запах.
Мочевые камни формируются из веществ, находящихся в моче, таких как кальций и оксалаты. Застой мочи в мочевых путях, уменьшение скорости ее свободного тока в мочевой пузырь являются предрасполагающими факторами развития мочевых камней.
Наличие нарушений уратного или пуринового обмена резко повышает вероятность развития камней в почках или мочевых путях.
При этом появляется сильная боль в боку, спине или тазовая боль, примесь крови в моче, озноб и лихорадка, рвота, жжение при мочеиспускании.
Наличие опущенной почки резко повышает травмоопасность при тупых травмах живота и таза. Если смещенная при нефроптозе почка находится низко в животе или в тазу, то она более восприимчива к ранению или тупой травме.
Одно из самых распространенных осложнений нефроптоза — почечная колика. Почечная колика при опущении почки характеризуется болевым приступом в боку (поясничной области), тошнотой, ознобом, тахикардией, олигурией (снижение количества выделяемой мочи), периодической гематурией (появление крови в моче) или протеинурией (появление белка в моче).
Диагностика нефроптоза (опущение почки)
Заподозрить опущение почки можно при наличии соответствующей клинической картины, а так же и при обнаружении признаков нефроптоза по данным ультразвукового исследования почек в положении лежа и стоя.
Ключевым методом диагностики, на основании чего устанавливается диагноз «патологическая подвижность почки (нефроптоз)» является внутривенная экскреторная урография с обязательным выполнением одного из снимков в положении стоя, при которой внутривенно вводится рентгеноконтрастное вещество и выполняется серия рентгеновских снимков поясничной области. Только на основании данных УЗИ диагноз нефроптоза установить нельзя, необходимо рентгенологическое подтверждение диагноза.
Дифференциальная диагностика патологической подвижности почки и ее дистопии (врожденного нарушения положения почки) проводится на основании ультразвукового цветного доплеровского исследования с возможностью визуализации сосудов. При этом важным критерием является уровень отхождения почечной артерии от аорты. Также цветное доплеровское ультразвуковое исследование позволяет измерить снижение кровотока в опущенной почке в вертикальном положении.
Рис. 2. При УЗИ отмечается снижение максимального почечного кровотока в правой почечной артерии в положении стоя до 70 см/сек (рис. справа) в сравнении с данными показателями лежа — 111 см/сек (рис. слева).Также дополнительными методами обследования почек при нефроптозе являются изотопная ренография и сцинтиграфия почек.
Лечение нефроптоза (опущения почки)
В настоящее время из консервативных методов лечения патологически подвижной почки используются: ограничение тяжелых физических нагрузок статического характера, ношение бандажа, комплекс лечебной физкультуры, высококалорийные диеты (с целью увеличения массы тела), гидротерапия (холодные компрессы, души, купания), медикаментозная терапия (антибактериальная терапия при обострении хронического вторичного пиелонефрита, гипотензивная терапия при артериальной гипертензии). Но, к сожалению, эти мероприятия помогают только 10% больным.
Пациенты со случайно выявленным опущением почки должны наблюдаться у уролога и регулярно обследоваться: раз в полгода сдавать анализы мочи, биохимический анализ крови (креатинин, мочевина, остаточный азот), выполнять УЗИ почек и мочевого пузыря, УЗДГ сосудов почек в положении стоя и лежа, раз в год проводить радиоизотопную ренографию и по показаниям — внутривенную экскреторную урографию. При отсутствии отрицательной динамики возможно длительное наблюдение.
Показания к операции по лечению нефроптоза возникают при опущении почки более чем на 3 тела позвонка в вертикальном положении пациента или наличие выраженной клинической картины опущения почки. Операция показана при наличии признаков снижения кровотока в почечных сосудах и нарушении экскреторной функции почки, а также в случае рецидивирующей мочевой инфекции.
В последние 10–15 лет в зависимости от выбранного хирургического доступа, наиболее часто используют следующие способы хирургического лечения нефроптоза:
- люмботомический доступ — традиционный способ «открытой» хирургии;
- малоинвазивные способы нефропексий (перкутанные, лапароскопические, ретроперитонеоскопические, мини-доступы).
Недостатком люмботомического доступа является его травматичность — широко пересекаются мышцы, нарушается иннервация, крово- и лимфообращение мышц боковой области живота. Срок реабилитации больного при открытой люмботомии длительный, возможно развитие послеоперационных осложнений (грыжи, атония брюшной стенки и др.). Косметический эффект операции минимальный.
Лапароскопический доступ при нефроптозе обладает очевидными преимуществами перед открытыми операциями: меньшей травматичностью, отсутствием кровопотери во время операции, хорошими косметическими результатами, более легким течением послеоперационного периода, сокращением сроков пребывания в стационаре, а также возможностью скорректировать сопутствующие заболевания органов брюшной полости и малого таза, требующие оперативного лечения.
Рис. 3. Места проколов на брюшной стенке при лапароскопической нефропексии.
«Золотым стандартом» хирургического лечения нефроптоза является лапароскопическая операция, во время которой используются современные, безопасные сетчатые имплантаты, которые будут надежно удерживать почку в физиологическом положении.
Использование собственных тканей при нефропексии часто приводит к развитию рецидива нефроптоза и поэтому перестало применяться ведущими урологами.
Оптимальным способом применения полипропиленовых сеток является нефропексия полипропиленовым имплантатом за верхний полюс.
Рис. 4. Фиксация сетчатого импланта к почке при лапароскопической операции.
После лапароскопической нефропексии 96% пациентов отмечает положительные результаты лечения — исчезновение или значительное снижение болевого синдрома, нормализацию цифр артериального давления, улучшение показателей пассажа мочи. При использовании сетчатых имплантов в лечении нефроптоза ведущие зарубежные и отечественные авторы отмечают рецидив заболевания лишь у 0,3% больных.
Рис. 5. Результаты лапароскопической нефропексии — данные в-в экскреторной урограммы в положении стоя (10 минута после введения контрастного вещества). Слева до операции, справа через 1 месяц после операции.
Особенности реабилитации в послеоперационном периоде
В течение 3-х месяцев необходимо соблюдение режима — ограничение физических нагрузок и ношение бандажа.
Необходимо динамическое наблюдение уролога — осмотр, сдача клинических анализов мочи и крови, УЗИ через 3 и 6 месяцев, внутривенная экскреторная урография через 3 месяца после операции, ультразвуковая допплерография сосудов почек, радиоизотопная ренография. Беременность возможна спустя полгода.
Если желаете поделиться данными этой статьи с друзьями, опубликуйте ссылку на него на своей странице, выбрав кнопку нужной соцсети:
Источник: http://www.kostyuk.ru/sitenews/index/nefroptoz-opushhenie-pochki.html