Острый серозный пиелонефрит
Содержание
Острый пиелонефрит
Острый пиелонефрит (лат. Pyelonephritis acuta) – это инфекционно-воспалительный процесс одновременно или по очереди поражающий лоханку и ткань самой почки. В конечной стадии обычно вовлекаются клубочки и сосуды почек.
Острый пиелонефрит – причины (этиология)
Пиелонефрит острый возникает вследствие распространения инфекции (кишечная палочка, кокковая флора) из почечной лоханки на почечную ткань при остром пиелите или в результате попадания инфекции в почку и ее лоханку гематогенным путем, что наблюдается при наличии очагов инфекции в организме (хронический тонзиллит (см. Хронический тонзиллит), остеомиелит (см. Остеомиелит) и др.) или во время острых инфекционных заболеваний (ангина (см. Ангина), сепсис (см. Сепсис), брюшной тиф (см. Брюшной тиф) и т. д.). Следует отметить, однако, что проникновение бактерий в почку и лоханку не всегда приводит к возникновению острого пиелонефрита и очагового нефрита: очень часто наблюдается бактериурия без признаков поражения почечной ткани. Одним из условий, способствующих возникновению пиелонефрита, является затруднение оттока мочи из почки (камень мочеточника, его перекрут и т. д.).
Острый пиелонефрит – патогенез
Морфологически как первичный, так и вторичный острый пиелонефрит может протекать в виде серозного (чаще) и гнойного (реже) воспалительного процесса с преимущественной его локализацией в интерстициальной ткани.
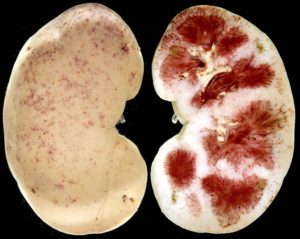
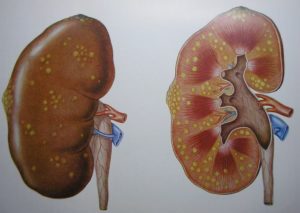
При остром серозном пиелонефрите почка увеличена, темно-красная. Вследствие повышения внутрипочечного давления при рассечении фиброзной капсулы ткань почки выпячивается (пролабирует). Гистологически в интерстициальной ткани обнаруживаются многочисленные периваскулярные инфильтраты.
Для серозного пиелонефрита характерны очаговость и полиморфность поражения: очаги воспалительной инфильтрации чередуются с участками неизмененной (здоровой) почечной ткани. Отмечается также отек интерстициальной ткани со сдавлением почечных канальцев.
В большинстве случаев наблюдаются явления паранефрита, отек околопочечной клетчатки. При своевременно начатом активном лечении и благоприятном течении заболевания можно добиться обратного развития воспалительного процесса.В других случаях серозный пиелонефрит переходит в гнойный с более тяжелыми клинической картиной и течением.
Острый гнойный пиелонефрит морфологически проявляется в виде гнойничкового (апостематозного) нефрита, солитарного абсцесса и карбункула почки.
В случае проникновения инфекции урогенным путем наблюдаются значительные изменения в лоханке и чашках: слизистая оболочка их гиперемирована, полости расширены, в просвете содержится гной. Нередко имеют место некрозы сосочков пирамид.
Очаги гнойного воспаления могут сливаться между собой и вести к разрушению пирамид. В дальнейшем в патологический процесс вовлекается и корковое вещество почки с развитием в нем мелких абсцессов (гнойничков) – апостематозного нефрита.
При гематогенном пути распространения инфекции множественные гнойнички величиной от булавочной головки до горошины сперва образуются в корковом, а затем в мозговом веществе почки. Вначале они находятся в интерстиции, затем поражают канальцы и наконец – клубочки. Гнойнички могут располагаться в виде одиночных мелких абсцессов либо группами.
При снятии фиброзной капсулы поверхностно расположенные гнойнички вскрываются. Па разрезе они видны и в корковом и в мозговом веществе. Почка увеличена, темно-вишневого цвета, околопочечная клетчатка резко отечна. Изменения в лоханке и чашках обычно менее выражены, чем при урогенном гнойном пиелонефрите.
Сливаясь между собой, мелкие гнойнички образуют более крупный гнойник – солитарный абсцесс.
Карбункул почки представляет собой крупный гнойник (от чечевичного зерна до размеров куриного яйца), состоящий на разрезе из нескольких или многих сливающихся между собой мелких гнойничков. Внешне он напоминает карбункул кожи, по аналогии с которым и получил свое название.Иногда может сочетаться с апостематозным нефритом; чаще бывает односторонним и одиночным. Одновременное развитие карбункулов в обеих почках встречается редко (примерно в 5% случаев). Как и при других формах острого гнойного пиелонефрита, возможно развитие гнойного паранефрита.
Рассмотренные варианты острого гнойного пиелонефрита представляют собой различные стадии одного и того же гнойно-воспалительного процесса.
Кроме того, микроскопически обнаруживаются расширение канальцев и собирательных трубочек, в интерстициальной ткани – лейкоцитарные (иногда массивные) инфильтраты, на месте которых при благоприятном течении заболевания развивается рубцовая ткань.
При выздоровлении от острого пиелонефрита сморщивания почки не происходит, поскольку развитие рубцовых изменений вследствие гибели почечной ткани носит не диффузный, а очаговый характер.
Острый пиелонефрит – патологическая анатомия
При остром пиелонефрите, почки несколько увеличены в объеме, слизистая оболочка лоханки воспалена, отечна, местами изъязвлена. У больного пиелонефритом, при нарушении оттока мочи лоханка содержит гной. При пиелонефрите, наблюдается воспалительная инфильтрация почечной ткани, более выраженная у верхушек пирамид; местами обнаруживаются очажки нагноения.
Острый пиелонефрит – симптомы (клиническая картина)
В большинстве случаев Пиелонефрит острый проявляется тяжелым общим состоянием больных, высокой лихорадкой неправильного типа, ознобом, тупыми болями в пояснице.
У больных пиелонефритом, при распространении воспаления на мочевой пузырь и уретру возникают болезненные позывы на мочеиспускание и рези при нем. У больных острым пиелонефритом, исследование мочи обнаруживает пиурию и бактериурию.
Однако при полной закупорке мочеточника и одностороннем поражении при остром пиелонефрите, изменений в моче может не выявиться. Наиболее тяжело протекает особая форма острого пиелонефрита, встречающаяся преимущественно у тяжелых диабетиков (см.Сахарный диабет), при которой происходит некроз почечных сосочков. Наблюдаются и стертые формы острого пиелонефрита, обычно на фоне общих тяжелых заболеваний. В этих случаях пиелонефрита, поражение почек можно заподозрить только на основании данных исследования мочи.
Острый пиелонефрит – лечение
Пиелонефрит обычно лечат антибиотиками. Их назначают или эмпирически (т.е. уже апробированные), или по результатам чувствительности к антибиотикам выделенного при посеве мочи микроорганизма.
Из рекомендованных препаратов предпочтение отдается антибиотикам с широким спектром действия. Обычно при не осложненном пиелонефрите, антибиотики назначаются внутрь.
Длительность курса лечения – не менее двух недель, хотя часто симптомы болезни начинают исчезать в первые 3-4 дня лечения.
Широко известны такие антибактериальные препараты для эмпирического лечения бактериальных инфекций мочевыделительной системы, как “Бисептол”, фторхинолоны, ципрофлоксацин, левофлоксацин.
Другие антибактериальные препараты для лечения пилонефрита применимы в случае нечувствительности выявленных бактерий к апробированным лекарствам или наличии у пациента аллергии на них.
После завершения лечения антибиотиками требуется контрольное исследование мочи, для определения эффективности терапии. Оно включает анализ мочи на наличие бактерий, белка и нормализации содержания лейкоцитов.
Для госпитализации больного есть следующие показания: высокая температура тела, озноб или многократная рвота, реальная угроза обезвоживания организма. Таким больным восполнение жидкости и антибиотики назначаются внутривенно.
Необходимо знать, что выраженное повышение температуры тела, озноб требуют пристального внимания. Они могут предвестниками генерализации инфекции (попадание бактерии в кровяное русло и распространение по всему организму).
Если при обследовании обнаружится закупорка одного из мочеточников “камешком”, который “перекрыл” выход мочи из почки – то используют метод “малой хирургии”. Камень удаляют с помощью специального приспособления, введенного через мочеиспускательный канал в мочевой пузырь, а затем в мочеточник.
После окончания антибактериальной терапии и исчезновения симптомов пиелонефрита врач может назначить дополнительные исследования, которые включают:
- внутривенную урографию (введение контраста в венозную систему с его выделением почками и, соответственно, рентгеновским контрастированием их чашечно-лоханочной системы);
- ультразвуковое исследование мочевыделительной системы;
- цистоскопию (осмотр мочевого пузыря через цистоскоп – специальный оптический прибор, введенный в просвет пузыря через мочеиспускательный канал).
Острый пиелонефрит – профилактика
Основной рекомендацией по профилактике пиелонефрита служит лечение основных заболеваний, способных его спровоцировать. Такими заболеваниями являются: мочекаменная болезнь (см. Мочекаменная болезнь) и аденомы предстательной железы (см.
Аденома предстательной железы), а также заболевания, сопровождающиеся нарушением оттока, мочи из почки.
Беременным женщинам, особенно с многоплодием, многоводием, с крупным плодом и с узким тазом необходимо не реже 1 раза в месяц проводить бактериологический анализ мочи и, по показаниям, исследование уродинамики.
Лечебная физкультура “не срабатывает” при заболеваниях органов мочевыделения. Применяется только общеукрепляющая лечебная гимнастика, так как пиелонефрит – это специфическое заболевание почек.Частые боли в поясничной области не дают возможности заниматься физической культурой регулярно и с полной отдачей сил.
И хотя лечебная физкультура проверенное и эффективное средство борьбы с заболеваниями, она, к сожалению, не дает положительных результатов (при пиелонефрите), кроме временного улучшения общего состояния.
Вот ряд небольших правил, которые помогут Вам снизить риск заболевания пиелонефритом:
- почаще “вымывайте” бактерий. Не давайте им обосновываться и плодиться. Для этого в дневной рацион необходимо включать побольше жидкостей. Воды среди них должно быть не менее полулитра. Водное “питание” увеличивает образование мочи и ее обновление. Бактерии не успевают “зацепиться” за вас. Одновременно этот шаг является профилактикой мочекаменной болезни, одного из провокаторов пиелонефрита;
- постоянно пейте клюквенный или другие кислые соки, богатые витамином С. Они подкисляют мочу, а это не по нутру бактериям. Они медленно растут;
- во время гигиены в области промежности женщины должны соблюдать правило подтирания: спереди – назад. При этом уменьшается риск попадания бактерий с кожных покровов и прямой кишки в мочевыводящие пути;
- перед интимом необходим туалет наружных половых органов. Это снижает риск попадания бактерий в мочевыводящие пути во время сексуального контакта;
- если не выполнено предыдущее правило, то после половой близости следует помочиться и таким способом удалить попавшие в мочевые пути бактерии;
- женщинам, с частыми дизурическими расстройствами из-за инфекций мочевыводящих путей, после полового акта лучше принять антибактериальный препарат (однократно или дважды).
В случаях застоя мочи из-за структурных нарушений мочевыводящей системы хирургическое лечение, восстанавливающее нормальный отток, также является профилактическим мероприятием, направленное на снижение риска рецидивов пиелонефрита.
Источник: https://dreamsmedic.com/encziklopediya/vnutrennie-zabolevaniya/pielonefrit-ostryij.html
Причины и лечение острого пиелонефрита
Неспецифическое острое поражение почечных тканей называется острый пиелонефрит. При этой патологии поражаются преимущественно почечные чашечки и лоханки. Воспаление за короткое время распространяется по тканям.
Как правило, воспаляется одна почка, справа или слева, на этом основании классифицируют правосторонний или левосторонний пиелонефрит. Острое двухстороннее почечное воспаление встречается редко. Главной причиной болезни является проникновение в почечные ткани патогенных бактерий.
Возбудителями могут быть кишечная или синегнойная палочка, в более редких случаях стафилококки и стрептококки.
Острый пиелонефрит – опасное воспаление в почках, которое молниеносно поражает всю структуру органа.
Общая информация
В группе риска находятся дети и женщины. В детском возрасте острый пиелонефрит возникает довольно часто, так как нагрузка на почки большая, а процесс развития необходимых функций еще не завершился. У женщин острый восходящий пиелонефрит диагностируется в возрасте от 20 до 45 лет. При остром пиелонефрите во время беременности возрастает риск выкидыша.
Причины развития и течение
Патогенез первичного острого пиелонефрита: патогенные микробы попадают в орган через кровоток из первичных мест воспаления в мочеполовой или других системах. Редко бактерии проникают в почку по просвету мочеточника.
При вторичном пиелонефрите этиология заключается в нарушении пассажа мочи по причине обструкции мочеточника инородным телом. Если развился острый гнойный пиелонефрит, со временем в корковых слоях почки формируются гнойные язвочки и состояние пациента ухудшается.
Основные причины, способствующие острому пиелонефриту:
- переохлаждение;
- недостаток полезных веществ;
- нарушение обмена веществ;
- обезвоживание;
- длительные стрессы;
- физические перенагрузки;
- ОРВИ и грипп;
- период беременности.
Классификация
Острый пиелонефрит может развиваться самостоятельно, а так же на фоне проблем с мочевыводящими путями.
Острый пиелонефрит условно делится на первичный и вторичный. Первичный развивается при нормальном оттоке мочи, когда в почки проникает возбудитель патологического процесса.
Обычно не связан с заболеваниями внутренних органов и их систем. Вторичный связан с ухудшением проходимости мочевыводящих путей. Возникает на фоне врожденных или приобретенных болезней. В особо тяжелых случаях существует риск развития некротического папиллита или сосочкового некроза.
Симптомы и признаки
Симптоматику болезни определяет форма и стадия развития патологии. Острый пиелонефрит у детей и взрослых имеет одинаковые признаки. На начальной стадии серозного воспалительного процесса происходит увеличение почки, около пленки клетчатки начинается отек.
При начале терапии на этом этапе пиелонефрит быстро излечим. При остром гнойном пиелонефрите происходит образование маленьких гнойничков, которые со временем сливаются в карбункул. В дальнейшем происходит абсцесс почечных тканей.
Проявления болезни в стадии обострения представлены в таблице:
| Классификация пиелонефрита | Признаки |
| Необструктивный | Быстрое развитие патологии, тяжелое состояние развивается за сутки |
| Высокая температура | |
| Повышается потливость, болит голова | |
| Развивается нарушение пищеварения: появляется тошнота, рвота, понос | |
| Появляются сильные боли в пояснице | |
| Моча становится мутной, неприятно пахнет | |
| Вторичный | Развивается приступ почечной колики |
| Лихорадочное состояние | |
| Озноб, тошнота, рвота | |
| Температура снижается, приступы почечных колик возобновляются через несколько часов | |
| Гнойный | Сильно болит поясница |
| Перепады температуры колеблются в районе 4-х градусов несколько раз за сутки | |
| Больного знобит | |
| Развивается бредовое состояние |
Диагностика
Диагностика острого пиелонефрита подразумевает сдачу анализов и аппаратное обследование.
При почечной колике и болях в спине следует посетить врача. Проведя предварительный осмотр и установив анамнез проблемы пациента, врач назначает лабораторные анализы.
Чтобы подтвердить предварительный диагноз, в лабораторных условиях в общем анализе мочи определяется наличие белка и лейкоцитов. Проводится бактериологический посев, с помощью которого определяются возбудители болезни. Устанавливается первоначальная причина патологии.
Для диагностики острого пиелонефрита применяют такие методы:
- компьютерную томографию;
- магнитно-резонансную томографию;
- экскреторную урографию;
- ультразвуковое исследование.
Дифференциальный анализ
При остром течении диагностировать болезнь достаточно просто. Но иногда при закупорке мочевыводящих протоков состав мочи не меняется. Поэтому лабораторные анализы мочи повторяют несколько раз через день.
Иногда требуется дифанализ острого пиелонефрита из-за схожей симптоматики заболевания у иных недугов.
Трудности при диагностике возникают, если присутствует воспаление в других органах. Дифференциальная диагностика необходима при подозрении на острый цистит и другие болезни мочеполовой системы. Для этого выполняется метод трехстаканной пробы. Для цистита в третьей пробе мочи характерно присутствие множества форменных элементов. Важно дифференцировать острый пиелонефрит от таких болезней:
- острый аппендицит;
- холецистит;
- менингит;
- сепсис;
- панкреатит;
- прободная язва желудка.
Лечение болезни
Успешное лечение острого пиелонефрита зависит от своевременного обращения больного за медицинской помощью. Лечение болезни народными средствами в домашних условиях обычно не приносит желаемого результата.
Больные острым пиелонефритом госпитализируются, их направляют в урологическое отделение на стационарное лечение. Во время обострения болезни пациенту показан постельный режим.
Терапевтический курс и дозировку необходимых лекарств должен назначать исключительно врач. За детьми в этот период нужен тщательный уход.
Хирургическая операция
При вторичном пиелонефрите терапия антибиотиками может не принести результата. Для возобновления нормального движения мочи прибегают к катетеризации мочеточников. Если восстановить движение мочи не удается, выполняют хирургическую операцию. К оперативному вмешательству часто прибегают при развитии солитарного абсцесса, карбункуле почки, апостематозном нефрите.
Лекарственные препараты при остром пиелонефрите
При отсутствии симптоматики, указывающей на обструкцию мочевыводящих каналов, больному назначается антибактериальное лечение. Выздоровление наступает через 5—14 дней в зависимости от тяжести симптомов. К антибактериальным препаратам, которыми лечится болезнь, относят фторхинолоны:
Терапия острого пиелонефрита подразумевает приём антибиотиков.
- «Офлоксацин»;
- «Пефлоксацин»;
- «Левофлоксацин».
Эти медикаменты противопоказаны, если проводится лечение острого пиелонефрита у детей, беременных или кормящих грудью женщин. Если возбудителем является кишечная палочка, энтерококки или протея, назначаются препараты, относящиеся к группе бета-лактамов: «Ампициллин» и «Амоксициллин». На тяжелых стадиях заболевания назначают такие медикаменты:
- «Сультамициллин»;
- «Гентамицин»;
- «Амикацин»;
- «Цефазолин».
Физиотерапевтические мероприятия
При остром пиелонефрите врач может лечить болезнь с использованием таких физиотерапевтических процедур:
- Сантиметроволновая терапия. Заключается в воздействии электромагнитного поля с конкретной частотой на органы и ткани организма человека.
- УВЧ-терапия. В ее основе лежит воздействие на организм высокочастотного электромагнитного поля.
- Электрофорез. В основе метода лежит введение лекарств через кожный покров при помощи постоянного электрического тока.
Диетическое питание и лечение народными средствами
При остром пиелонефрите пациенту необходимо придерживаться строгой диеты. С помощью правильного питания снижаются болезненные симптомы и корректируется кислотность мочи.
Если диагностирован острый серозный пиелонефрит, следует принимать много питья — не менее 2 литров за сутки. При снижении симптомов пациента переводят на растительную и молочную еду.
Надо снизить потребление соли, а при тяжелых формах болезни полностью исключить ее из рациона. Рекомендуется кушать дыни и арбузы, обладающие мочегонным эффектом.
Запрещено к употреблению мясо, алкогольные напитки, кофе, копчености.
С разрешения врача можно применять народные методы лечения. К ним относят прием настоев и отваров лекарственных трав. Для улучшения состояния почек применяют такие растения, как спорыш обыкновенный, хвощ полевой, березовые почки. Для приготовления настоя 2 ст. ложки смеси измельченных растений заливают 1 литром кипятка, настаивают час и принимаю по 0,5 стакана утром и вечером.
Возможные осложнения
При остром пиелонефрите возможны негативные последствия, как паранефрит и мочекаменная болезнь. При неправильном лечении существует риск возникновения хронической болезни.
Возможно развитие хронической почечной недостаточности или формирование поддиафрагмального абсцесса.
При тяжелой вторичной форме патологии может начаться обширный, двухсторонний гнойный воспалительный процесс и, как осложнение, дальнейший распад почечных тканей.
Профилактика
Для предотвращения острого пиелонефрита потребуется соблюдать диету, вести ЗОЖ, планово посещать врача.
Реабилитация после лечения включает в себя полноценное питание и умеренные физические нагрузки.
Основная профилактика острого пиелонефрита заключается в регулярном соблюдении личной интимной гигиены и постоянном наблюдении у врача. При наличии песка или камней в мочевом пузыре надо своевременно их ликвидировать.
Здоровый образ жизни, отказ от алкоголя и курения, длительные прогулки и правильное питание укрепляют иммунитет и снижают шанс повторного развития болезни. Следует помнить, что болезнь успешно лечится на первых этапах развития.
Источник: http://ProUrinu.ru/nedugi/nefrity/ostryj-pielonefrit.html
Причины развития острого пиелонефрита
Мы уже выяснили, что пиелонефрит – это воспалительное заболевание, которое всегда имеет инфекционную природу. В отличие от, положим, гломерулонефрита, острый пиелонефрит представляет собой классическое, «каноничное» воспаление, которому свойственны все его признаки (отек, боль, покраснение, повышение температуры и нарушение функции).
В процессе развития заболевания не задействованы иммунные механизмы или внешние влияния. Основа патогенеза острый пиелонефрит – это различные варианты взаимодействия между возбудителем и организмом хозяина.
Этим легко объясняется тот факт, что одно и то же заболевание, вызванное одним и тем же возбудителем, у каждого больного протекает по-разному. Почему так происходит?
Наиболее частая причина развития пиелонефрита – это граммотрицательная флора, в частности, – кишечная палочка. Эти микроорганизмы живут в организме каждого человека, не вызывая при этом заболевания. Чтобы патологический процесс мог развиться, необходимо определенное количество агрессивных бактерий с высокой патогенностью. Это одна сторона вопроса.
Второе условие, необходимое для свободного размножения бактерии – это благоприятная для нее среда. Организм полностью здорового человека не позволит развиться подобной патологии: иммунная система и местные механизмы защиты вовремя справятся с инфекцией. Некоторые состояния значительно облегчают жизнь бактериальных агентов. В первую очередь, это:
- Обструкция мочевыводящих путей на разных уровнях. Это может быть, допустим, аденома предстательной железы или простатит, – в таком случае увеличенная железа затрудняет отток мочи, вызывает повышение давления в мочевыводящих путях и застойные явления. Не менее частая причина нарушения оттока мочи – это закупорка протоков камнями при мочекаменной болезни. Камни, кроме всего прочего, способны повреждать эпителий протоков, делая его более восприимчивым к бактериальным инфекциям. К сужению мочевыводящих путей может привести также формирование стриктур после хронических воспалительных процессов или урологических операций.
- Снижение иммунитета, вне зависимости от его причины.
- Частые переохлаждения (например, если человек носит одежду, не соответствующую времени года), нерациональное питание.
- Тяжелые хронические заболевания, которые становятся фоном для острого процесса. Это может быть патология любой системы: сердечно-сосудистой, пищеварительной, нервной или какой-либо другой. Во всех случаях речь идет о длительном, «изматывающем» состоянии.
Наиболее важный фактор в этиологии ОП – это наличие или отсутствие обструкции мочевых путей. На основании этого показателя построена основная классификация пиелонефрита:
- первичный необструктивный;
- вторичный обструктивный.
Важный вопрос: каким образом инфекция попадает в почки, если ток мочи происходит сверху вниз? Есть три варианта:
- Проникновение инфекции в почки из крови (гематогенный) путь. Если инфекцией поражены соседние органы, микроорганизмы, попадая в кровь, могут отсеиваться из первичного очага в другие области. Это не самый частый путь распространения инфекций: во-первых, не все бактерии способны проникнуть в кровеносное русло и выжить там; а во-вторых, даже ослабленный иммунитет «до последнего» будет бороться с микроорганизмами, попавшими прямо в кровь. Однако и гематогенный путь распространения встречается, и списывать его со счетов нельзя.
- Бактерии могут проникать в почки с мочой. Это значительно проще, чем может показаться, но для уриногенного распространения инфекции обязательно должны соблюдаться два фактора: моча должна быть зараженной и забрасываться вверх. Это понятие обозначается как «рефлюкс», заброс. Разумеется, это патологическое состояние (равно как и наличие возбудителя в моче, которая в норме абсолютно стерильна).
- Третий путь проникновения возбудителей в ткань почки тоже восходящий, но с током мочи он ни коим образом не связан. Если микроорганизм обладает способностью «прилипать» к клеткам, которые выстилают мочевыводящие пути, то, постепенно «перебираясь» по стенкам, он может попасть в почечную ткань.
к оглавлению ↑
Симптомы болезни в разные периоды
Клиническая картина острого пиелонефрита может варьировать от едва заметных симптомов до тяжелых, опасных проявлений. Такие различия обусловлены клинической формой болезни и ее стадией.
Симптомы пиелонефрита нужно рассматривать изолировано для негнойных и гнойных форм: это обеспечит оценку «запущенности» болезни. Если вы обнаруживаете у себя признаки тяжелых форм пиелонефрита, то вы должны осознавать всю опасность ситуации.
Все стадии острого пиелонефрита могут перетекать одна в другую только в «восходящем» направлении: от легких к тяжелым. Это не обязательно, – заболевание может оставаться на одной стадии вплоть до выздоровления (в худшем случае – до хронизации). Влияющие на это факторы все те же – иммунитет, хронические болезни, гиповитаминоз, недостаточное питание и т.д
к оглавлению ↑
Серозный пиелонефрит
Острый серозный пиелонефрит справедливо можно считать начальной стадией болезни: острый пиелонефрит всегда начинается с серозного воспаления. Другой вопрос, что этот период может оказаться бессимптомным, а клиника болезни проявится только с развитием гнойного воспаления в почке.
Как правило, эта стадия проходит достаточно быстро, за 1,5-2 суток.
В случае обструкции мочевых путей, болезнь манифестирует с почечной колики, во всех прочих ситуациях – с острого, бурного воспаления со всеми перечисленными симптомами.
Могут появиться системные признаки воспаления: повышение температуры тела, недомогание, утомляемость, головная боль и т.д.
«Почечных» симптомов на этом этапе может не быть: серозное воспаление редко нарушает функционирование органа настолько, чтобы это можно было заметить.
Во многом это можно объяснить важностью выделительной функции для человеческого организма: пока воспаление не станет гнойным и не начнет разрушать ткани, почки будут исправно работать.Однако, как только воспаление охватывает большой объем ткани, появляются выраженные симптомы: озноб, потливость, рвота, боли в мышцах и костях. Появляются боли в пояснице – грозный признак, свидетельствующий о тяжелом поражении почечной ткани.
к оглавлению ↑
Гнойные формы
Если острый пиелонефрит приобретает гнойную природу, то его развитие всегда укладывается в строгую последовательность стадий.
В почке появляются небольшие гнойнички (которых может быть очень много). С течением болезни они сливаются, образуя так называемый «карбункул» почки.
Последняя стадия гнойного пиелонефрита (до которой ни в коем случае нельзя доводить) – это абсцесс почки.
В отношении почечной ткани абсцесс равноценен понятию «смерть почки»: она расплавляется и отмирает, в конечном счете, превращаясь в капсулу, заполненную гноем. Естественно, этот орган никогда не сможет восстановиться и подлежит исключительно полному удалению.
Клинические проявления гнойных форм острого пиелонефрита, в большей части случаев, отвечают тяжести воспалительного процесса. Вот основные из них:
- Очень сильная, постоянная боль в пояснице, которая редко распространяется за область поражения.
- Лихорадка с резкими сменами температуры: от 38 до 41˚С в течение суток.
- Мучительный потрясающий озноб (сопровождающийся мышечной дрожью), который может сменяться жаром.
- Может отмечаться напряжение мышц живота – это защитная реакция брюшины на воспалительный процесс. Этот симптом может создавать некоторые трудности в процессе диагностики ОП, поскольку защитное напряжение мышц характерно для большей части хирургических заболеваний органов брюшной полости.
- Пораженная воспалением почка увеличивается в размере (хотя, конечно, далеко не всегда), – в таком случае ее достаточно легко пропальпировать. Пальпация в этой области становится резко болезненной и вызывает еще более значительное напряжение мышц живота.
к оглавлению ↑
Паранефрит
В наиболее «запущенных» случаях воспаление может «перекидываться» на окружающие ткани (капсулу органа или клетчатку, окружающую почки со всех сторон). Такое состояние называется паранефритом и требует срочного и серьезного лечения: опасность, которую оно представляет для жизни человека, сложно переоценить.
Симптоматика паранефрита достаточно разнообразна и зависит от степени, глубины и давности поражения. Разумеется, значительная роль отводится состоянию иммунной системы и внешним факторам.
К классическим симптомам воспаления присоединяются местные проявления: болевой синдром, признаки поражения соседних органов и т.д.
к оглавлению ↑
Диагностика острого пиелонефрита
Если говорить исключительно о дополнительных методах диагностики (т.е. о лабораторных и инструментальных исследованиях), то они достаточно неспецифичны и подходят практически всем нефрологическим болезням.
Диагностический минимум для острого пиелонефрита включает такие исследования:
- Клинический анализ крови, в котором отмечаются воспалительные изменения: лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение скорости оседания эритроцитов (СОЭ). Иногда может отмечаться «почечная» анемия.
- В биохимическом анализе крови (это исследование чрезвычайно важно для диагностики почечной патологии, и его выполнение обязательно!) отмечается нарушение баланса между различными белковыми фракциями, повышение уровня «шлаков» – креатинина и мочевины.
- В клиническом анализе мочи всегда отмечается пиурия. Дословно это значит «гной в моче», то есть, все поле зрения при микроскопическом исследовании будет занято мертвыми лейкоцитами и бактериями (бактерийурия). При этом в моче обнаруживается повышенное содержание белка (правда, функция почек здесь совершенно не причем: белок появляется из-за массивной гибели бактериальных клеток).
- УЗИ почек – самый простой, быстрый и дешевый инструментальный метод исследования. При этом в отношении болезней почек он очень информативен и дает представление о степени и характере повреждения.
- КТ и МРТ используются в качестве уточняющих методов, если УЗИ по какой-то причине оказывается неинформативным.
- «Крайний случай» – рентгеновское исследование с использованием контраста. Используется экскреторная урография или хромоцистоскопия.
к оглавлению ↑
Лечение острого пиелонефрита
Самое важное, который следует запомнить каждому: пиелонефрит нельзя лечить дома, – это нужно делать только в стационаре! Это может спасти вам жизнь или, как минимум, обеспечить достаточное ее качество.
Итак, вас госпитализировали в стационар. Какое лечение вам назначат?
Если заболевание возникло на фоне закупорки мочевыводящих путей, первым делом вам установят катетер, который восстановит достаточный отток мочи.
Следующий этап лечения – это назначение антибактериальных средств.
Поскольку природа возбудителя изначально неизвестна, назначаются антибиотики широкого спектра действия, которые способны воздействовать на большую часть патогенных бактерий.
Обычно это фторхинолоны и цефалоспорины (скорее всего, антибиотики будут вводиться внутривенно или внутримышечно, – этого требует тяжесть и опасность заболевания).
Параллельно с основным лечением, используются и другие препараты, призванные облегчить состояние больного:
- мощные противовоспалительные средства;
- инфузионная терапия растворами для уменьшения симптомов интоксикации;
- «сосудистая» терапия.
В случае, если на момент обращения к врачу заболевание оказывается на одной из последних стадий (а так же при неэффективности консервативной терапии), рекомендуется оперативное лечение. Чаще всего это полное удаление почки, реже — частичное.
к оглавлению ↑
Прогноз: чего можно ожидать?
Если вы обратились за медицинской помощью вовремя (например, на стадии серозного воспаления или в период образования мелких гнойничков), то прогноз благоприятен. Грамотно подобранное лечение приводит к полному выздоровлению почти во всех случаях, при отсутствии отягощающих факторов.
Все прочие гнойные формы заболевания имеют неутешительный прогноз: лечение закончится либо хронизацией процесса с развитием почечной недостаточности, либо удалением почки.
Абсцесс почки и паранерфит нередко приводят к летальному исходу. В таких ситуациях даже удаление пораженной почки далеко не всегда гарантирует выздоровление.
Острый пиелонефрит – это, без сомнения, опасное заболевание. Если вы обратитесь к врачу вовремя, то вам, скорее всего, удастся избавиться от него целиком и полностью, но малейшее промедление может стать фатальным.
Источник: http://lechimsya-legko.ru/ostryj-pielonefrit.html